
|
||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
CLINICAL STUDIES / ETUDES CLINIQUES
PRISE EN CHARGE DES TRAUMATISMES CRANIO-ENCEPHALIQUES CHEZ LES ENFANTS A COTONOU
MANAGEMENT OF CRANIO-ENCEPHALIC TRAUMA IN CHILDREN IN COTONOU
E-Mail Contact - HODE Luphin :
luphin@gmail.com
RESUME Introduction Patients et méthodes Résultats Conclusion Mots clés : Bénin. enfant, neurochirurgie, scanner cérébral, traumatisme crânio-encéphalique SUMMARY Introduction Patients and methods Results Conclusion Keywords: Benin, Cranio-encephalic Trauma, child, brain scan, head trauma, neurosurgery, traumatic brain injury INTRODUCTION Les affections périnatales et infectieuses sont les premières causes de mortalité infantile dans le monde (15) et surtout dans les pays en voie de développement (15). Cependant, la mondialisation, l’urbanisation, la motorisation et les modifications de l’environnement ont une incidence sur l’augmentation des lésions traumatiques (15). Les traumatismes et la violence font partiedes causes de plusieurs millions d’enfants hospitalisés et des causes majeures de décès d’enfants dans le monde entier : ils sont en effet chaque année à l’origine de plus de 950 000 décès d’enfants et de jeunes gens âgés de moins de 18 ans (15).Parmi les traumatismes, les atteintes crâniennes occupent une place particulière du fait de leur fréquence, de leur gravité potentielle immédiate et de l’importance des séquelles qu’elles peuvent entraîner (11). Quelle que soit l’étude, les accidents de la voie publique (AVP) sont incriminés chez plus de 70% des victimes de ces traumatismes crânio-encéphaliques (4, 5, 11, 18). Ce travail avait pour objectif de déterminer les causes de traumatismes crânio-encéphaliques (TCE) ; les caractères sociodémographiques et cliniques ; d’identifier les problèmes de la prise en charge thérapeutique chez les enfants afin de planifier leur prise en charge au Centre National Hospitalier Universitaire Hubert Koutoukou Maga (CNHU-HKM) de Cotonou. METHODOLOGIE Le cadre : Le Bénin est un pays francophone à faible revenu de l’Afrique de l’ouest. Sa population était de 10,2 millions d’habitants et son PIB était de 8,307 milliards de dollars américains. Le revenu par habitant était de 790 dollars par an et le taux de pauvreté était de 36,2% en 2013. Le salaire minimum garanti (SMIG) était de 32000 francs CFA soit environ 50 euros. L’espérance de vie était de 59 ans en 2012 (20). Cotonou est la capitale économique du Bénin, avec une population de 700000 habitants résidents, mais cette population avoisine 2 millions pendant la journée. Le transport est essentiellement assuré par les taxis motos (figure 1). Durant la période d’étude, la législation faisant obligation du port du casque à moto n’était pas appliquée. Le système sanitaire est pyramidal à trois niveaux : le niveau périphériques représenté par les centres de santé communales ou d’arrondissement ; le niveau départemental représenté par les hôpitaux départementaux et le niveau national représenté par le CNHU-HKM. Il n’y a pas de sécurité sociale, toutes les prestations de soins doivent être prépayées par l’entourage des victimes en dehors de l’hospitalisation. Le Centre National Hospitalier Universitaire Hubert Koutoukou Maga de Cotonou (CNHU-HKM) est l’hôpital national de référence. Le CNHU-HKM avait une capacité de 642 lits et disposait d’un service d’accueil des urgences, de deux réanimations polyvalentes d’une capacité cumulée de 24 lits avec 12 respirateurs, d’un service de chirurgie pédiatrique avec une capacité de 42 lits. Durant la période d’étude, le Bénin disposait de 5 neurochirurgiens dont 3 exerçaient à Cotonou la principale ville du Bénin, et 2 au CNHU-HKM. Les patients et méthode : Nous avons mené une étude rétrospective de Juillet 2012 à Décembre 2013. Nous avons analysé les dossiers médicaux de tous les enfants de 0 à 15 ans ayant été victimes de traumatisme crânien durant la période d’étude. Tous les enfants ont été admis au service des urgences du CNHU-HKM, ils ont bénéficié d’un examen clinique : ayant évalué les constantes hémodynamiques, l’état de conscience par le score de Glasgow (GSC) et ayant recherché les lésions du crâne et de la face, les déficits neurologiques. Les examens radiologiques et biologiques étaient demandés en fonction de leur état clinique et des moyens financiers de la famille. Le traitement administré était fonction du diagnostic retenu, de la disponibilité du plateau technique et des moyens financiers de la famille. RESULTATS Nous avons reçu 218 enfants ayant été victimes d’un traumatisme dont 102 (46,78%) étaient victimes de traumatisme crânien. L’âge moyen des enfants était de 5,53±0,80 ans (figure 2). La sex-ratio était de 1,4. Causes Soixante quatre enfants (62,75%) étaient victimes d’accident de la voie publique, 28 (27,45%) étaient victimes d’accident domestique et 10 cas non précisés. Traitement pré-hospitalier Quarante sept (46,08%) avaient bénéficié d’un traitement médical avant leur admission. Ce traitement était précisé chez 23 enfants : 4 avaient reçu un antalgique, 6 avaient un abord veineux, 6 avaient reçu un traitement anticonvulsivant, 1 avait une oxygénothérapie et 6 avaient bénéficié d’une suture de plaie. Transport vers CNHU-HKM Le transport vers le CNHU-HKM était fait par véhicule dans 43,14% des cas, moto dans 14,71% des cas l’ambulance dans 8% des cas et les sapeurs pompiers dans 3,92% des cas. Le moyen de transport n’était pas précisé dans 30,39% des cas. Le délai d’admission était de moins de 24 heures dans 79,41% des cas, compris entre 24 heures et 72 heures dans 4,92% des cas et supérieur à 72 heures dans 8,82% des cas. Examen clinique A l’admission, les constances hémodynamiques étaient stables chez 85,29% des enfants et instables chez 14,71%. En fonction de l’état de conscience, 55 enfants (53,92%) avaient un TCE bénin (15 ≤GSC≤ 13), 35 (34,31%) avaient un TCE modéré (12≤GCS≤9) et 12 (11,76%) avaient un TCE grave (GSC≤8). Les principaux signes cliniques objectivés sont rapportés dans le (tableau I). Il y avait 2 cas de polytraumatisme La mise en condition La mise en condition des enfants était faite en moins d’une heure après leur admission chez 77,45%, entre 1 et 3 heures chez 8,82%, et entre 3 et 6 heures chez 0,98%. Le délai, avant la mise en condition, n’était pas renseigné dans 12,75% des cas. Tous les enfants admis avec un score de Glasgow < 13 ont bénéficié d'une oxygénothérapie avec mise en place d'un abord veineux avec du sérum physiologique. Parmi les 12 cas de TCE graves 2 ont bénéficié de l'intubation trachéale, ont été sédatés et mis sous ventilation assistée. Examens complémentaires Parmi les 102 enfants 27(26,47%) ont bénéficié d’une radiographie du crâne et 30 (29,41%) ont bénéficié d’un scanner cérébral (Figure 3). Parmi les 30 enfants qui avaient été explorés 15 avaient un TCE bénin, 12 enfants avaient un TCE modéré et 3 enfants avaient un TCE grave. Les diagnostics lésionnels de ces enfants sont répartis dans le tableau II. Certains enfants avaient plusieurs lésions cérébrales associées. Le tableau III montre la répartition de la topographie des lésions en fonction de la sévérité du TCE à l’admission. Les hématomes intracrâniens étaient les lésions les plus fréquentes suivis des lésions osseuses (fracture et embarrure). Certaines enfants avaient plusieurs lésions. Traitement La figure 4 montre la répartition du traitement médicamenteux utilisé chez ces enfants. Parmi les enfants reçus, 16 ont nécessité un traitement chirurgical, 12 ont pu bénéficier du traitement chirurgical. Les 4 enfants qui n’avaient pas été opérés avaient des embarrures fermées ; les parents avaient refusé l’intervention proposée. Parmi les 12 enfants qui avaient été opéré, 4 enfants ont eu une évacuation d’hématome extra dural, 3 ont eu une cure de plaie crânio-cérébrale et 4 ont eu une levée d’embarrure et un enfant a eu une évacuation d’hématome sous dural avec un volet décompressif. Les suites opératoires étaient simples chez 10 enfants et étaient compliquées d’infection pulmonaire chez 2 enfants. La durée d’hospitalisation était de 1 à 10 jours pour 59 enfants (57,84%), 11 à 30 jours pour 26 enfants (25,49%) et plus de 31 jours pour un enfant. 7 enfants traumatisés crâniens étaient décédés à l’admission avant d’avoir reçu des soins. La mortalité globale était de 10,78%, et de 66,66% parmi les TCE graves (Tableau IV). Après la sortie 5 patients parmi les 12 enfants opérés ont été revus en consultation de contrôle. Un enfant devra bénéficier d’une crânio-plastie. Les autres enfants étaient perdus de vue. DISCUSSION Cette étude a permis d’analyser les caractères sociodémographiques des enfants victimes de traumatisme crânien, d’identifier les causes, et les difficultés techniques et organisationnelles de leur prise en charge. Toutefois son caractère rétrospectif a limité l’analyse approfondie des causes, du délai de prise en charge. Le traumatisme crânien était la lésion la plus fréquente (46,78%) parmi les enfants victimes d’accident, ce constat a été retrouvé chez 60 à 90% d’enfants victimes d’accident (1, 13). L’âge moyen des enfants était 5,53±0,80 ans, en Tunisie Hasse avait observé un âge moyen de 5,9 ± 3,9 ans (8), et Bahloul un âge moyen de 7,54±3,8 années (3), de même que Kpelao à Dakar : 7,5 ans (9). Plusieurs études (3, 8, 9) ont également observé une prédominance masculine parmi les enfants victimes de traumatisme crânien comme dans notre étude. Les accidents de la voie publique étaient la principale cause de traumatisme crânien comme à Dakar (9). En Tunisie, Hassen avait observé une prédominance des accidents domestiques(8). Quarante sept enfants (46,08%) ont bénéficié de soins médicaux avant leur admission au CNHU, mais seuls 4 enfants ont bénéficié d’un traitement antalgique parmi les 23 enfants qui étaient adressés avec une fiche de transfert. La prise en charge de la douleur n’était systématique dans les centres hospitaliers périphériques dans la gestion des traumatismes crâniens, d’où une sensibilisation s’avère nécessaire. La majorité des transferts se faisaient par des moyens de déplacement privé. Au Sénégal la majorité des transferts étaient assurée par les sapeurs pompiers ou le service d’aide médicale d’urgence (9). Les TCE bénins représentent plus de 95% des traumatismes crâniens chez les enfants aux USA (6) et les TCE graves 1 à 2,1% des traumatismes crâniens hospitalisés aux USA(12,17). Dans notre étude la majorité des enfants (53,92%) avaient un TCE bénin, 34,31% avaient un TCE modéré et 11,76% avaient un TCE grave. En Tunisie, Hassen avait observé 92,6% de TCE bénin, 2% de TCE modéré et 5,4% de TCE grave (8). Le diagnostic était basé sur le scanner et l’accessibilité des patients à cet examen est freinée par son coût qui était de 80 000 Francs CFA soit environ 122 Euros, ce qui équivaut à plus de deux fois le SIMG au Bénin. Comme rapporté dans une précédente étude par Fatigba et al. (7), cet accès réduit aux explorations encéphaliques est un autre obstacle diagnostic dans les pays à faible revenu. L’indication de scanner cérébral est formelle pour les TCE graves et modérés mais rencontre des controverses en cas de TCE bénin (19). Dans notre série, l’indication était laissée à l’appréciation du médecin qui a accueilli l’enfant. En considérant le coût financier de cet examen au Bénin (122 euros) et le coût journalier de la surveillance hospitalière variant entre (4 euros et 10 euros) nous proposons un arbre décisionnel de l’indication de scanner cérébral pour les enfants de 2 à 16 ans, détaillé à la figure 5. Les enfants de moins de 2 ans devraient bénéficier d’une exploration scannographie en cas de TCE quelque soit la gravité. Le traumatisme crânien chez l’enfant constitue la première cause de mortalité dans les pays développés (12). Aux Etats- Unis, le taux de mortalité des traumatisés crâniens toutes gravités confondus était de l’ordre de 6% (16). En Tunisie Hassen avait rapporté une mortalité de 2,1% dans une étude hospitalière (8). Dans notre étude la mortalité globale était de 10,78% essentiellement due à la mauvaise prise en charge des TCE graves dont la mortalité était de 66,66% alors que le risque de décès était estimé à 30% pour les TCE graves (14). En Tunisie, Hassen avait observé une mortalité de 37,5% (8) et Kpelao avait relevé une mortalité de 34,8% (9). L’absence de transport médicalisé, l’insuffisance et l’inaccessibilité des unités de réanimation et de l’imagerie étaient des facteurs aggravant la mortalité observée dans notre étude. Le risque de décès est de 0,4 à 4% pour les TCE modérés et 0 à 2% pour les TCE bénins (16) ce qui correspond aux mortalités respectives de 5,7% et 1,8% observées dans notre étude. La mortalité post opératoire était nulle. CONCLUSION Les TCE constituaient une lésion traumatique fréquente au CNHU-HKM de Cotonou. Les accidents de la voie publique étaient les principales causes. La mortalité des TCE grave était élevée à cause de l’insuffisance, de l’inaccessibilité des unités de réanimation et d’imagerie d’une part, de celle du transport médicalisé et de l’absence de système de sécurité sociale d’autre part. La sensibilisation des soignants dans les hôpitaux périphériques est également nécessaire pour améliorer le conditionnement des patients avant le transfert vers le CNHU-HKM. La prise en charge des traumatismes crâniens graves nécessite la mise en place d’une politique de santé facilitant l’accessibilité des soins et l’équipement des hôpitaux en unité de réanimation. Tableau I : Répartition des patients selon les signes cliniques à l’admission
Tableau II : Répartition des enfants en fonction des lésions observées au scanner cérébral
Tableau III : Répartition des lésions cérébrales observé au scanner
Tableau IV : Score Glasgow Out à la sortie en fonction de leur état de conscience à l’admission
 Figure 1 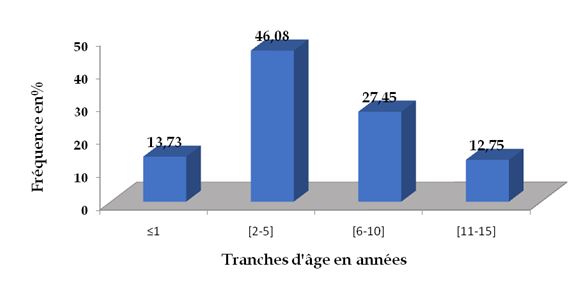 Figure 2 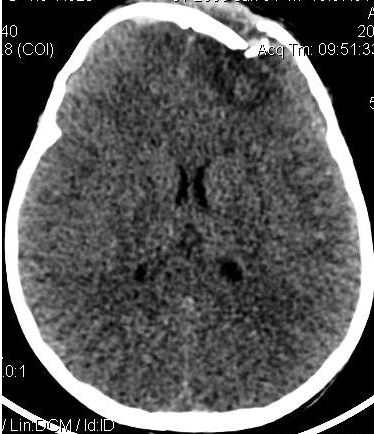 Figure 3 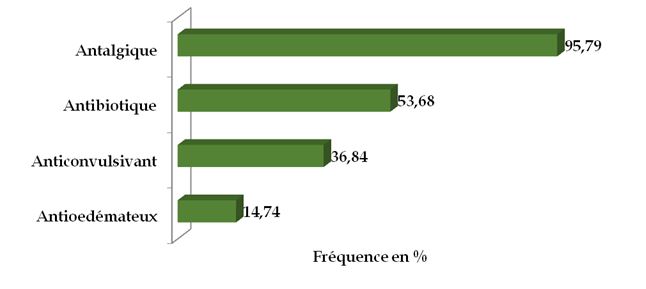 Figure 4 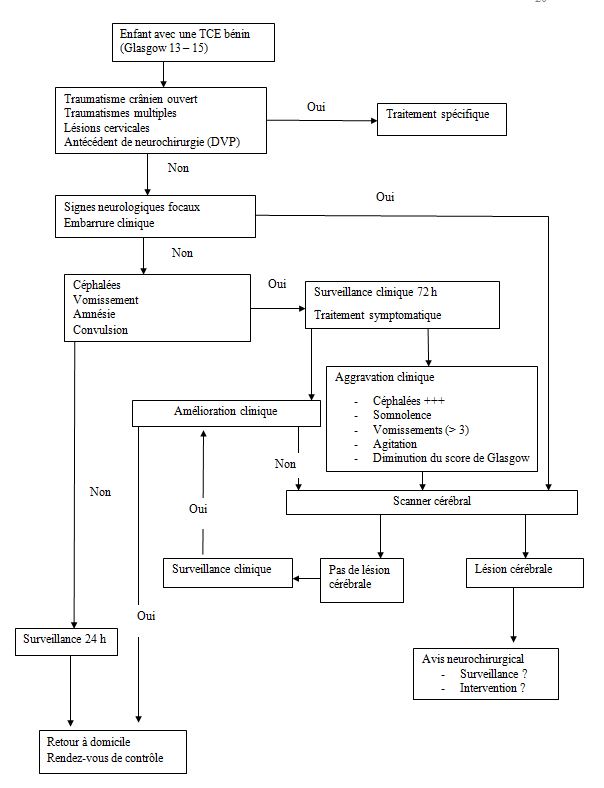 Figure 5 REFERENCES BIBLIOGRAPHIQUES
|
© 2002-2018 African Journal of Neurological Sciences.
All rights reserved. Terms of use.
Tous droits réservés. Termes d'Utilisation.
ISSN: 1992-2647