
|
|
|
CASE REPORT / CAS CLINIQUE
TRAUMATISME VERTEBRO-MEDULLAIRE COMPLIQUANT UNE SPONDYLARTHRITE ANKYLOSANTE
SPINAL CORD INJURY COMPLICATING ANKYLOSING SPONDYLITIS
E-Mail Contact - HARIFI Ghita :
ghitaharifi@yahoo.fr
Résumé La survenue d’un traumatisme vertébral constitue un événement potentiellement grave dans l’évolution d’une spondylarthrite ankylosante (SPA). Le risque d’une atteinte médullaire est relativement élevé. Nous rapportons deux observations illustratives de la gravité du traumatisme vertébro-médullaire compliquant une SPA, avec une revue des différents facteurs de risque, et des aspects cliniques et thérapeutiques de la prise en charge dans cette situation. Mots-clés : Spondylarthrite ankylosante ; Traumatisme vertébro-médullaire ; fracture vertébrale Abstract The occurrence of spinal injury is a potentially serious event in ankylosing spondylitis (AS) patients. The risk of spinal cord injury (SCI) is greater in this situation. With this case report the authors outline the factors that increase the incidence of vertebral fractures and spinal cord injury in AS patients and discuss the management of SCI in these patients. Key words : Ankylosing spondylitis ; spinal cord injury ; vertebral fracture INTRODUCTION La spondylathrite ankylosante (SPA) est un rhumatisme inflammatoire chronique, lié à l’antigène HLA B27, touchant le plus souvent l’adulte jeune de sexe masculin et affectant essentiellement le squelette axial. Elle est caractérisée par une enthésopathie inflammatoire évoluant vers l’ossification et l’ankylose, conduisant progressivement à une raideur rachidienne avec altération des propriétés biomécaniques du rachis [3]. Les troubles de l’équilibre, la diminution des reflexes de protection lors de la chute et l’ossification des structures disco-ligamentaires et l’ostéopénie rachidienne, souvent associés, prédisposent au traumatisme vertèbro-médullaire mettant en jeu le pronostic vital et fonctionnel [1,14]. OBSERVATION 1 Un homme de 52 ans, était suivi depuis une vingtaine d’années pour une spondylarthrite ankylosante (SPA). Le diagnostic de SPA avait été porté sur l’association d’un syndrome pelvi-rachidien d’horaire inflammatoire, une polyenthésopathie périphérique, une sacro-illite bilatérale stade 2 de forestier, et un terrain HLA B27 positif. Le patient a été mis sous indométacine et traitement physique, mais l’observance était mauvaise et le suivi irrégulier. L’évolution s’est faite progressivement vers une cyphose dorsale avec perte de l’horizontalité du regard. OBSERVATION 2 Un homme de 38 ans a été admis aux urgences après un accident de la voie publique. A son admission, le patient était conscient et stable sur le plan hémodynamique. Il présentait une paraplégie flasque sensitivo-motrice de niveau D12, et de grade A dans la classification ASIA [2]. Un bilan fait aux urgences a permis d’écarter d’autres lésions somatiques (Radiographie du thorax, échographie abdomino-pelvienne). La Radiographie satndard et la TDM de la charnière dorso-lombaire ont montré une fracture comminutive de D12 de type A.3.3.2 selon la classification ASIA [2] avec recul du mur postérieur et un volumineux fragment intracanalaire, (Figures 2 et 3). Le traitement chirurgical a consisté en une laminectomie décompressive de la moëlle avec recalibrage du canal rachidien et une ostéosynthèse transpédiculaire de D11 à L1. Les suites post-opératoires ont été marquées par la persistance de la paraplégie. Par ailleurs, la Radiographie standard montrait également un aspect caractéristique de rachis en bambou. Le patient rapportait la notion de lombalgies chroniques, très sensibles aux anti-inflammatoires non stéroïdiens (AINS), des fessialgies à bascule, des talalgies postérieures et des douleurs de la paroi thoracique antérieure d’horaire inflammatoire, mais aucun bilan n’avait été réalisé pour le diagnostic étiologique. Plusieurs classes d’AINS étaient prises de façon discontinue, en automédication. Le diagnostic de spondylarthropathie n’avait à ce jour jamais été soulevé. L’examen clinique à distance de l’acte chirurgical, a retrouvé une raideur cervicale globale, une ampliation thoracique réduite à +2 cm, une douleur bilatérale des sacro-iliaques aux différentes manuvres, ainsi qu’une limitation douloureuse des mouvements de la hanche droite. Le bilan radiologique a objectivé, en plus des syndesmophytes, une sacro-iliite bilatérale stade 3, une enthésopathie calcanéenne postérieure. Le bilan biologique a objectivé un syndrome inflammatoire avec une VS à 60 mm et une CRP à 12 mg/l. Le typage HLA B27 était positif. La coloscopie n’a pas montré de lésions en faveur d’une maladie inflammatoire intestinale. Le diagnostic de SPA a été retenu. Le patient a été mis sous diclofénac (150mg/j) avec une très bonne réponse clinique. La mesure de la densité minérale osseuse (DMO) a retrouvé un T-score de -1,8 au niveau du poignet gauche et de -1,9 au niveau du col du fémur. Le bilan phosphocalcique n’a pas montré d’anomalie. Une rééducation fonctionnelle adaptée et prenant en considération le déficit neurologique a été débutée. Une synoviorthèse de la hanche droite à l’Hexacétonide de triamcinolone (Hexatrione*) a été réalisée. L’évolution a été marquée par une amélioration de 80% de la douleur sur l’échelle visuelle analogique (EVA). DISCUSSION Nous décrivons deux observations de patients atteints de SPA compliquée d’une lésion médullaire complète après une simple chute pour l’un et un traumatisme à haute énergie pour l’autre. Le traumatisme vertébral chez les patients atteints de SPA est une situation grave avec un risque de mortalité à la phase aigue de 35 à 50 % et un taux élevé de déficit neurologique chez les survivants [1, 13,15, 8]. Le décès est dû aux troubles respiratoires neurovégétatifs aggravés par la rigidité thoracique, et parfois suite à la rupture des artères vertébrales. L’incidence des lésions médullaires serait 11.4 fois plus élevée que dans la population générale [1]. Dans la majorité des cas, ces lésions surviennent à l’occasion de simples chutes [13,14]. Toutefois, dans la série de Tico et al. Les accidents de la voie publique représentaient l’étiologie la plus fréquente (11 cas /15) [15]. Le rachis cervical est le site de prédilection de ces lésions, et particulièrement les niveaux C5 à C7 qui sont touchés dans 75% des cas [11,15]. La plupart des auteurs s’accordent à dire que l’hyperextension du cou serait le mécanisme le plus fréquent [7,14]. La chute serait favorisée par l’attitude guindée en cyphose, le déplacement du centre de gravité du tronc et la perte de l’horizontalité du regard dans les SPA évoluées [3]. Les circonstances du traumatisme vertébro-médullaire étaient différentes chez nos deux patients, puisqu’ il s’agissait d’une simple chute pour le premier, et d’un accident à haute énergie pour le deuxième. Dans le deuxième cas, ce traumatisme a été le mode de révélation d’une SPA évoluant pourtant depuis des années. Ce qui soulève également le problème du retard diagnostique des rhumatismes inflammatoires chroniques dans notre contexte. Guesens et al. ont analysé les facteurs de risque liés à la fracture vertébrale dans la population des spondylathritiques [9]. Le sexe masculin, l’âge avancé, la durée d’évolution de la maladie, la baisse de la DMO, le degré de la syndesmophytose, l’atteinte articulaire périphérique et la baisse de la distance occiput -mur, seraient les principaux facteurs corrélés à une plus grande incidence des fractures vertébrales dans la SPA. Parmi ces facteurs, l’ostéoporose, associée à l’ossification des structures disco-ligamentaires qui réduit la flexibilité du rachis « en colonne de bambou », joue un rôle déterminant dans la survenue de la fracture d’un axe vertébral rigide en « bâton de craie ». En effet, au cours de la SPA, il a été démontré qu’environ un tiers des patients est ostéopénique et/ou ostéoporotique au tout début de la maladie et que cette ostéoporose s’aggravait avec l’âge et la durée d’évolution de la maladie [7]. Notre deuxième patient présentait une ostéopénie au niveau du col du fémur et du poignet, les deux sites où la mesure de la DMO était possible. Rappelons que nous n’avons pas fait de mesure au niveau du rachis car il a été clairement démontré que des résultats faussement élevés pouvaient être retrouvés dans les formes évoluées de la SPA à cause des phénomènes de construction osseuse (syndesmophytes, ossification des ligaments vertébraux et ankylose des articulations interapophysaires postérieures) [7]. Les fractures vertébrales dans la SPA sont donc attribuées aussi bien à la déminéralisation osseuse qu’à à la rigidité du rachis. Elles associent souvent une fragilité osseuse du fait de l’ostéopathie déminéralisante, et une baisse de la compliance rachidienne en flexion/extension lors d’un traumatisme. En cas de traumatisme vertébral, ces patients ont un risque élevé de mortalité et de complications neurologiques comparativement aux patients ayant un rachis normal [12,15]. Les signes neurologiques ne sont pas toujours retrouvés immédiatement après le traumatisme, un intervalle libre de quelques heures peut séparer le traumatisme et la survenue du déficit neurologique [14]. Ce fait est classiquement signalé dans le cas des hématomes épiduraux post-traumatiques, relativement fréquents dans la SPA, et où une décompression rapide doit être réalisée dans les 12 heures [13,15]. L’IRM est l’examen de choix pour le diagnostic de ces lésions. Certaines localisations comme la jonction cervico-thoracique, pourraient nécessiter le recours à de nouvelles techniques d’imagerie telles que la stand-up IRM (IRM en position verticale) [16]. Le plus souvent, les fractures vertébrales sont hautement instables car elles affectent aussi bien la colonne antérieure que la colonne postérieure, ce qui rend compte de la fréquence des complications neurologiques. D’autre part, les complications respiratoires sont particulièrement fréquentes dans ce contexte [5], les troubles ventilatoires d’origine neurologique étant souvent aggravés par l’ampliation thoracique réduite du fait de l’atteinte rachidienne dorsale et de l’enthésopathie de la paroi thoracique antérieure. Les traitements non chirurgicaux exclusifs (tractions, contentions externes) sont greffés d’un taux élevé de pseudarthrose. La rigidité des segments sus et sous jacents peut empêcher la consolidation de la fracture vertébrale et réaliser un aspect comparable à celui de la spondylodiscite inflammatoire érosive caractéristique de certaines formes de la SPA [5]. Le traitement chirurgical de la fracture rachidienne dans le cadre d’une SPA a connu une évolution dans la stratégie opératoire au cours des dernières années. Actuellement, une fixation antérieure et postérieure du rachis cervical en un seul temps ou en deux temps est la procédure de choix, après que la fixation antérieure isolée eut donné un taux d’échec élevé à 50 % environ [6]. En cas de fracture du rachis dorsal et lombaire, un abord postérieur isolé reste d’actualité avec un bon taux de consolidation (15,9%) [4, 10]. CONCLUSION La survenue d’un traumatisme vertébral même minime est un évènement grave dans l’évolution d’une SPA, vu l’incidence élevée de mortalité et de complications neurologiques. La prise en charge initiale des survivants est le plus souvent chirurgicale avec un bon taux de stabilisation vertébrale. La prévention des facteurs de risque de la chute et de la fragilité osseuse doit être systématique pour tout patient atteint de SPA. Légende des figures 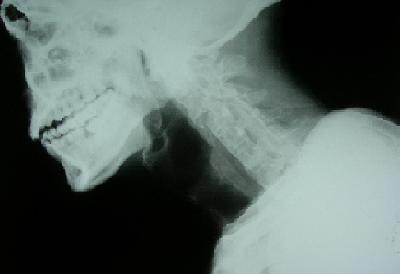 Figure 1 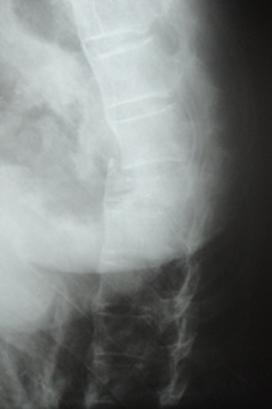 Figure 2 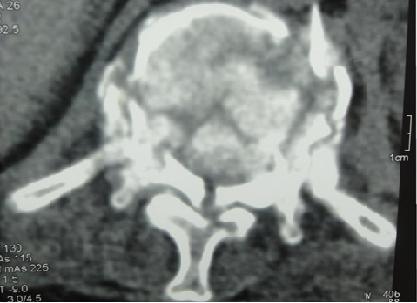 Figure 3  Figure 3 REFERENCES
|
© 2002-2018 African Journal of Neurological Sciences.
All rights reserved. Terms of use.
Tous droits réservés. Termes d'Utilisation.
ISSN: 1992-2647