
|
|
|
Deux mille Vingt-cinq, une nouvelle année, un nouveau numéro… Notre revue renaît progressivement d’une transition ardue pour le plus grand bien de la recherche africaine en neurologie. La rédaction a été modifiée et modernisée avec un début de professionnalisation qui devrait permettre – c’est notre souhait – un délai raccourci d’évaluation des manuscrits soumis et des parutions régulières dans les délais prescrits. Dans ce contexte, encore une fois, l’Accident Vasculaire Cérébral (AVC) est le sujet de prédilection des neurologues africains. Avec plus de 11 millions de nouveaux cas chaque année dont la majorité dans les pays à revenu faible incluant la plupart des pays d’Afrique subsaharienne (GBD 2021) (1), cette affection occupe la première place des hospitalisations dans tous les services de neurologie générale du continent. Après standardisation à l’âge, l’incidence varie ainsi globalement de 140 à plus de 218 nouveaux cas/100 000 habitants/an (1). Cette grande fréquence est illustrée encore une fois au Bénin et au Gabon par des données hospitalières probantes avec des chiffres de 51 à 64% des hospitalisations en neurologie. En plus d’être particulièrement fréquente, elle est aussi parmi les plus sévères en termes de mortalité, de handicap, et d’altération de la qualité de vie, même si les études récentes semblent montrer une baisse de la létalité hospitalière des AVC. Peut-être faut-il le rapporter à la meilleure connaissance des facteurs de mauvais pronostiques locaux qui sont largement et de plus en plus identifiés : le caractère hémorragique, la sévérité initiale jugée sur le score du NIH ou sur le degré d’altération de la conscience, mais aussi les mauvaises conditions de transfert à l’hôpital. La baisse de la mortalité pourrait aussi être en rapport avec l’amélioration de la qualité de la prise en charge qui se traduit en Afrique subsaharienne par l’avènement, bien qu’encore modeste d’unités neurovasculaires, dont celle de Libreville est la dernière en date, et par la pratique croissante de la thrombolyse intraveineuse à la phase aigue des AVC ischémiques. Quelques cas couronnés de succès sont ainsi rapportés à Nouackchott, comme cela l’a été par le passé à Brazzaville, à Mombassa, à N’Djamena ou à Abidjan. Au-delà de ces données publiées qui sont similaires à de nombreuses autres publiées précédemment sur les mêmes thématiques, il importe sans doute d’approfondir les recherches sur l’AVC en Afrique subsaharienne en s’intéressant à ses spécificités de sorte à fournir des données « africaines » sur les causes probablement plus fréquentes qu’ailleurs – on peut citer dans ce cadre le web carotidien ou l’athérome intracrânien par exemple – ou sur les conditions particulières de prise en charge et leurs résultats, ou encore sur des facteurs de risque particuliers et leurs impacts, et pourquoi pas, des essais thérapeutiques. Des études en population sur les facteurs de risque, sur les croyances limitant leur dépistage et leur prise en charge efficace, sur les mesures thérapeutiques particulières mises en œuvre dans ce cadre (sensibilisation, action des agents de santé communautaires, usage des applications sur smartphones…) seront les bienvenues pour l’actualisation des données sur cette pathologie dévastatrice sous nos tropiques. African Journal of Neurological Sciences se fera fort de relayer de telles données nouvelles ! Bonne lecture et excellent année scientifique 2025 ! Two thousand Twenty-five, a new year, a new issue… Our journal is gradually reborn from an arduous transition for the greater good of African research in neurology. The editorial staff has been modified and modernized with the beginning of professionalization which should allow – this is our hope – a shortened time for the evaluation of submitted manuscripts and regular publications within the prescribed deadlines. In this context, once again, Cerebrovascular Accident (CVA) is the favorite subject of African neurologists. With more than 11 million new cases each year, the majority of which are in low-income countries including most countries in sub-Saharan Africa (GBD 2021) (1), this condition ranks first in hospitalizations in all general neurology departments on the continent. After age-standardization, the incidence thus varies globally from 140 to more than 218 new cases/100,000 inhabitants/year (1). This high frequency is illustrated once again in Benin and Gabon by conclusive hospital data with figures of 51 to 64% of hospitalizations in neurology. In addition to being particularly common, it is also among the most severe in terms of mortality, disability, and alteration of quality of life, even if recent studies seem to show a decrease in hospital case fatality of strokes. Perhaps it should be related to the better knowledge of the factors of poor local prognosis that are widely and increasingly identified: the hemorrhagic character, the initial severity judged on the NIH score or on the degree of alteration of consciousness, but also the poor conditions of transfer to hospital. The decline in mortality could also be linked to the improvement in the quality of care, which is reflected in sub-Saharan Africa by the advent, although still modest, of neurovascular units, of which the one in Libreville is the latest, and by the increasing practice of intravenous thrombolysis in the acute phase of ischemic strokes. A few successful cases have been reported in Nouackchott, as has been done in the past in Brazzaville, Mombassa, N’Djamena and Abidjan. Beyond these published data, which are similar to many others previously published on the same themes, it is undoubtedly important to deepen research on stroke in sub-Saharan Africa by focusing on its specificities in order to provide « African » data on the causes that are probably more frequent than elsewhere – we can mention in this context the carotid web or intracranial atheroma for example – or on the particular conditions of care and their results, or on particular risk factors and their impacts, and why not, on therapeutic trials. Population-based studies of risk factors, beliefs that limit their detection and effective management, and specific therapeutic measures implemented in this context (awareness-raising, action by community health workers, use of smartphone applications, etc.) will be welcome to update data on this devastating disease in our tropics. The African Journal of Neurological Sciences will be happy to relay any new data! Happy reading and happy scientific year 2025! ASPECTS EPIDEMIOLOGIQUES ET EVOLUTIFS DES ACCIDENTS VASCULAIRES CEREBRAUX AU CENTRE HOSPITALIER UNIVERSITAIRE DE LIBREVILLE EN 2022Introduction A l’échelle mondiale, en moyenne un adulte sur quatre sera victime d’un accident vasculaire cérébral (AVC) au cours de sa vie. Chaque année, c’est 12 millions de personnes qui sont victimes d’AVC [13]. L’organisation mondiale de la santé (OMS) parle de pandémie et projette une augmentation de l’incidence des AVC passant de 16 millions en 2005 à 23 millions en 2030 [33]. En Afrique subsaharienne (ASS), les maladies non transmissibles tels que les AVC étaient considérées pendant longtemps comme rares. Aujourd’hui, l’Afrique pourrait avoir des taux d’incidence et de prévalence d’AVC jusqu’à 2 à 3 fois plus élevés que ceux de l’Europe occidentale et des États-Unis du fait de l’allongement de l’espérance de vie et de l’exposition aux nombreux facteurs de risque vasculaires [7,36]. L’OMS projette que 80% des AVC se produiront dans les pays en voies de développement en 2030 [6]. Des études hospitalières réalisées au Sénégal et au Bénin retrouvaient des fréquences hospitalières respectivement de 30% et 46% [37,8]. Cependant, ces données sont probablement sous-estimées car la majorité des patients en ASS s’oriente vers une médecine traditionnelle [30]. Les études réalisées en population générale seraient donc plus représentatives. Les prévalences retrouvées en population générale varient de 58 à 460 pour 100.000 habitants [39,25,5]. Aussi, l’Afrique subsaharienne affiche les taux de mortalité liés à l’AVC les plus élevés pouvant aller jusqu’à 60% à 3 ans. En effet, la situation sanitaire actuelle est caractérisée par un manque de ressources humaines, de plateaux techniques et surtout de programmes spécifiques de prévention des affections cardiovasculaires [4]. Au Gabon, en 2005 Kouna Ndouongo et al. retrouvaient une prévalence des AVC au service de neurologie de 42,9% représentant donc le premier motif d’hospitalisation [10]. Dix-sept ans après, avec la transition épidémiologique et l’amélioration du système de santé au Gabon, nous sommes amenés à nous interroger sur les aspects épidémiologiques et évolutifs des AVC à Libreville en 2022. Méthodologie L’étude a été menée dans le service de neurologie du Centre Hospitalier Universitaire de Libreville (CHUL). Le service de neurologie compte 11 neurologues. Il comprend 3 unités : l’unité neurovasculaire (UNV), la neurologie conventionnelle et l’unité de consultation et d’explorations fonctionnelles. Il s’agissait une étude observationnelle de type transversale à visée descriptive et analytique. L’étude a été menée sur la période allant du 01er janvier 2018 au 31 Décembre 2022. Elle était constituée de patients de tous âges victimes d’AVC et hospitalisés dans le service de neurologie du CHUL durant la période d’étude. L’AVC était défini par un deficit neurologique de survenue brutale d’origine vasculaire présumée confirmé à l’imagerie cérébrale. Les patients ont été recrutés de manière systématique et exhaustive. Les données ont été collectées par revue documentaire à l’aide d’une fiche d’enquête. Le questionnaire standardisé comportait les données sociodémographiques (âge, sexe, profession, niveau d’instruction, statut matrimonial), les données liées aux facteurs de risque cardiovasculaires, aux antécédents, les données cliniques à l’admission, le type d’AVC, les étiologies des AVC et les données évolutivesdes patients (statut vivant ou décédé) en cours d’hospitalisation. L’analyse des données a été faite avec le logiciel Stata version 18. Les variables descriptives quantitatives ont été exprimées en moyenne avec l’écart-type lorsque la distribution était normale. Lorsque la distribution de la variable était asymétrique, nous avons utilisé la médiane et les quartiles. Les variables qualitatives ont été décrites par les proportions. L’étude exploratoire des facteurs associés à la mortalité intra hospitalière a été structurée en analyse bivariée et multivariée. La différence dans les comparaisons était jugée significative pour les valeurs de p< 0,05. Ce travail a également été soumis aux autorités du CHU de Libreville et a obtenu l’approbation de la direction et du chef de service de neurologie. La confidentialité et l’anonymat de ces données ont été de rigueur. Résultats Le nombre de patients hospitalisés dans le service de neurologie du CHUL durant la période d’étude était de 2100. Parmi eux, 1353 présentaient un AVC soit une fréquence de 64,4%. Le nombre moyen de cas d’AVC reçus par an entre 2018 et 2022 était de 271 cas. La figure 1 montre l’évolution du nombre de cas admis au CHUL entre 2018 et 2022. La fréquence hospitalière des AVC était de 41,7% en 2018, 51,2% en 2019, elle a baissé en 2020 soit 40,3% avec une évolution croissante les deux dernières années. Comme décrit sur la figure 2. Nous avons inclus dans notre étude 733 hommes soit un sex-ratio de 1,18. L’âge des patients variait de 12 à 99 ans avec une moyenne d’âge de 58,5±14,1 ans. Les tranches d’âges les plus touchées étaient celles de 50-59 ans (27,7%) et de 60-69 ans (24,8%). Les retraités étaient majoritaires (40,9%). La répartition des patients selon le niveau d’étude montrait que quatre cas d’AVC sur sept avaient un niveau d’étude secondaire et 71,0% vivaient en couple comme présentés dans le tableau I. Les facteurs de risque cardiovasculaires étaient l’hypertension artérielle (75,1%), la consommation d’alcool (26,0%), le diabète (11,7%), l’antécédent d’AVC (9,8%) et la consommation de tabac (7,5%), comme décrits sur le tableau II. Le score de Glasgow moyen était de 14,5 ±1,4. Le NIHSS moyen était de 8,6 ± 4,5. La pression artérielle systolique (PAS) variait de 110 à 220 mm Hg avec une moyenne de 152,7 ± 26,8 mm Hg. La pression artérielle diastolique (PAD) variait de 50 à 120 mm Hg avec une moyenne de 89,3±17,2 mm Hg. Le reste des données sont décrites dans le tableau III. Concernant le type d’AVC, 1049 (77,5%) AVC ischémiques ont été inclus et 303 (22,4%) AVCH. Sur le plan étiologique, l’athérosclérose représentait 34,8% des causes d’AVCI et l’HTA, 66,0% des causes d’AVCH, comme le montre le tableau IV Durant la période d’étude sur les 1353 patients, nous avons enregistré 50 décès donnant une mortalité intra hospitalière de 3,9%. En analyse bivariée, la mortalité était significativement associée au score de NIHSS (p=0,025), un score de Glasgow inférieur à 10 (p=0,00). Le tableau V résume les facteurs associés à la mortalité intrahospitalière en analyse bivariée. Après ajustement, la mortalité intra hospitalière était significativement associée à l’âge (p=0,011), à l’état de conscience (p=0,005) et au type AVC hémorragique (p=0,018). Les patients âgés de 60 ans ou plus étaient 2,2 fois plus à risque de décéder que les patients moins âgés. Et les patients qui étaient en altération de l’état de conscience à l’admission avaient près de 7 fois plus de risque de décéder comparés aux autres patients. Aussi, les patients qui avaient un AVC hémorragique avaient 2,1 fois plus de risque de décès. Comme décrit sur le tableau VI. Discussion La fréquence hospitalière des AVC était de 64,4%. Elle variait considérablement durant la période d’étude. Elle est passée de 41,7% en 2018 à 51,2% en 2019 avant de baisser à 40,3% en 2020. Toutefois, elle était en hausse de 56,8% en 2022. Kouna Ndouongo et al. au Gabon en 2005 [10] dans le même service de neurologie avaient retrouvé une prévalence des AVC de 42,9%. Cette différence pourrait s’expliquer par une période d’étude plus courte (1 an) et un nombre de patients inclus plus faible soit 105 cas d’AVC. Cependant nos résultats montrent que le nombre moyen d’admission depuis 2018 a augmenté, soit 271 patients victimes d’AVC par rapport aux données de 2005. Cette augmentation peut être le reflet de la transition épidémiologique, marquée par une augmentation de l’espérance de vie, une occidentalisation du mode alimentaire et une exposition plus importante aux facteurs de risque vasculaires traditionnels [21,29]. Aussi, on assiste à une amélioration du système de santé avec l’arrivée de la caisse nationale d’assurance maladie et de garantie sociale (CNAMGS) qui rend plus accessible la prise en charge et la réalisation des examens diagnostiques [22]. En outre, le service de neurologie du CHUL est le seul du pays. La grande majorité des patients victimes d’AVC s’orientent donc dans ledit service. Cette réalité est davantage vérifiée depuis la création de l’UNV où on assiste à un afflux de patients. En Afrique subsaharienne, peu d’études ont été réalisées sur la prévalence des AVC et encore moins sur une période de 5 ans. N’goran et al. en 2011 en Côte d’ivoire [19] et Sonfo B et al. au Mali en 2016 [34] retrouvaient des prévalences d’AVC respectives de 6,5 % et 28,6% dans les services de cardiologie et de médecine interne. Cette disparité avec notre étude peut découler d’une part du fait que ces services ne soient pas spécialisés dans les pathologies neurologiques et d’autre part d’une période d’étude plus courte soit 1 an. Basse et al. en 2017 au Sénégal [4] et Mapouré et al. en 2016 au Cameroun [15] ont réalisé leurs études dans des services de neurologie sur une période de 5 ans et retrouvaient des prévalences de 19,6% et de 15,2%. La limite d’âge dans leurs critères d’inclusion peut expliquer cette différence. En effet le travail effectué par Mapouré et al. portaient exclusivement sur les AVC du sujet jeune et celui de Basse et al. sur des patients âgés de 45 ans et plus. On constate une baisse d’environ 52% du nombre de cas d’AVC hospitalisés en 2020 soit 164 contre 338 en 2019. Cette diminution est la conséquence de la pandémie à covid 19, car durant cette période, le service de neurologie du CHUL était fermé pendant 6 mois. Michel et al. en 2021 en France montraient une diminution du taux d’hospitalisations pour AVC pendant les pics de la pandémie. Le nombre d’hospitalisation pour AVC est passé de 9000 à 2700 [16]. Lange et al. en 2020 aux Etats-Unis [12] et Moreli et al. en Italie en 2020 [18] ont observé une diminution du taux d’hospitalisation pour AVC respectivement de 10% et de 80%. Les mesures barrières, la peur et l’isolement social dans le monde ont réduit l’accès des patients aux structures sanitaires à la phase aigüe des AVC, encore plus s’il s’agissait d’AVC mineur. Cela a ainsi réduit les chances de survie et d’autonomie à de nombreuses victimes d’AVC. La mortalité hospitalière était estimée à 3,9%. Dans le même service, Kouna et al. en 2005 et Nyangui et al. en 2015 retrouvaient respectivement 9,5% et 7,6% [10,23]. La mortalité intrahospitalière dans le service de neurologie est faible et a progressivement diminué au cours de ces dernières années. La mortalité intrahospitalière est un bon indicateur pour évaluer l’efficacité de la prise en charge de l’AVC. La diminution de la mortalité pourrait être liée à la création de l’UNV. En effet, l’UNV permet d’éviter 1 décès ou handicap pour 20 patients traités [35]. Cette diminution est aussi associée à l’augmentation du nombre de neurologues qui est passé de 4 à 11 et l’amélioration du système de santé avec l’arrivée de la CNAMGS. Adoukonou et al. en 2020 avaient observé une mortalité faible de 6,2% car le service de neurologie de Parakou avait un spécialiste en pathologies neurovasculaires et les complications telles que les pneumopathies étaient détectées systématiquement [2]. En revanche, certains pays d’Afrique subsaharienne affichent des taux de mortalité 3 à 4 fois plus élevés. En effet, Kuate-Tegueu et al. au Cameroun en 2016 [11] et Ouédraogo et al. en 2019 au Burkina Faso [26] ont retrouvé respectivement 29,0% et 28,2%. La mortalité intra hospitalière élevée des AVC dans ces études étaient probablement due à l’insuffisance de plateaux techniques et l’absence d’unité neuro-vasculaire. Toutefois, les taux de mortalités élevés s’observent dans les premières semaines. Dans notre étude, la mortalité intra hospitalière était significativement associée à l’âge (p=0,011), à l’état de conscience (p=0,005) et à l’AVCH (p=0,018). L’âge de plus de 60 ans était un facteur prédictif de mortalité (p=0,011) dans notre étude. En 2020, Mbenza et al. en Centre Afrique (p=0,001) [14] et Kamabu et al. au Congo [9] avaient signalé que l’âge avancé était significativement associé à la mortalité. L’âge est un prédicteur important de mortalité des AVC dans les deux sexes. Les personnes âgées présentent davantage de facteurs de risque vasculaires et de nombreuses comorbidités [24]. Aussi, les études montrent des différences dans les soins offerts aux patients victimes d’AVC selon les différentes tranches d’âges. En effet, les patients plus âgés généralement à partir de 65 ans semblent recevoir moins de soins et moins d’examens diagnostiques que les patients plus jeunes [28] Cela pourrait dans une certaine mesure influencer la survenue de complications. L’état de conscience était associé à la mortalité chez les sujets qui avaient un score de Glasgow à l’admission inférieur à 10 (p=0,005). L’altération de l’état de conscience a été signalée comme le déterminant pronostique le plus reconnu de décès et est directement liée à la gravité des dommages neurologiques [17]. Dans notre série, le type d’AVCH était un facteur prédicteur de décès (p=0,018). Owolabi et al. au Nigeria en 2016 [27], Ranasinghe et al. en 2023 en Inde (p=0,002) [31] observaient également une association significative entre l’AVCH et la létalité. L’AVCH est responsable de la majeure partie de décès précoces des AVC. Le taux de mortalité peut atteindre 50% à 30 jours soit le double de celui de l’AVC ischémique. Il dépend de la localisation et du volume de l’hématome, de l’état de conscience et de l’âge avancé. D’autres facteurs prédictifs à la mortalité ont été décrits comme l’antécédent d’AVC, l’étiologie de l’AVC, les complications de décubitus ou la durée d’hospitalisation. En effet, Sarfo et al. en 2018 au Ghana, observaient que sur 23 AVC récurrents, plus de la moitié était décédée [32]. Dans nos regions, des stratégies de prévention secondaire devraient être mise en œuvre pour un meilleur contrôle des facteurs de risque. La fibrillation atriale est une cause importante de mortalité car elle est à l’origine d’AVC plus grave et associée à un risque de récidive plus important [1]. L’apparition d’une pneumonie après un AVC est associée à trois fois plus de risque de mortalité à 30 jours et une augmentation de la durée d’hospitalisation [38]. En effet, la durée d’hospitalisation est un paramètre pronostic important. Namale et al. en Ouganda en 2020 trouvaient que le séjour prolongé à l’hôpital supérieur ou égal à 14 jours était prédictif de mortalité. La durée de séjour longue est souvent le reflet des AVC plus graves et s’accompagne d’un risque de complications médicales [20]. Conclusion La fréquence hospitalière des AVC au service de neurologie du CHU de Libreville a augmenté en 2022. Ces données sont inquiétantes car l’AVC touche le groupe d’âge le plus productif. Toutefois, la mortalité a baissé de plus de 50% en 2022. Les facteurs associés à la mortalité dans notre étude étaient l’âge, l’état de conscience et le type d’AVC. Des efforts considérables restent encore à faire pour la mise en œuvre de meilleures stratégies de prévention contre les AVC. 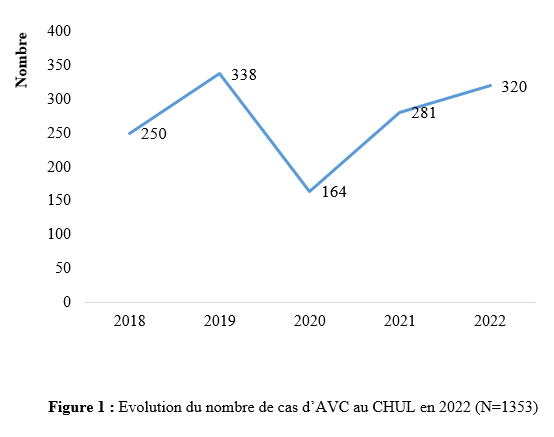 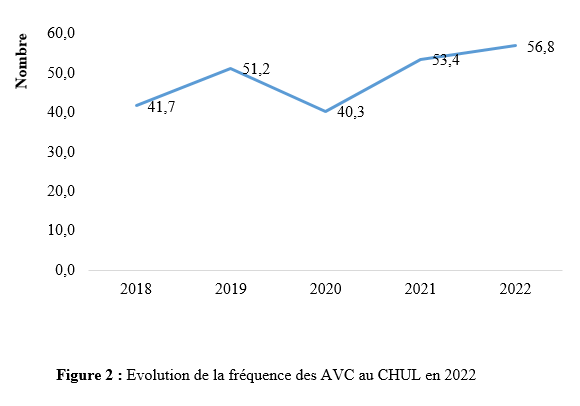  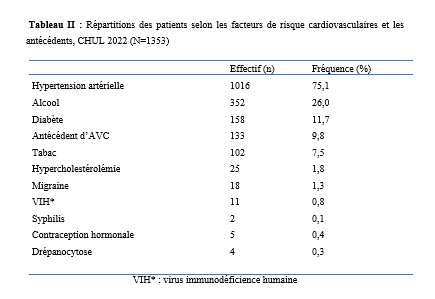 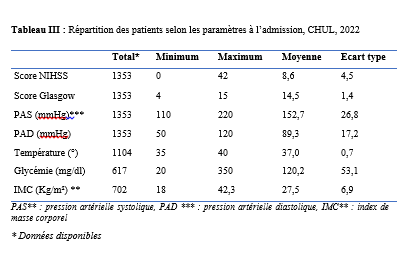 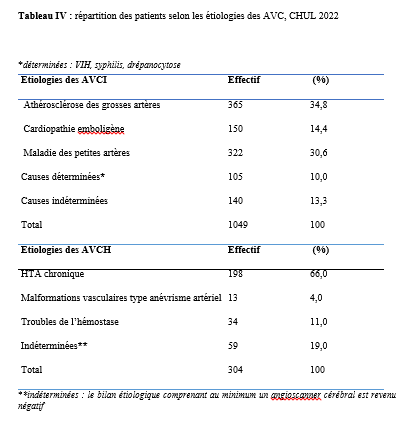 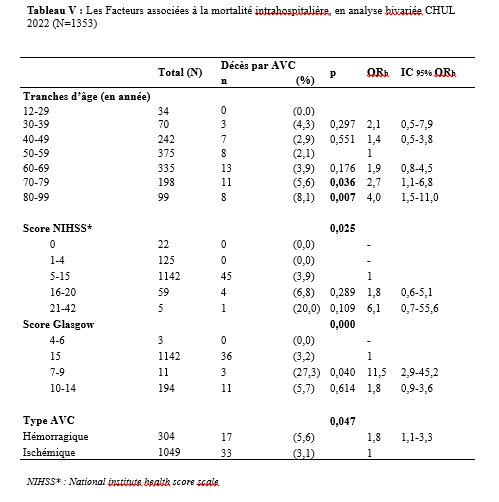 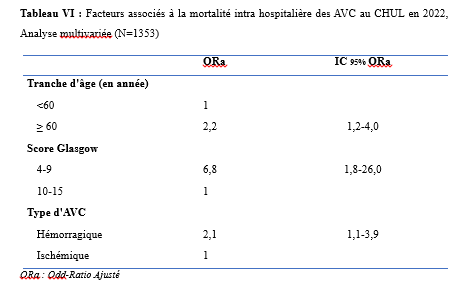 INTRODUCTION L’accident vasculaire cérébral (AVC) constitue l’une des principales menaces pour la santé dans le monde [9]. De par les séquelles physiques et / ou psycho-cognitives qu’entraine cette pathologie, il s’ensuit un réel bouleversement dans la vie des patients ce qui altère irrémédiablement leur qualité de vie. [10]. La mesure de la qualité de vie est un outil d’auto-évaluation du vécu de la pathologie par le malade lui-même utilisé dans les pathologies chroniques mais aussi un pilier important de la prise en charge des patients victimes d’AVC [23]. Les conséquences des AVC sur la qualité de vie sont sous-estimées et mal caractérisées. Après un AVC, la qualité de vie est amputée d’environ 60% au cours des cinq années qui suivent [19]. Aux Etats-Unis, selon l’étude de Northern Manhattan, les séquelles cliniques consécutives à cette pathologie et les complications qui en découlent, peuvent persister et se répercuter sur la qualité de vie. Dans cette étude, la qualité de vie diminuait annuellement jusqu’à 5 ans après un AVC chez les survivants, sans récidive ou infarctus du myocarde et indépendamment des autres facteurs de risque. L’index de qualité de vie a diminué et a été associé à l’âge, à l’humeur, à la sévérité d’attaque, à l’incontinence urinaire, à l’état fonctionnel, à la cognition et à la latéralité d’AVC [7]. L’AVC du sujet africain, garde ses particularités évolutives avec un pronostic plus réservé et une altération profonde de la qualité de vie n’épargnant aucun domaine [6]. La qualité de vie des patients après un AVC fait ressortir l’impact de la maladie sur la vie quotidienne. Bien que les troubles de l’équilibre et de la mémoire soient les plus fréquemment observés, toute autre fonction, motrice ou cognitive notamment, peut être altérée [18] . Les patients victimes d’un AVC présentent des signes de détérioration cognitive plus sévères, de plus grandes fluctuations de l’humeur, un ralentissement psychomoteur plus important et une anxiété plus marquée et donc une altération importante de la qualité de leur vie [5]. L’AVC a un effet multiforme sur la qualité de vie plus prononcé dans la dimension physique [17]. Au Bénin en 2021, il avait été noté une qualité de vie globale était insatisfaisante chez 40 % des patients, mitigée chez 52 % des patients et satisfaisante chez 8% [25]. Au Togo, le handicap, l’anxiété et la dépression sont des paramètres altérant la qualité de vie au quotidien des survivants d’AVC. [2] La prise en charge des maladies cérébrovasculaires s’est considérablement améliorée ces dernières années, notamment grâce à la mise en place d’unités neurovasculaires, de nouveaux traitements et à la standardisation de l’évaluation et du diagnostic des troubles cérébrovasculaires, standardisation qui inclut une batterie de tests neuropsychologiques afin d’évaluer les séquelles cognitives d’un accident vasculaire cérébral. C’est dans ce contexte que le Groupe de Réflexion pour l’Évaluation COGnitive Vasculaire (GRECOGVASC) a actualisé la description, le diagnostic ainsi que les implications cliniques et thérapeutiques des troubles cognitifs et comportementaux d’origine vasculaire tant durant un AVC clinique (à la phase aiguë, lors de la prise en charge rééducative et à distance) que dans le contexte d’une plainte cognitive conduisant à découvrir une lésion vasculaire cérébrale. Pour répondre aux besoins diagnostiques, le GRECOGVASC a mis au point et normalisé une adaptation francophone de la batterie standardisée internationale du NINDS. D’après cette batterie, la qualité de vie peut être évaluée grâce à l’échelle IADL dont la forme simplifiée recommandée par la HAS est l’IADL4 [11]. En post AVC, on s’attend à une amélioration de la qualité de vie des patients du fait de la prise en charge pluridisciplinaire prenant en compte le handicap, l’indépendance fonctionnelle, l’aspect psychologique etc… Notre étude se veut de déterminer la prévalence de la mauvaise qualité de vie et d’identifier les différents facteurs y associés. Méthode d’étudeNotre étude s’est déroulée dans la Clinique Universitaire de Neurologie (CUN) du Centre National Hospitalier et Universitaire Hubert Koutoukou MAGA (CNHU-HKM) de Cotonou. Il s’est agi d’une étude transversale, descriptive et analytique qui s’est étendue de 25 Juillet 2022 à 28 Octobre 2022. Tous les patients ayant faits un AVC datant d’au moins 1 mois, âgé d’au moins 18 ans et ayant donné un consentement ou dont les parents en ont donné étaient inclus dans l’étude. Tous les patients aphasiques ou confus étaient exclus. Il s’est agi d’un échantillonnage non probabiliste exhaustif de tous les patients répondant aux critères d’inclusion et ayant consulté dans la période d’étude. La variable dépendante était le score IADL4 qui permet d’évaluer la qualité de vie. Ce score IADL4 utilisé dans notre étude varie de 0 à 4 et comporte quatre items administrés aux patients par un étudiant en spécialisation de neurologie. Ces quatre itemsexplorent l’autonomie du sujet par rapport à quatre activités pratiques de la vie quotidienne. Le patient présente une altération de la qualité de vie pour un score ≥ 1 avec une altération sévère pour un score compris entre 3-4 ; modérée pour un score entre 1-2 [12]. Les variables indépendantes regroupaient des variables socio-démographiques, cliniques et paracliniques. La saisie des données a été faite directement sous KoBoCollect pendant la collecte des données. L’analyse des données a été faite à l’aide des logiciels R version 4.2.1. Les variables quantitatives ont été exprimées en moyenne avec l’écart-type lorsque la distribution était normale et par la médiane et son intervalle interquartile lorsque la distribution était asymétrique (appréciée au test de Shapiro-Wilk). Les variables qualitatives ont été exprimées en effectif et pourcentage. La comparaison des fréquences a été faite à l’aide du test de Chi2. Le test non paramétrique de Kruskal-Wallis a été réalisé pour la comparaison de moyennes. Une p-value inférieure à 0,05 a été considérée comme statistiquement significative pour l’ensemble des tests. Le Rapport de prévalence (RP) a été utilisé comme mesure d’association pour rechercher l’association entre la variable dépendante et les variables indépendantes. Résultats Un total de 77 patients a été étudié sur les 102 patients AVC rencontrés au cours de la période. L’âge moyen était de 57,74 ±12,54 ans, avec des extrêmes de 30 et 65 ans. Le sex-ratio (homme/femme) était de 1,49 avec 41 hommes (59,74%). La quasi-totalité des patients vivaient en région urbaine (97,4%) et la majorité avaient le niveau d’étude secondaire (42,86%). Le niveau socio-économique était bas pour la plupart (44,16 %). Plus de la moitié des patients (68,83%) étaient encore en fonction avant la survenue de l’AVC. La majorité (62,34%) vivaient encore maritalement, 23,38% étaient des célibataires et 14,29% vivaient seul (Veufs et divorcés) Après l’AVC, on a noté une diminution du niveau économique chez 77,92% des patients de même que les interactions sociales (83,12%). De même, la plupart des patients de notre étude vivaient en famille (96 %), 58,44% pratiquent toujours une activité de loisirs et seulement 16,88% ont repris leur activité professionnelle. La vie relationnelle après AVC dans le couple était marquée par une surprotection dans 50% contre 4,41% d’intolérance et 2,94% de divorce. Dans le milieu familial une surprotection a été signalée dans 53,25% des cas. La quasi-totalité des patients avait accepté leur situation de handicap (73%), seulement 16,9% avaient repris leur activité professionnelle et 41,6% avaient perdu le goût au loisir. Presque tous les patients étaient hypertendus (92,21%), 18,18 % étaient diabétiques et 23,38 % avaient un antécédent d’AVC. Le score moyen du NIHSS était de 3,33 et l’AVC était léger dans 54,55 %, modérée dans 28,57% et sévère dans 16,88% des cas. Après la survenue de l’AVC la majorité des patients (66,23%) avait fait une rééducation fonctionnelle et 49,02% des patients avaient deux séances par semaine. Au moment de l’étude, 32,47% des patients avait une dépression post-AVC et 40,26% avait une anxiété post-AVC. Dans notre population d’étude 20,78 % des patients présentaient une dysarthrie. Les AVC ischémiques étaient les plus retrouvés (62,34 %) et l’hémisphère cérébral gauche était le plus touché (55,84 %). Le score moyen du handicap était à 1,73 et 84,42% des patients présentaient encore un handicap avec 41,53% un handicap léger, 16,21% de modéré et 8,10% de sévère. Plus de la moitié de la population d’étude (55,55%) étaient dépendants. Figure 2 Il avait été noté une association statistiquement significative entre l’indépendance fonctionnelle (p= 0,004 ; OR : 4,500 [1,629-12,431]), la gravité de l’AVC (p=0,007 ; OR : 6,221 [1,692-22,868]), le handicap (0,000 ; OR : 36,667 [4,371-307,583]) et la pratique de la rééducation physique. De la même manière, Il avait été noté une association statistiquement significative entre l’indépendance fonctionnelle (p= 0,003 ; OR : 4,364 [1,671-11,392]), la gravité de l’AVC (p=0,036; OR : 4,286 [1,077-17,061] ), le handicap (0,001 ; OR : 15,481 [1,885-127,149]) et la fréquence de pratique de la rééducation physique Il avait été noté 44,15% de qualité de vie altérée dont 28,57% de modérée et 15,58% de sévère. Une corrélation positive entre la gravité de l’AVC (NIHSS) et la qualité de vie des patients a été retrouvé avec un coefficient de corrélation de 0,657 (P=0,000). Plus l’AVC est grave, plus la qualité de vie plus altérée. Cette relation est plus observée à partir du degré modéré du NIHSS et de l’IADL. Figure 3 Le degré du handicap influence négativement la qualité de vie des patients. On note une corrélation positive entre le handicap physique (mRS) et la qualité de vie des patients avec un coefficient de corrélation de 0,541 (P=0,000). Plus le handicap est sévère, plus la qualité de vie des patients est altérée et cette relation est plus accentuée à partir du degré modéré du mRS et de l’IADL. Figure 4 La qualité de vie des patients dépend du degré d’indépendance des patients. IL a été noté une corrélation négative entre l’indépendance fonctionnelle et la qualité de vie avec un coefficient de corrélation de -0,610 (P=0,000). Plus l’indice de BARTHEL est bas plus l’IADL4 est élevé. Figure 5 Un lien statistiquement significatif a été retrouvé entre la rééducation fonctionnelle, le niveau de sévérité de l’AVC, le niveau d’indépendance fonctionnelle, le degré du handicap et la qualité de vie (p<0,05). La pratique de la rééducation fonctionnelle (p=0,008), OR : 5,536 [1,803-16,998], une rééducation journalière (p=0,008), OR : 3,528 [1,367-9,105] améliorent de façon significative la qualité de vie des patients victime d’AVC. Par ailleurs, l’AVC sévère (<0,001), OR : 0,182 [0,037-0,887], une grande dépendance fonctionnelle (<0,001), OR : 0,103 [0,035-0,307] et un handicap sévère (<0,001), OR : 13,92 [4,051-47,89] altèrent de façon significative la qualité de vie (p<0,05). Par contre, l’anxiété (p>0,9), la dépression (p=0,2), n’étaient pas significativement associés à la qualité de vie. Tableau I DiscussionL’objectif général de ce travail était d’évaluer la mauvaise qualité de vie en post-accident vasculaire cérébral à la clinique universitaire de neurologie du CNHU-HKM en 2022. Plus spécifiquement, il s’agissait d’apprécier la qualité de vie par le score IADL4, de chercher une corrélation entre le handicap physique après un AVC, le niveau d’indépendance fonctionnelle physique après un AVC et la qualité de vie en post-AVC en neurologie au CNHU-HKM. L’altération de la qualité de vie après l’AVC est estimée à 44,15%. La rééducation fonctionnelle, le niveau de sévérité de l’AVC, le niveau d’indépendance fonctionnelle, le degré du handicap étaient les facteurs associés de façon significative à l’altération de la qualité de vie. Dans notre population d’étude, l’âge moyen des patients était de 57,74 ±12,54 ans, avec des extrêmes de 30 ans et 87 ans. Nos résultats sont proches de ceux de Diagne et al. au Sénégal, qui avaient retrouvé un âge moyen de 55,25 ans avec des extrêmes de 32 et 82 ans [8]. Au Bénin, K. C. Adjien et al. [1]et Marie Joelle et al. [13] avaient aussi trouvé des résultats similaires avec respectivement un âge moyen de 58,9 ±13,6 ans, et 56±13ans. Nos résultats s’éloignent de ceux de ZHOU [26] en France qui avait trouvé une moyenne d’âge supérieure à la nôtre (72,3 ans). Assogba et al. [2] quant à eux avaient eu un âge moyen inférieur au notre (47ans) avec des extrêmes de 21 et 73ans. Dans la population générale, nous avons trouvé une prédominance masculine (59,74%) avec un sex-ratio de 1,49. Cette prédominance masculine a été retrouvée également par plusieurs autres auteurs tels que Charfi N. et al. [3](1,62) ; Rabat et al. [21] (1,70) et Dadah et al [6](1,27). Cependant N’goran et al [15] et Noura et al [16] retrouvaient une prédominance féminine. Notons qu’il est généralement admis que l’âge supérieur à 50 ans est un facteur de risque de l’AVC et l’incidence des AVC est plus élevée chez les hommes que chez les femmes probablement suite à l’effet protecteur des facteurs hormonaux (œstrogènes), ce qui a contrario expliquerait un rééquilibrage entre les deux sexes après la ménopause [20]. Dans notre étude, 44,15% des patients avaient une qualité de vie altérée. Cette fréquence est inférieure à celle trouvée par Charfi et al. [3] (68%) qui avaient utilisé l’échelle SF-36 pour évaluer la qualité de vie de 147 patients. Le constat est clair dans tous les pays que l’AVC altère énormément la qualité de vie des patients. En effet, l’accident vasculaire cérébral représente la première cause de handicap acquis chez l’adulte et dont la majorité des survivants souffrent de sérieux problèmes sensoriels, moteurs, cognitifs, et émotionnels aboutissant à une altération de leur qualité de vie [22].Il y avait un lien statistiquement significatif entre la rééducation fonctionnelle (p=0,008), le niveau de sévérité de l’AVC (p<0,001), le niveau d’indépendance fonctionnelle (p<0,001), le degré du handicap (p<0,001) et la qualité de vie (p<0,05). Aussi, Il avait été noté une association statistiquement significative entre l’indépendance fonctionnelle (p= 0,007), la gravité de l’AVC (p=0,003), le handicap (0,000) et la pratique de la rééducation physique. Tous résultats suggèrent que la pratique de la rééducation est une étape très importante dans la récupération du handicap, de l’indépendance et de l’amélioration de la qualité de vie. La qualité de vie des patients, le degré de handicap, le degré de dépendance sont intimement liés à la pratique régulière de la rééducation. En effet, la pratique régulière de la rééducation améliore les fonctions motrices du patient grâce à la plasticité cérébrale, ce qui par ricochet améliore le handicap physique, l’indépendance fonctionnelle et donc la qualité de vie du patient, diminue l’impact des séquelles sur son quotidien et celui de ses proches. Nos résultats concordent avec ceux de Assogba et al. [2]qui ont décrit le handicap comme un facteur fortement associé à la qualité de vie. De même, nos résultats s’accordent avec ceux de Matinou et al. [14]qui ont également montré une association entre la sévérité de l’AVC et la qualité de vie. La qualité de vie était associée l’indépendance fonctionnelle. Ceci a été confirmé par Suzanne et al.[24]et Charfi et al. [3]. La qualité de vie n’était pas associée de manière significative à l’âge comme l’ont affirmé Diagne et al. [8] qui ont décrit l’âge comme étant un facteur prédictif d’une mauvaise qualité de vie. Ceci est inattendu puisque plus l’âge avance, moins on est apte sur le plan fonctionnel et il s’ensuit une altération de la qualité de vie. Par ailleurs, l’anxiété (p>0,9) et la dépression (p=0,2), n’étaient pas significativement liées à la qualité de vie ce qui a été confirmé par Assogba et al. [2]. Le manque de relation entre la dépression et la qualité de vie paraît paradoxal vu qu’il ne pourrait y avoir une bonne qualité de vie sans une bonne humeur. On pourrait peut-être l’expliquer par la faible taille de l’échantillon de notre étude. Il faut signaler que certains auteurs comme Matinou et al. [14]ont trouvé une association significative entre la qualité de vie et les troubles de l’humeur. La qualité de vie était indépendante du niveau socio-économique. L’étude de Suzanne et al. [24]sur la qualité de vie en post-AVC a aussi montré que le statut socio-économique n’impactait pas la qualité de vie. Ceci nous parait étonnant vu l’influence économique de l’AVC sur ses victimes. Une étude à grande échelle pourrait permettre de mieux apprécier tous ces facteurs. Par contre, au Brésil, Capinala et al ont trouvé dans leur étude sur l’impact socio-économique de l’AVC chez les patients et les membres de la famille que 25 % (14 patients) de l’échantillon ont dépensé plus de 50 % du revenu mensuel du ménage, tandis que 10 (17,9 %) les patients consacrent plus de 100 % de leur revenu mensuel et seulement 2 (3,6 %) les patients consacrent jusqu’à 10 % de leur revenu mensuel à leur maladie. Ce qui donne une idée claire du grand impact socio-économique de l’AVC sur la famille en tenant compte des autres besoins fondamentaux qui n’ont pas de couverture financière [4]. L’influence économique de l’AVC sur ses victimes est un cycle infernal. En effet, les patients en particulier ceux qui exercent une profession libérale voient leurs activités au ralentie ou même suspendues et dans le même temps sont obligés de payer pour la prise en charge de leurs états de santé ce qui les affaiblit davantage financièrement. Cet état de chose altère irrémédiablement la qualité de vie. ConclusionL’AVC est un réel problème de santé publique. Cette étude met en exergue les conséquences directes de l’AVC (le handicap physique et la dépendance fonctionnelle) sur la qualité de vie des patients. Elle vient confirmer la répercussion du handicap et de la dépendance fonctionnelle sur la qualité de vie des patients. La rééducation est un atout majeur pour l’amélioration de la qualité de vie des patients. Une évaluation systématique de la gravité de l’AVC, des déficiences et des incapacités, serait nécessaire pour une prise en charge des patients. Ces résultats aident à sensibiliser beaucoup plus sur la fréquence de la rééducation motrice en médecine physique et de réadaptation des personnes présentant un AVC, afin d’améliorer leur qualité de vie. L’étude a reçu l’approbation du comité d’éthique local. L’anonymat des patients et la confidentialité des données ont été respectés. Le consentement éclairé des patients ou de leur parents a été obtenu après explication des objectifs de l’étude et en insistant sur le fait que la participation était volontaire, sans conséquence sur leur suivi en cas de refus. Les auteurs déclarent n’avoir aucun conflit d’intérêt sur le sujet 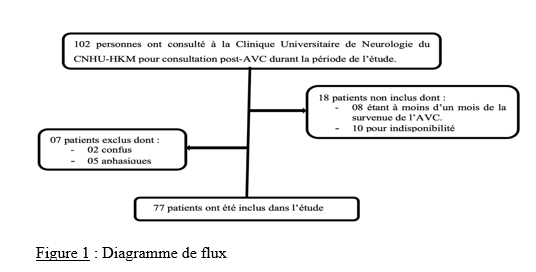 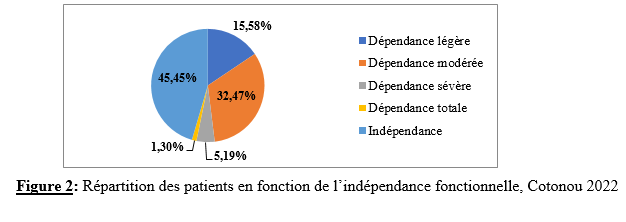 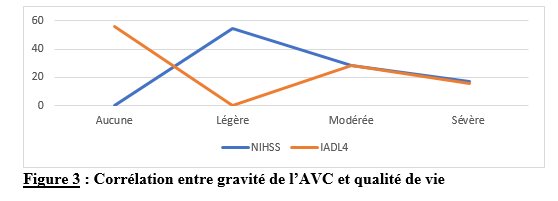 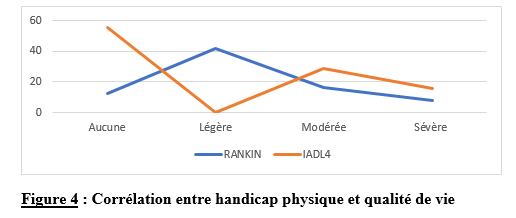 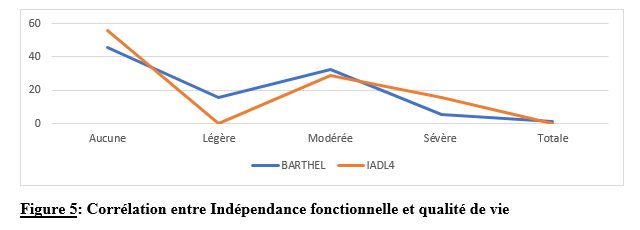 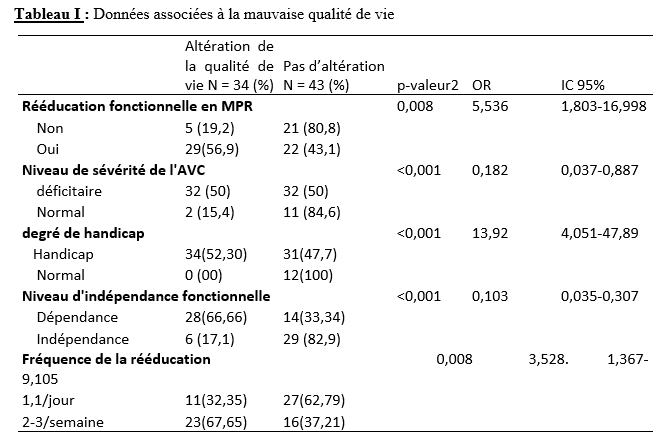 Introduction A Parakou au Benin, la prévalence des AVC en population générale a été estimée à 1156 pour 100.000 habitants (4). L’AVC représente 51,5 % des admissions dans le service de neurologie du Centre Hospitalier Universitaire Départemental du Borgou (CHUDB) avec une mortalité intra-hospitalière de 6,2 % et une mortalité à long terme pouvant atteindre 23,5 % à 5 ans (2, 3, 15). La sévérité initiale de l’AVC selon le score du NIHSS a été identifiée entre autres comme facteurs associés à cette mortalité élevée en intra-hospitalier comme à long terme (2, 3). Il nous parait alors indispensable d’identifier les caractéristiques de la sévérité de l’AVC afin d’élaborer des stratégies pour en améliorer le pronostic. L’étude s’est déroulée dans le service de neurologie du centre hospitalier universitaire départemental du Borgou (CHUDB) de Parakou qui dispose de salles conventionnelles de prise en charge de l’AVC avec un nombre moyen de 230 cas d’AVC par an. Les techniques de reperméabilisation ne sont pas disponibles et le système manuel d’archivage de dossier n’est pas encore numérisé. Il s’agissait d’une étude rétrospective,descriptive à visée analytique. La population d’étude était constituée des patients victimes d’AVC hospitalisés dans le service de neurologie du 1er janvier 2020 au 31 décembre 2022. Il était inclus les dossiers de tous les patients qui ont présenté un AVC définie par la brutalité d’installation d’un déficit neurologique et/ou une confirmation au scanner. Les dossiers non disponibles étaient exclus. Nous avons procédé à un recrutement exhaustif des patients remplissant les critères d’inclusion.La variable dépendante était la sévérité de l’AVC définie à partir du score NIHSS supérieur ou égal à 15 sur 42. L’AVC était dit sévère pour un NIHSS variant de 15 à 20, grave pour un NIHSS supérieur à 20. Les données ont été recueillies au moyen d’une fiche d’enquête standardisée dans l’application KoBoCollect et le serveur KoBoToolbox, comprenant les données sociodémographiques (âge, sexe, milieu de résidence, niveau d’instruction, statut matrimonial, profession), les données liées aux antécédents médicaux, les modalités de transport, les délais d’admission, les données cliniques, paracliniques, les causes et le mode de sortie. L’analyse des données a été faite à l’aide du logiciel Epi info version 7.2.2.6. Les paramètres de tendances centrales et de dispersions étaient utilisés pour les variables quantitatives. Les proportions étaient utilisées pour les variables qualitatives associées à leur intervalle de confiance (IC) à 95%. Les comparaisons des proportions étaient faites à l’aide du test de Chi2 ou du test exact de Fisher, selon le cas. Pour étudier le sens de l’association, les rapports de prévalence (RP) et leurs intervalles à 95% étaient calculés pour l’analyse de la régression linéaire. La différence était statistiquement significative pour une valeur de p<0,05. Les différentes autorisations recommandées ont été obtenues. Au total 422 sur 430 dossiers de patients victimes d’AVC dans la période d’étude ont été inclus. Les patients étaient de sexe masculin (218) dans 51,66 % de cas, soit un sex ratio (H/F) de 1,07. L’âge moyen était de 57,61 ± 14,11 ans avec des extrêmes de 16 ans et 98 ans. Les patients résidaient en milieu urbain (38,13 %), avaient un niveau d’instruction supérieur dans 39,22 % des cas et ne vivaient pas seuls (93,32 %) (Tableau I). La consommation d’alcool définie selon les normes de l’Organisation mondiale de la santé a été relevée chez 20,29 % des patients et 12,96 % consommaient du tabac. L’hypertension artérielle était le principal facteur de risque vasculaire (65,79 %) (Figure 1). Le mode de transport des patients vers le CHUDB était la voiture personnelle (78,32 %), la moto (11,19 %) et l’ambulance ou les sapeurs-pompiers (10,49 %). Parmi les 422 patients, 31 patients (7,35 %) ont été admis dans un délai de moins de 6 heures après le début des premiers symptômes et 50,95 % des patients entre 24 heures et 7 jours. La fréquence des AVC sévères était de 22,27 % et celle des AVC graves de 6,64 %. L’AVC était ischémique chez 55,45 % (234 dossiers), hémorragique chez 38,39 % (162 dossiers) et indéterminé chez 5,21 % (22 dossiers). Il s’agissait d’une thrombose veineuse cérébrale chez 0,95 % (4 dossiers). Les causes des AVC ischémiques étaient inconnues (65,39 %), liées à la cardiopathie emboligène (21,37 %), la maladie des petites artères (11,54 %), les autres causes (3,42 % dont 3 cas confirmés d’athérosclérose soit 1,28 %). Pour l’AVC hémorragique, l’hypertension artérielle (53,09 %), les causes inconnues (41,36 %), toxique (2,47 %), la malformation vasculaire (1,85 %) et les troubles de l’hémostase (1,23 %) étaient les causes relevées. Les caractéristiques de l’AVC sont résumées dans le Tableau II. Sur le plan clinique, le déficit moteur (95,50 %), les troubles de la vigilance (29,15 %), les troubles du langage (28,44 %) étaient les signes les plus fréquents (Figure 2). La mortalité globale intra-hospitalière était de 12,32 %. Le mode de sortie était le retour à domicile (64,22 %), la sortie contre avis médical (19,67 %), le transfert dans un autre service (3,79 %). Les facteurs associés à la sévérité des AVC en analyse bivariée étaient le sexe féminin (p=0,04), l’âge supérieur à 55 ans (p=0,0001), l’antécédent d’AVC (p=0,0005), le type d’AVC (p=0,04), le mode de transport (p=0,0002), le délai préhospitalier (p=0,01), l’hémisphère cérébral touché (p=0,04), la présence d’une hémiplégie (p=0,01), la présence de trouble de vigilance initial (p=0,0001), la présence de troubles cognitifs (p=0,0001), le territoire profond touché dans l’AVC hémorragique (p=0,03). Après régression en analyse multivariée, l’antécédent d’AVC (p=0,0206), la présence d’un trouble de la vigilance initial (p=0,0086), la présence de troubles cognitifs (p=0,0003), le mode de transport (p=0,0054), le type d’AVC (p=0,0341), le territoire touché (p=0,0210) étaient les facteurs associés à la sévérité de l’AVC. (Tableau III) Discussion La gravité de l’AVC est mesurée à l’admission et est bien corrélée à l’ampleur des lésions tissulaires cérébrales. Le NIHSS est l’échelle de prédiction de l’issue d’un AVC la plus fiable et un score élevé présente un moins bon pronostic neurologique (10). Le risque d’AVC plus grave et de mortalité plus élevée chez les femmes, attribué entre autres à l’espérance de vie plus longue chez ces dernières, au statut socio-économique et au niveau d’éducation faibles a été rapporté dans la littérature (1, 19). Dans la présente étude, le genre féminin qui était associé à la sévérité de l’AVC en analyse bivariée n’est pas ressorti dans le modèle final de l’analyse multivariée en raison probablement de la taille de l’échantillon et des biais méthodologiques liés aux études rétrospectives. De même plus le délai préhospitalier est long, plus l’AVC est sévère. Des auteurs en 2022, rapportaient que le retard d’admission justifiait le retard de soins surtout chez les femmes avec un moins bon pronostic de l’AVC (27). Les différences de classes socio-économiques comme facteurs de sévérité des AVC sont courantes. Il existe une relation causale entre le niveau d’éducation et l’incidence des AVC ; le faible niveau d’éducation est reconnu comme un facteur de gravité de l’AVC (17, 21, 30). Néanmoins, le lien entre le niveau d’éducation, le niveau socio-économique et l’AVC n’a pas été établi dans cette étude en analyse multivariée. Un niveau d’éducation élevé protège contre les AVC en raison du mode de vie plus sain, de la possibilité d’exercer un métier offrant des conditions de travail plus sûres et donc un meilleur accès aux soins de santé (29). Des domaines cognitifs peuvent être affectés par l’AVC (31) et dans cette étude comme dans d’autres, les troubles cognitifs sont associés à la sévérité de l’AVC, expliquant dans 23% de cas la gravité de l’AVC (16). Le type d’AVC influe aussi sur la sévérité de l’affection. Ainsi, l’hémorragie intracérébrale est généralement plus grave. La mortalité dépasse celle des infarctus cérébraux notamment dans les 3 premiers mois. Il est rapporté que le risque initial de mortalité est multiplié par 4 ; après 1 semaine elle est de 2,5 fois et après 3 semaines elle est de 1,5 fois puis diminue progressivement (6). Toutefois, l’infarctus cérébral d’origine embolique est associé à une gravité plus importante (14). Cependant, quel que soit le sous type d’AVC, la sévérité dépend de l’étendue de la lésion et la gravité initiale. L’AVC est une condition médicale urgente dans laquelle le temps d’accès rapide aux soins conditionne le pronostic (24). L’accès rapide est possible grâce à un mode de transport médicalisé. Ainsi dans cette étude, le mode de transport par moto est associé à la sévérité de l’AVC. Les patients arrivant en ambulance sont susceptibles de recevoir une thérapeutique urgente et ceci prédit d’un AVC moins grave (8). Et comme rapporté dans la littérature, l’arrivée par un transport médicalisé chez les patients avec un AVC grave permet une amélioration neurologique à la sortie de 5,9 points sur le score NIHSS (28). Une méta-analyse impliquant plusieurs études a rapporté que chaque 15 minutes économisées lors du début du traitement par l’alteplase réduit de 4 % l’invalidité résiduelle chez les survivants d’un AVC (9, 25). Ainsi il est indispensable de réduire le délai de la prise en charge et d’organiser la filière préhospitalière de soins pour l’AVC. Les facteurs associés à la sévérité de l’AVC sont nombreux. Ces facteurs de sévérité sont décrits dans le monde et ont un véritable impact dans les pays de la sous-région. Cet impact est lié à un défaut de prévention primaire. Beaucoup de patients victimes d’AVC présentant des facteurs de risque vasculaire en Afrique subsaharienne sont peu ou pas traités. Alors que 90 % des AVC sont liés aux dix principaux facteurs de risque vasculaire (7). Aussi, la sévérité résulte de la récidive imputable au non-respect des mesures de prévention après un AVC. Beaucoup de patients à la sortie sont non observants en raison de la mauvaise connaissance de la maladie, des facteurs de risque vasculaire (5), du coût élevé des soins et le manque d’assistance médicale (26). Ceci explique le taux de récidive et de mortalité élevés parmi les victimes d’AVC récurrents (20). La meilleure stratégie de lutte contre la sévérité est donc la prévention primaire. Mais il est indispensable d’élever le niveau de littéracie de la population en matière de prévention et d’adresser les différents déterminants sociaux de l’AVC afin d’en réduire la charge. Conclusion Les AVC sévères et graves ont une fréquence élevée au CHUDB de Parakou. Plusieurs facteurs liés à l’individu, au type d’AVC et à l’inorganisation de la filière étaient statistiquement associés à la sévérité de l’AVC. Ces facteurs méritent d’être ciblés dans les plans stratégiques de lutte contre les AVC afin d’en réduire la sévérité et la gravité. Conflit d’intérêt : Aucun 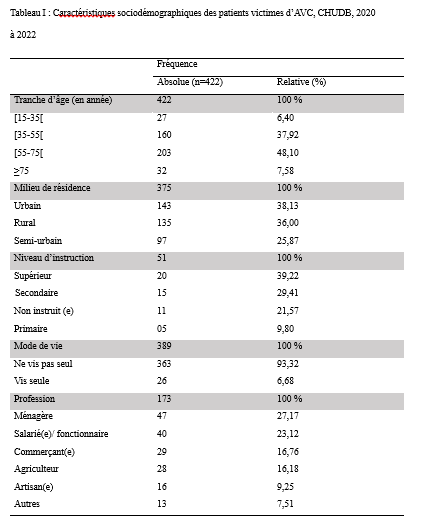 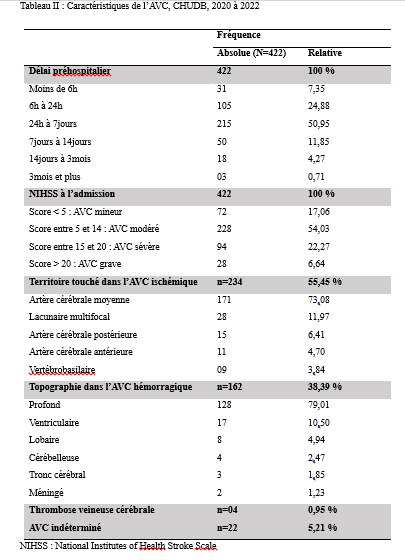 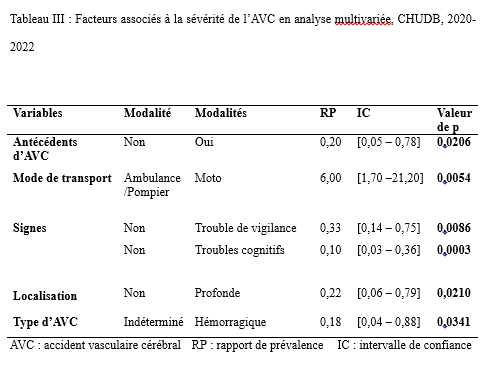 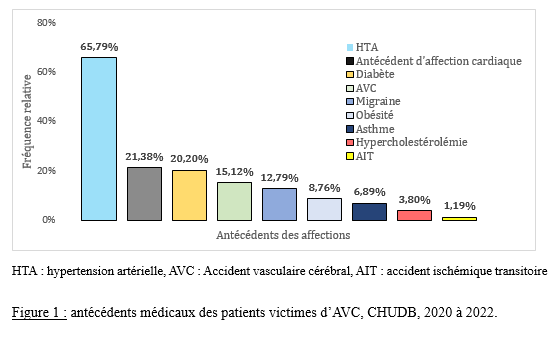 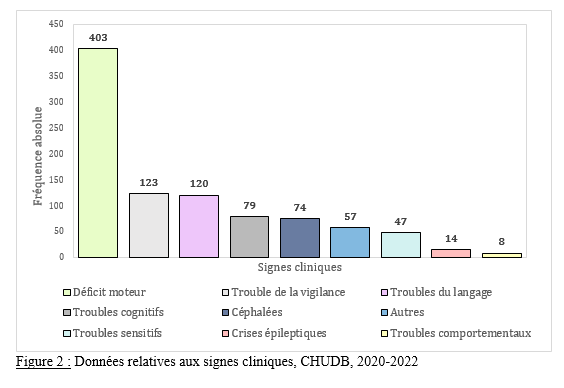 Articles récents
Commentaires récents
Archives
CatégoriesMéta |
© 2002-2018 African Journal of Neurological Sciences.
All rights reserved. Terms of use.
Tous droits réservés. Termes d'Utilisation.
ISSN: 1992-2647