|
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
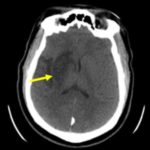
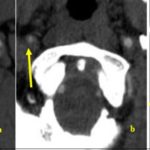
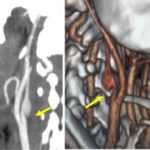
RESUME Nous rapportons le cas d’un AVC du sujet jeune, secondaire à un anévrisme disséquant du bulbe carotidien, chez lequel l’aspect angioscannographique est évocateur d’une dysplasie focale atypique. Cette pathologie rare, décrite préférentiellement chez le sujet de race noire, n’a jamais été décrite en Afrique subsaharienne. A partir d’une revue de littérature, nous en rappelons les arguments du diagnostic clinique et radiologique. Son potentiel de récidive élevé sous traitement médical et l’efficacité avérée du traitement chirurgical nécessite donc qu’elle soit connue et diagnostiquée par les praticiens exerçant dans cette zone géographique. Mots clés : AVC – dissection – dysplasie – Race noire – Afrique ABSTRACT We report a case of ischemic stroke in a 38-year-old patient, related to a dissecting aneurysm of the carotid bulb, in which the angioscannographic aspect is evocative of an atypical focal dysplasia. This rare disease, described preferentially in black subjects, has never been reported in sub-Saharan Africa. Through a literature review, we recall the arguments of the clinical and radiological diagnosis. Its high potential for recurrence with medical treatment only and the proven effectiveness of surgical treatment therefore requires that it should be known and diagnosed by practitioners working in this geographical area. Key words: Stroke- dissection – dysplasia – black race – Africa INTRODUCTION Les étiologies des AVC du sujet jeune sont dominées par les dissections des artères cervico-céphaliques (3), en particulier celles de l’artère carotide interne. Ces dissections sont le plus souvent spontanées et peuvent être sous-tendues par des anomalies de la paroi artérielle. La plus fréquente de ces anomalies est la dysplasie fibromusculaire, pathologie diffuse du tissu conjonctif, retrouvée dans 15 à 20% des cas (8). Cependant, des dysplasies focales rares, décrites préférentiellement chez les sujets de race noire ou asiatique dans les pays occidentaux, ont été incriminées dans la genèse de dissections carotidiennes (4). Nous n’avons retrouvé aucune publication sur ces dysplasies focales en Afrique subsaharienne, où vit la majorité de la population de race noire. Nous rapportons ainsi le premier cas suspect de cette pathologie dans cette région, à Abidjan (Côte d’Ivoire) et en faisons une revue de littérature. OBSERVATION Un homme de 38 ans, porteur d’une HTA découverte à l’occasion d’un malaise mal défini 3 mois auparavant, a présenté un infarctus sylvien droit (figure 1), responsable d’une hémiplégie gauche complète, précédée de céphalées durant plusieurs jours, associée à une héminégligence visuospatiale. Le score du NIH à l’admission était de 12. DISCUSSION Cet AVC du sujet jeune, par dissection de la carotide interne proximale nous a amené, en raison de son aspect radiologique particulier, à discuter de ces dysplasies focales très rares, décrites au sein de populations noires (4). Celles-ci se caractérisent par un aspect particulier en angioscanner : une sténose effilée ayant l’allure d’un diaphragme ou d’un éperon au niveau d’un bulbe carotidien dilaté. Joux et al ont publié récemment la plus large cohorte de patients porteurs de cette anomalie, 25 sujets dont 7 avaient une confirmation histologique du diagnostic (4). Dans notre observation, bien que ne disposant pas d’examen histologique, cette étiologie nous a paru la plus probable. La découverte récente d’une HTA aurait pu faire discuter de la responsabilité d’une sténose d’origine athéromateuse. Seulement, l’absence d’autres facteurs de risque, et la normalité par ailleurs du bilan de retentissement de l’HTA rendent cette dernière cause très improbable, en particulier si l’on utilise les critères diagnostiques de la classification ASCOD (1). L’aspect effilé de la sténose était plutôt évocateur d’un « diaphragme » comme rapporté par Kubis et al. et par Joux et al. (6, 4), dont la lésion élémentaire serait une dysplasie fibromusculaire atypique focale. Celle-ci comporterait une désorganisation de la paroi artérielle, composée d’une matrice lâche avec du tissu dématié, des cellules éparses en fuseau entraînant une hyperplasie de l’intima, une média peu modifiée avec simplement une diminution discrète des fibres élastiques, remplacées par du tissu fibreux. Ces lésions ne comporteraient ni inflammation, ni calcification, ni thrombus, comme on pourrait l’observer dans l’athérosclérose (4). Il est vrai cependant que très récemment, Chaari et al. ont publié deux observations similaires de patients d’origine africaine, dont un Ivoirien, chez lesquels les anomalies histologiques étaient suggestives d’athérome, bien que l’analyse histologique se soit limitée à l’intima des artères, où une hyperplasie intimale avec un infiltrat inflammatoire et des cellules spumeuses ont été mises en évidence (2). Il est intéressant de noter que chez ces deux patients, une femme de 34 ans et un homme de 48 ans, aucun facteur de risque d’athérosclérose n’avait été retrouvé en dehors d’une contraception orale chez la première. Il est donc impossible d’affirmer avec certitude l’étiologie de ce type particulier de sténose uniquement sur la base d’aspects radiologiques évocateurs, même si dans ces deux cas, l’échodoppler avec utilisation d’un produit de contraste montrait un rehaussement vasculaire, normalement absent dans les lésions de dysplasie, non vascularisées (2). Ce premier cas rapporté d’accident vasculaire cérébral ischémique probablement lié à une dysplasie focale atypique chez un patient noir en Afrique subsaharienne souligne la nécessité de reconnaître cette maladie rare au sein de cette population. La prédominance raciale doit encore être confirmée chez les noirs Africains. L’hypothèse que cette pathologie pourrait être plus répandue en Afrique subsaharienne est plausible et nous appelons les cliniciens à la rechercher systématiquement par un angioscanner des troncs supra-aortiques pour en identifier les aspects spécifiques. Nous pourrions ainsi en évaluer le potentiel de récidive et le besoin de traitement chirurgical pour ces patients. 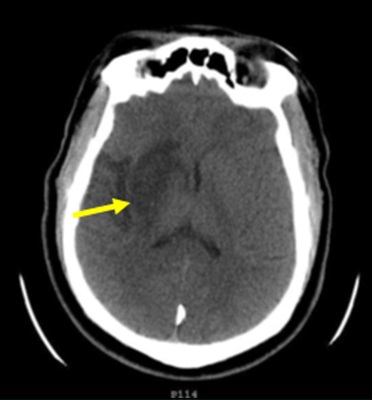 Figure 1 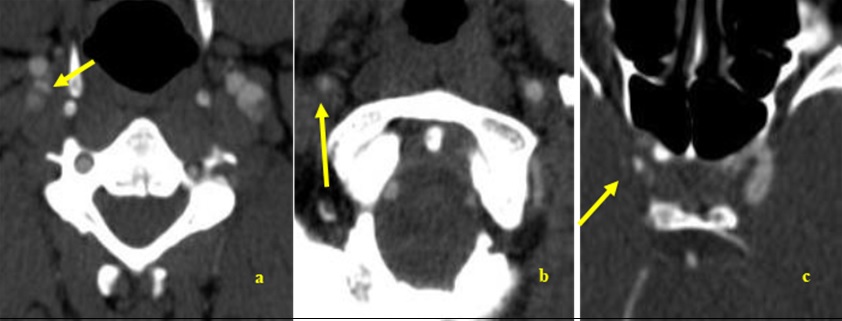 Figure 2 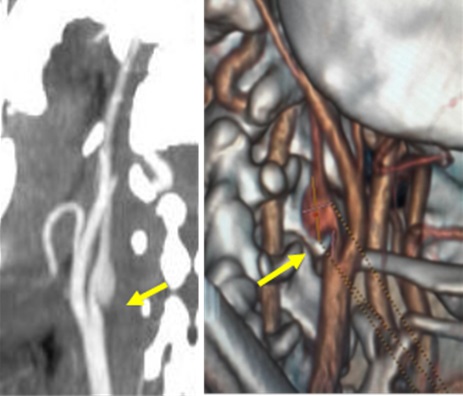 Figure 3
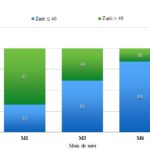
RESUME Introduction Méthode Résultats ABSTRACT Introduction Method Results Keywords: Caregiver burden, Congo, disability, stroke INTRODUCTION L’accident vasculaire cérébral est la troisième principale cause d’invalidité à long terme dans les pays industrialisés (9). Après le retour au domicile, les patients atteints d’hémiplégie vasculaire éprouvent des limitations fonctionnelles importantes résultant d’une diminution de la mobilité, des changements de personnalité, des troubles cognitifs et de la dépression (20). L’impact psychosocial de l’hémiplégie s’étend aux membres de la famille et autres aidants naturels qui la perçoivent comme une charge (20). PATIENTS ET METHODE Il s’agissait d’une longitudinale de type analytique menée sur 12 mois, au Centre hospitalier universitaire de Brazzaville (CHU-B). L’étude s’est déroulée en trois visites organisées à un, trois et six mois, au domicile des patients. Les données ont été reportées sur un cahier d’observation. A été considérée comme aidant principal, la personne « non professionnelle » qui est venu en aide à titre principal, pour partie ou totalement, à la personne hémiplégique, pour les activités de la vie quotidienne pendant toute la période du suivi (24). La variable principale était la charge que le handicap du patient représente pour l’aidant, évaluée par l’échelle de Zarit, fiable et validée dans ce sens (2). Elle comprend 22 items cotés de 0 à 4. Ces items avaient une cotation de 0 à 4 ; avec 0 = jamais, 1 = rarement, 2 = parfois, 3 = assez fréquemment, et 4 = toujours. Un score total inférieur ou égale à 40 indique une charge nulle, faible à légère, tandis qu’un score supérieur à 40 une charge modérée à sévère. Les variables secondaires déterminaient l’impact psychologique et physique de l’hémiplégie vasculaire des patients, par l’évaluation de la dépression post-AVC et de l’autonomie fonctionnelle, respectivement par le Questionnaire abrégé de Beck ou BDI pour « Beck Depression Inventory » (1, 28) et l’index de Barthel (IB) (10). Le BDI est un auto-questionnaire de 13 items cotés de 0 à 3, et un score total inférieur à 4 indique une absence de dépression. L’index de Barthel comporte 10 items, cotés chacun à 0, 5, 10 ou 15. Son score global varie de 0 à 100 et un score supérieur ou égal à 60 indique une dépendance légère ou une autonomie. Les autres variables étaient d’ordre épidémiologiques (âge du patient et de l’aidant, le sexe du patient et de l’aidant, le mode de vie du patient avec ou sans conjoint(e), l’existence d’une activité professionnelle du patient avant l’événement vasculaire, la nature du lien entre le patient et l’aidant), cliniques (présence ou non d’une aphasie, la latéralité de l’AVC, le type d’AVC, la survenue ou non de complications) et thérapeutique (l’observance ou non de la rééducation) RESULTATS Données sociodémographiques, cliniques et thérapeutiques des patients Données sociodémographiques et détermination de la charge des aidants Tous les patients avaient un aidant principal pendant la période d’étude. Il s’agissait d’un descendants (enfants ou autres) dans 44,5% des cas, de l’époux ou épouse dans 41,3% des cas et d’un collatéral dans 14,2% des cas. On comptait 46 femmes (65,7%) et 24 (34,3%) hommes. L’âge moyen des aidants était de 41,4±11,9 ans, avec une médiane de 40 ans, et significativement inférieur à celui des patients (p<0,001). Le score de l'échelle de Zarit était en moyenne de 44,8±10,6 à un mois; 36,4±12,1 à trois mois et 27,2±13,8 à six mois. La variation moyenne du score entre le premier et sixième mois de suivi était statistiquement significative, soit -17,6±8,16 (p<0,001). Six mois après l'AVC, le score de Zarit étaient inférieur à 40 chez 84,3 % des aidants (figure 1). Détermination des facteurs prédictifs de la charge de l’aidant Toutes les variables des patients et des aidants ont été appliquées à une analyse univariée pour déterminer leur association avec l’importance de la charge des aidants à un et six mois de suivi (Tableau III). Les paramètres ayant une significativité à 20% ont été intégrés au modèle de régression logistique multiple afin de déterminer les facteurs prédictifs d’une charge modérée à sévère au premier et au sixième mois de suivi. A un mois, le modèle final en régression logistique est composé des variables explicatives : âge du patient « supérieur à 65 ans » (Odds ratio = 7,7 [1,5 – 40,0] ; p=0,02) ; mode de vie « avec conjoint » (Odds ratio = 7,3 [1,9 – 28,4] ; p=0,004) et type d’AVC « hémorragique » (Odds ratio = 5 [1,5 – 21,6] ; p=0,001). À six mois, seule la variable « présence de complications » compose le modèle de régression logistique final (OR = 5.63 [1.11-28.1] ; p= 0.0342). Par ailleurs, la charge de l’aidant a été significativement corrélée à la dépression et l’autonomie fonctionnelle du patient à un et six mois de suivi (Tableau IV). DISCUSSION Durant la période de récupération, tous les patients suivis dans l’étude ont bénéficié de soins d’un aidant significativement plus jeune que le patient. Il s’agissait le plus souvent des enfants (44,5%) et des conjoint(e)s (41,3%). D’autres auteurs, en Afrique (12) et dans le monde, ont fait la même observation (7, 17), démontrant la principale implication de l’entourage familiale proche dans la prise en charge de ces patients. Il a été aussi observé que la charge moyenne de l’aidant diminue de façon significative avec le temps. La fréquence des aidants qui perçoivent leur charge comme légère ou nulle a augmenté considérablement en six mois, suggérant une certaine accoutumance des aidants à leur tâche avec le temps (17). La détermination des facteurs prédictifs de la charge de l’aidant dans notre étude a démontré que les patients ayant des conjoint(e)s auguraient une charge plus lourde pour leur aidant au premier mois. Nortey et al. (18) ont voulu estimer la charge économique des soins familiaux, y compris le niveau de la charge des soins des aidants de personnes âgées en zone périurbaine au Ghana sur une période d’un mois. Ils ont déterminé qu’environ 78% des aidants familiaux signalaient un niveau élevé de charge de soins, mesuré par le score de Zarit et que les femmes déclaraient un niveau relativement plus élevé que les hommes. Aucune différence entre les hommes et les femmes n’a été retrouvée pour les aidants dans notre étude. Bileckot et al. (4) au Congo, ont suggéré une tendance à la maternisation des patients par leur conjoint(e) dans leur étude sur la rééducation de l’hémiplégie vasculaire, notamment dans le cas de la polygamie. Par contre, Karahan et al., en Turquie (15), ont retrouvé une charge similaire chez les hommes et les femmes une année après un premier événement vasculaire. À un mois de suivi, dans notre étude, il a été noté que l’âge élevé des patients (supérieur à 65 ans) était prédictif d’une charge plus importante pour les aidants, probablement à cause de l’autonomie fonctionnelle déjà limitée par l’âge avancé de ces patients. Des observations contradictoires ont été rapportées dans la littérature. Pour certains, l’âge élevé (19) ou le jeune âge (26) pouvaient expliquer l’importance de la charge initiale, même après une année d’évolution. McCullagh (17), quant à lui, affirme que l’âge n’influence en rien la charge initiale des aidants, même après 12 mois. Par ailleurs, l’AVC hémorragique a aussi été relevé dans notre étude comme un facteur prédictif d’une charge plus importante des aidants ; probablement à cause de la gravité initiale de ce type AVC. Ce qui justifie, qu’après six mois de suivi, ces deux facteurs ne soient plus associés à la charge de l’aidant. Par contre, la nature du lien entre les aidants et les patients n’a présenté aucune influence sur la charge perçue par les aidants dans notre étude, ce durant toute la période de suivi ; fait rapporté antérieurement pour différents délais de suivi (19, 26). À 6 mois de suivi, seule la présence de complications a été associée à la charge importante des aidants. Un changement a donc été observé entre les facteurs prédictifs de la charge de l’aidant à un mois et à 6 mois. Ces facteurs complexes et en constante évolution auraient une influence variable temporellement sur la charge de l’aidant (19). En ce qui concerne l’autonomie fonctionnelle à un mois dans notre étude, elle a été inversement corrélée de façon statistiquement significative à la charge de l’aidant, mais pas la dépression. Visser-Milly et al. (27) ont fait la même observation. Par contre, Thommessen et al. (25) ont noté une corrélation positive entre la charge de l’aidant et l’humeur dépressive des patients âgés, mais pas avec l’incapacité fonctionnelle de ces derniers. Leur évaluation a été effectuée six mois après l’événement vasculaire. Aucune corrélation entre la charge de l’aidant d’une part et l’autonomie fonctionnelle et l’état mentale des patients d’autre part, n’a été rapportée par ailleurs (19). Cependant, à six mois de suivi, l’autonomie fonctionnelle de nos patients n’était plus corrélée à la charge de l’aidant alors que la dépression le devenait, comme retrouvé dans l’étude de Thommessen et al. (25). Il semble avoir une accoutumance et une adaptation à la dépendance physique des patients par les aidants mais pas à leur humeur. Scolan et al. (21) ont rapporté une augmentation sur cinq années de suivi de la charge de soins des aidants naturels de patients victimes d’un premier événement vasculaire, mais avec une dégradation des performances fonctionnelles de ces derniers. Cependant, Nortey et al. (18) ont indiqué dans leur étude que 87% des aidants familiaux signalaient un niveau élevé de stress financier en raison de la prestation de soins à leur parent âgé. Ils ont établi que la situation financière du couple aidant-patient s’empirait chez 62,2% des cas. Par ailleurs, Dankner et al. (8) ont étudié le bien-être des aidants à long-terme, soit plus d’une année après l’événement vasculaire, dans une communauté de patients ayant survécu à un AVC ischémique. Les aidants avaient rapporté un faible niveau de qualité de vie et un niveau élevé de charge, d’anxiété et de dépression. Le niveau d’anxiété des aidants était supérieur à celui des survivants (respectivement, 7,7 ± 5,1 vs 5,8 ± 4,5, p = 0,02) et représentait la seule caractéristique associée à la charge globale des aidants. Il a été suggéré la possibilité d’un effet de propagation de la maladie sur les aidants naturels des patients atteints d’AVC. Simon et al. (23), dans une cohorte d’aidants et de non-aidants appariés au cours de la même période, ont indiqué que les aidants étaient 2,5 fois plus susceptibles que les non-aidants d’avoir une détresse psychologique significative. Caro et al. (6), au Brésil n’ont par contre retrouvé aucune corrélation entre le niveau d’autonomie post-AVC et la charge des aidants naturels. Ils ont par contre retrouvé une corrélation modérément négative entre l’autonomie des patients et la période de réhabilitation (r = −0.398). Il y aurait donc un intérêt de prendre en charge le stress voire la dépression des aidants, comme le suggère Karahan et al. (15), qui ont rapporté une diminution significative (p > 0,05) de la charge des soins, de l’anxiété et de la dépression des aidants après un programme de réadaptation (p <0,05) concernant des patients présentant une hémiplégie, après un premier événement vasculaire. Sevin et al. (22) ont rapporté que, deux ans après une hémicraniectomie décompressive pour un AVC sylvien malin, la majorité des patients traités était fonctionnellement indépendants et que la charge subie par les aidants naturelles semblait faible. L'intervention sur la charge de l'aidant pourrait ainsi améliorer la qualité de vie des patients. Comme rapporté par Jeong et al. (14), il y aurait un effet modificateur de la charge de l'aidant sur leur qualité de vie des patients. Ainsi, ils ont suggéré qu'accorder du sens à la souffrance des aidants, serait de leur donner la parole. CONCLUSION L’aidant principal représente un maillon essentiel dans la prise en charge des AVC, en Afrique où il existe peu de services de soins de suites et réadaptation. La charge du handicap neurologique, après un AVC, sur l’aidant principal s’améliore au cours de l’évolution, avec l’amélioration de l’autonomie fonctionnelle et de l’humeur des patients. Mais elle peut être grevée par des complications intercurrentes. Il est donc nécessaire d’inclure cette donnée lors de l’éducation thérapeutique des aidants dans le cadre d’une prise en charge globale des patients victimes d’AVC. 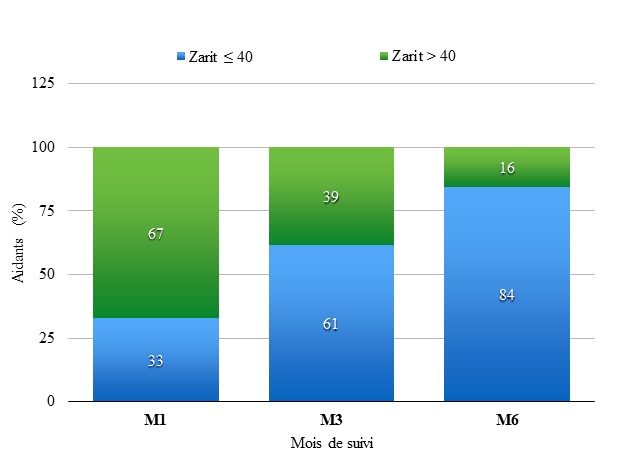 Figure 1 Figure 1Tableau I : Caractéristiques cliniques de l’AVC des patients (N=70)
% : pourcentage des patients ; AVC: accident vasculaire cérébral Tableau II : Données sur l’évaluation des scores de dépression et d’autonomie fonctionnelle durant les six mois de suivi
BDI: Beck Depression Inventory (< 4 = dépression absente, ≥ 4 = dépression présente»);
Tableau III : Analyse univariée des facteurs prédictifs de la charge de l’aidant
vs: versus; Tableau IV : Corrélation entre le score de dépression, l’index de Barthel des patients et la charge des aidants à un et six mois
BDI: Beck Depression Inventory (< 4 = dépression absente, ≥ 4 = dépression présente»);
RESUME Introduction Matériel et méthode Résultats Conclusion Mots clés : Imagerie cérébrale, Tuberculomes cérébraux, Traitement. ABSTRACT Introduction Material and method Results Conclusion Key words: Cerebral tuberculomas, Brain imaging, Treatment. INTRODUCTION Malgré les efforts consentis par l’organisation mondiale de la santé, la tuberculose reste une des maladies les plus mortelles. Elle affecte principalement les populations pauvres et vulnérables et constitue une préoccupation majeure de santé publique dans le pays en développement et aussi les pays développés avec l’émergence de l’infection à virus de l’immunodéficience humaine (VIH) (40, 8). En Algérie, pour la seule année 2015, 23 879 nouveaux cas de tuberculose ont été enregistrés (41). Les variations temporo-spatiales des tuberculomes suivent celles de la maladie systémique ; elles sont influencées par le niveau socioéconomique, les mesures de santé publique et l’infection par le VIH (27). En effet, les tuberculomes ne représentent que 0,15 % de l’ensemble des tumeurs cérébrales en Angleterre alors qu’ils en constituent 20% à 30% en Inde (15,20). MATERIEL ET METHODE Nous avons mené une étude rétrospective descriptive sur une population cible représentée par l’ensemble des patients adultes pris en charge au service des Maladies Infectieuses du CHU de Sétif-Algérie entre Janvier 2005 et Décembre 2016 pour tuberculose cérébro-méningée. La population d’étude comporte les malades ayant à l’imagerie cérébrale un aspect de tuberculomes uniques ou multiples. Les patients infectés par le VIH ont été exclus de l’étude. Parmi 71 dossiers exploitables de patients ayant présenté une tuberculose cérébro-méningée, 21 (29,6 %) avaient un ou des tuberculomes cérébraux. La répartition dans le temps était régulière et chaque année le service recevait un à trois patients. Ils étaient en majorité de sexe féminin : 18 femmes et 3 hommes (sexe ratio à 0,17) ; âgés en moyenne de 36,5 ans [16 -71 ans] ; parmi eux 15 malades (71,4%) avaient au plus 36 ans. Un antécédent de tuberculose était retrouvé chez 3 malades. L’atteinte cérébro-méningée n’était pas la seule localisation chez 13 malades (62 %). La localisation pulmonaire était la plus fréquente, retrouvée chez 11 patients dont 7 avaient un aspect de miliaire à la radiographie du thorax (Tableau 1). La tomodensitométrie (TDM) était réalisée chez 15 malades et l’imagerie par résonance magnétique (IRM) chez 18 malades. Parmi 14 patients ayant bénéficié des deux examens radiologiques, l’IRM était plus contributive que la TDM 12 fois (85,7%). Nous précisons également que la TDM était normale chez 3 patients. Les tuberculomes ont touché toutes les zones cérébrales ; ils étaient sus tentorielles chez 5 malades, sous tentorielles chez 2 malades et sus et sous tentorielles chez 14 malades (tableau 3). 5 patients avaient des lésions uniques et 10 autres avaient des lésions multiples ne pouvant parfois être comptées ; les autres malades avaient entre 2 et 5 lésions (Fig. 1, Fig. 2 et Fig 3). La ponction lombaire, pratiquée chez 16 patients, avait ramené un liquide cérébrospinal (LCS) normal au plan cyto-chimique chez 2 patients. Chez les 14 autres malades, le liquide était lymphocytaire, contenant au plus 500 éléments/mm3. Précisément, 10 malades avaient moins 250 éléments/mm3, 3 autres avaient entre 250 et 325 éléments/mm3 et un malade avait 500 éléments/mm3. L’hypoglycorachie était retrouvée 10 fois et l’hyperproteïnorachie 9 fois ; la proteïnorachie a dépassé 2 g/l dans 4 cas. Tous nos malades ont reçu le même protocole de chimiothérapie antibacillaire comportant 4 molécules : Isoniazide, Rifampicine, Pyrazinamide et Ethambutol pendant deux mois relayés par 2 molécules : Isoniazide et Rifampicine. Dans 6 cas, le pyrazinamide et/ou l’isoniazide étaient substitués par une fluoroquinolone en raison d’une hépato-toxicité médicamenteuse. La durée de traitement anti tuberculeux a été fonction de l’évolution clinique et radiologique et a varié entre 9 et 18 mois. Dans la majorité des cas, le traitement n’était arrêté qu’après disparition des lésions à l’imagerie cérébrale. Dans seulement 3 cas, le traitement était arrêté en dépit de la persistance de lésions minimes à l’imagerie ; chez ces trois malades, il n’y avait pas eu d’aggravation post thérapeutique (après des reculs de 11 ans, 11 mois et 4 mois). En plus du traitement anti tuberculeux, 19 malades ont reçu une corticothérapie pendant 2 à 3 mois. Aucun décès n’a été observé ; 6 malades ont gardé des séquelles neurologiques : cécité : 1 cas, déficit moteur : 2 cas, strabisme : 2 cas et épilepsie : 1 cas. En analyse statistique univariée, nous avons étudié séparément l’influence du sexe, de l’âge et du délai d’hospitalisation sur l’ensemble des variables cliniques, para cliniques et évolutives ; la différence était constamment non significative. DISCUSSION Les tuberculomes constituent des masses expansives intracrâniennes faites de tissu granulomateux tuberculeux (correspondant à un élargissement des foyers de Rich) ayant été contenu et limité par les défenses immunitaires de l’hôte. Le TNF-α semble jouer un rôle décisif dans la formation des granulomes et le confinement de l’infection à mycobactérie (27). Les tuberculomes sont fermes, sphériques et leur taille peut atteindre 10 cm. Leur fréquence, au cours de la tuberculose cérébro-méningée, est diversement appréciée et varie d’une étude à une autre ; dans certaines études, les taux rapportés sont proches du nôtre – 29,2 % – et parfois le dépassent (5) alors que dans d’autres études, les taux en sont nettement plus faibles (< 10%) (25). La survenue des tuberculomes à un âge précoce est fréquemment rapportée (19) ; par contre la prédominance féminine, retrouvée dans notre étude, n'est pas signalée au cours de la tuberculose neuro-méningée. Toutefois, il a été clairement établi que les femmes développent plus volontiers des formes extra pulmonaires de tuberculose que les hommes ; constatation qui n'a reçu, à ce jour, aucune explication (9). La présence concomitante d'une tuberculose extra-cérébrale, retrouvée chez 62% de nos malades, est fréquente et dépasse 50% des cas dans certains écrits (19) ; des anomalies d'une tuberculose active à la radiographie du thorax sont retrouvées dans 30 à 83 % des cas (39,10). Les manifestations cliniques des tuberculomes n'ont aucune spécificité et dépendent essentiellement de leur localisation au niveau du parenchyme cérébral. Ils se caractérisent le plus souvent par un début subaigu (le cas de l'ensemble de nos malades) associé à, des degrés variables, des céphalées, un syndrome d'hypertension intracrânienne et/ou des troubles de la conscience allant de la confusion au coma carus. Les convulsions notés chez 08 de nos malades sont en rapport avec la localisation préférentielle cortico sous corticale des tuberculomes. La faible fréquence des troubles de la conscience chez nos malades ne nous permet pas de tirer des conclusions car cela pourrait être expliqué par le biais de recrutement ; les malades comateux sont généralement pris en charge en réanimation ou en neurochirurgie en cas de nécessité d'un geste chirurgical. Les tuberculomes peuvent inaugurer le diagnostic de la maladie tuberculeuse ou parfois se développer lors du traitement d'une localisation neurologique ou autre, en rapport avec une réaction paradoxale (32). L'imagerie cérébrale participe amplement au diagnostic positif et au suivi évolutif des tuberculomes. À la TDM cérébrale, aucune image n'est spécifique de tuberculome. En l'absence d'injection de produit de contraste, la lésion peut être isodense, hyperdense ou de densité mixte. Après injection de produit de contraste, l'aspect le plus typique est une lésion hypodense avec prise de contraste périphérique en couronne, associé parfois à des calcifications centrales réalisant la classique image en cible qui suggère le diagnostic. Cet aspect n'est ni constant (1 à 6%) ni spécifique et évoque parallèlement de nombreuses pathologies infectieuses ou autres : cysticercoses, abcès à pyogènes, sarcoïdose, métastases, gliomes, lymphomes....etc. (31). Dans notre série, outre l'origine tuberculeuse, l'éventualité de localisations métastatiques néoplasique était fréquemment évoquée. Toutefois, la TDM cérébrale peut ne pas objectiver les tuberculomes de petites tailles ou ceux situés en sous tentoriel. Dans cette étude, 3 malades avaient une TDM normale contrastant avec une IRM pathologique, de même l'IRM était plus contributive que la TDM chez 12 malades parmi 14 ayant bénéficié des deux examens radiologiques (85,7 %). Toutes ces constatations, rapportées d'ailleurs par d'autres études (38), confirment l'intérêt et la nécessité de l'IRM dans cette indication. À l'IRM, le tuberculome apparait en T1 comme un hyposignal modéré de la substance blanche, parfois plus marqué en périphérie du fait de la couronne démateuse. En séquence pondérée T2, la lésion est contrastée en négatif au sein de la plage démateuse en hypersignal. Le centre de la lésion peut apparaitre en hypo ou en hypersignal en fonction du stade évolutif de la lésion. La capsule est en isosignal ou discret hypersignal en T1, hyposignal en T2 prenant un aspect en cible. La présence de calcifications est rarement détectée en IRM sous forme de zones sans signal à l'intérieur du tuberculome (11). A cette étape, les séquences d'imagerie par transfert d'aimantation améliorent la détectabilité des tuberculomes et aide au diagnostic différentiel (38,12). Après injection de gadolinium, on observe des prises de contraste nodulaires très intenses, plus ou moins volumineuses et souvent irrégulières. Elles peuvent être homogènes ou hétérogènes avec nécrose centrale iso ou hypointense. Les séquences par spectroscopie en IRM, non réalisées chez nos patients, trouvent un intérêt particulier pour différencier les tuberculomes des abcès à pyogène, des néoplasies et des cystisecoses. Les tuberculomes montrent une élévation du pic lipide (hautement spécifique), une augmentation de la choline et une diminution de N acetylaspartate (NAA) et de la créatinine ; le rapport choline/créatine est supérieur à 1 dans tous les tuberculomes. Dans les abcès à pyogène, on trouve un pic lipide associé à un pic de NAA. Dans les néoplasies, tel que les lésions métastatiques et les gliomes, on trouve un pic lipide associé à une élévation significative du rapport choline/NAA (38, 14). Le caractère multiple ou unique des lésions varie selon les études. La multiplicité des lésions, retrouvée chez la majorité de nos patients (16 patients avaient plus d'une lésion) a été rapportée par certains auteurs (1) ; alors que l'aspect solitaire des lésions qui n'a été retrouvé que chez 5 de nos patients (23,8%) était majoritaire dans d'autres études (22, 2). L'aspect de miliaire du névraxe, retrouvé chez 10 malades soit 47,6 %, est très caractéristique de la maladie. La coalescence de plusieurs tuberculomes formant une lésion multiloculée en grappe est un autre aspect évocateur (24). Les tuberculomes peuvent se localiser partout dans le cerveau aussi bien que dans l'espace sous-arachnoidien, sous dural ou épidural. En raison de la diffusion hématogène du bacille tuberculeux, la jonction cortico-médullaire est la topographie élective des tubeculomes cérébraux. Ils sont fréquemment supratentoriels chez l'adulte (le cas de notre étude) et infratentoriels chez l'enfant (1, 13). En cas d'atteinte méningée associée, situation fréquente dans notre série, l'examen du LCS retrouve souvent une réaction lymphocytaire contenant une lymphocytose souvent inférieure à 400/mm3, une hyperproteinorachie variable pouvant atteindre 4 g/L et une hypoglycorachie (34). Pour Anuradha, une proteinorachie supérieure à 3 g/L, dans la tuberculose cérébro-méningée, est associée à une augmentation de l'incidence des tuberculomes (1). L'analyse du LCS retrouve une réaction lymphocytaire hypoglycorachique et hyperproteinorachique ; l'isolement du bacille tuberculeux au niveau du LCS permet de confirmer le diagnostic. Ce diagnostic positif se heurte à plusieurs difficultés ; en effet, les modifications du LCS ne sont ni constants ni pathognomoniques : le LCS peut être normal marquant l'absence de l'atteinte méningée (13), la glycorachie peut ne pas être basse et la protéinorachie peut être normale. Parfois, la ponction lombaire ne peut être pratiquée en raison d'une contre-indication (5 cas dans notre série). Microbiologiquement, la sensibilité d'isoler le germe au niveau du LCS à l'examen direct par la coloration de Ziehl-Neelsen et à la culture sur milieux spécifiques est faible : 11 à 44 % (6, 4). La détection par amplification génique, tel que la technique de réaction de polymérisation en chaîne (PCR), du bacille tuberculeux dans le LCS est très utile pour un diagnostic rapide en attendant la culture mais sa sensibilité n'est que de l'ordre de 56 - 70 %, avec une spécificité rapportée de 87 à 98 % (6, 4). Quant à la rentabilité diagnostique de la biopsie stéréotaxique des tuberculomes, elle varie selon les séries, allant de 28% à 85% (22, 21). La précocité du traitement de l'ensemble des tuberculoses neuro-méningées est un élément pronostic majeur (16). La bonne réponse clinique au traitement antituberculeux est une autre raison pour un diagnostic et un traitement rapide (34). Le traitement des tuberculomes cérébraux est essentiellement médical (15, 17, 33), une aggravation de l'état clinique et une augmentation du risque de mortalité après exérèse chirurgicale de tuberculomes cérébraux ont été rapportés (39, 37). Dans les pays à forte endémicité tuberculeuse, en cas de suspicion de tuberculomes, l'excision ou la biopsie chirurgicale sont généralement différées aux situations de non réponse au traitement anti tuberculeux ou de signes intolérables d'hypertension intracrânienne (3). Au Sénégal, dans un algorithme décisionnel établi pour la prise en charge des images cérébrales en cocarde, le traitement anti tuberculeux d'épreuve est entrepris chez tout patient ayant un antécédent de tuberculose en l'absence d'une infection par le VIH (29). L'dème péri lésionnel et l'hypertension intracrânienne expliquent l'effet bénéfique des corticoïdes, retrouvé dans plusieurs études (30, 35). Par ailleurs, Schoemann et al. ont trouvé que la corticothérapie améliore significativement la réponse des tuberculomes au traitement et diminue l'incidence de nouveaux tuberculomes (30). Quant à la durée de traitement anti tuberculeux, elle n'est pas standardisée et vient de l'opinion des experts et de petites séries de cas. Toutefois, la plupart des recommandations internationales (américaines, britanniques et celles du Center of Disease Control) et des études de cas préconisent une durée de 9 à 12 mois (17, 33, 3,18, 23). Cette durée est généralement accompagnée d'une régression des tuberculomes. La persistance de lésions minimes à l'imagerie, a amené certains thérapeutes à poursuivre le traitement pendant des durées plus longues ayant atteint parfois 3 ans (28, 26). D'autres, ont interrompu le traitement à 12 mois malgré la persistance de petites lésions, ceci n'a pas entrainé une détérioration de l'état du patient (36) (fait constaté chez 3 malades de notre série). CONCLUSION La difficulté d’accéder à un diagnostic de certitude de tuberculome cérébral impose l’analyse soigneuse des éléments épidémiologiques, la recherche approfondie d’une localisation extra-neurologique notamment pulmonaire et la nécessité d’une IRM cérébrale ; cette dernière, avec les différentes séquences notamment spectroscopiques, contribue amplement au diagnostic de tuberculose et permet de traiter précocement les malades et d’éviter la biopsie stéréotaxique. Devant le caractère curable et la gravité de la maladie, l’origine tuberculeuse d’une masse cérébrale doit être discutée de principe en zone d’endémie. Aussi, des recommandations sur la prise en charge des tuberculomes cérébraux, précisant en particulier les cas nécessitant un geste chirurgical et la durée du traitement anti tuberculeux, devraient être élaborées.  Figure 1  Figure 2  Figure 3 Tableau 1 : Autres localisations extra-cérébrales associées aux tuberculomes
Tableau 2 : Signes neurologiques de focalisation retrouvés chez nos malades
* Paraplégies chez des patients ayant une atteinte médullaire : 2 cas de tuberculomes médullaires et 2 cas de spondylodiscite compressive. Tableau 3 : Siège des tuberculomes
RESUME La myasthénie est une maladie auto-immune qui se caractérise par une faiblesse musculaire fluctuante, s’aggravant à l’effort et s’améliorant au repos, mettant en jeu le pronostic vital. Le polymorphisme clinique de cette affection rend souvent le diagnostic clinique difficile. Aussi le dosage des anticorps anti récepteur d’acétylcholine (AC anti Rach) et l’ENMG sont les principaux outils du diagnostic. Les auteurs rapportent 6 cas de myasthénie pour mettre en relief les difficultés de diagnostic et de prise en charge en Afrique sub-saharienne. Mots clés : Ac anti-Rach, Myasthénie, électromyogramme, Afrique ABSTRACT Myasthenia is a life threatening autoimmune disease presenting varying degrees of muscle weakness becoming worse during effort and released by rest. Its clinical polymorphism makes difficult the diagnosis. The anti-AChR antibodies testing and EMNG are the main diagnostic tools. Keywords: Anti-AChR antibodies, Myasthenia, Electromyogram, Africa INTRODUCTION La myasthénie est une affection de la jonction neuromusculaire caractérisée par une fatigabilité, une faiblesse musculaire intéressant les muscles oculomoteurs, bulbaires, squelettiques s’aggravant à l’effort et cédant au repos [3]. Il s’agit d’une maladie neurologique auto-immune pouvant menacer le pronostic vital par l’atteinte des muscles respiratoires [14]. L’observation de 6 cas nous permet de faire ressortir les caractéristiques cliniques, la difficulté de diagnostic et de prise en charge de cette affection dans nos régions nécessitant le plus souvent le recours aux évacuations sanitaires. OBSERVATIONS Cas 1 Il s’agit d’un homme de 55 ans sans antécédents particuliers qui présente une fatigabilité musculaire depuis quatre ans. Il a consulté en Médecine générale, puis en médecine interne sans qu’aucune cause à cette asthénie n’ait été retrouvée. Il s’y est associé un ptosis de l’il gauche motivant une consultation en ophtalmologie où le fond d’il et le champ visuel réalisés étaient sans anomalie. Quatre à cinq mois plus tard, le patient a signalé des troubles de la déglutition et de la mastication qui l’ont conduit en ORL. C’est devant la persistance des symptômes, qu’il a été vu en Neurologie au CNHU-HKM de Cotonou où l’examen physique retrouvait une fatigabilité musculaire plutôt à l’effort avec une amélioration sensible au repos, un ptosis de l’il gauche, des troubles de la déglutition et une tétraparésie. l’ENMG à la recherche de décrément par stimulation répétitive à 3c/s a mis en évidence un décrément significatif à 73% sur les muscles proximaux (couple nerfs facial-orbiculaire) et distaux (couple nerf médian-court adducteur du pouce) [figure n°1]. La myasthénie a été retenue et le score myasthénique était à 70/100. Les Ac anti Rach étaient présents à 2,7 nmol/l (N< 0,2 nmol/l), la tomodensitométrie thoracique a noté la présence d'un thymome [figure n°2]. Le bilan immunologique à la recherche d'Ac antinucléaires, antiDNA natif était négatif par contre on note une hyperthyroïdie avec un taux de T3 à 20,4 pmol/l et une thyréostimuline (TSH) normale. Nous avons conclu à une myasthénie généralisée auto-immune associée à une hyperthyroïdie. Le patient a été hospitalisé et a bénéficié d'un traitement à base d'anticholinestérasiques Ambénomyum (mytelase* 10mg un comprimé toutes les six heures et un antithyroidien de synthèse le Neomercazole 5 mg 1 comprimé toutes les 6 heures pendant 2mois puis 5 mg pendant 10 mois pour la prise en charge de l'hyperthyroïdie. L'évolution en cours d'hospitalisation était favorable et il est sorti vingt-cinq jours après de l'hôpital. L'exérèse chirurgicale du thymome n'a pas été réalisée faute d'un plateau technique adéquat. Mais l'inobservance du traitement liée à la fois aux difficultés financières du patient et aux ruptures de l'anticholinesthérasique en officine, entraîne des rechutes fréquentes nécessitant de nouvelles hospitalisations. Cas 2 Homme de 36 ans drépanocytaire homozygote SS admis pour une fatigabilité musculaire à l’effort évoluant depuis 4 ans associée à un ptosis de l’il gauche. Après un long parcours de soins (Tradi-praticien, Médecin généraliste, ophtalmologiste…) sans diagnostic et prise en charge précis, il fut envoyé dans la Clinique Universitaire de Neurologie du CNHU-HKM de Cotonou. Son examen neurologique objective, un ptosis de l’il gauche et une tétraparésie avec une force musculaire quottée à 4/5 à prédominance proximale. L’ENMG était normal, en particulier ne montrait pas de décrément. Le taux d’Ac anti-RAch était positif à 0,8 nmol/l (N< 0,2 nmol/l). La tomodensitométrie thoracique ne mettait pas en relief une anomalie thymique. Le bilan immunologique (anticorps antinucléaire, anti DNA natif, T4 T3, TSH) était sans particularité. Le diagnostic de myasthénie généralisée auto-immune sur terrain de drépanocytose a été posé. Le score myasthénique était coté à 85/100. Il a été hospitalisé et a reçu la Pyridostigmine (mestinon* 60mg) à la posologie de 1 comprimé toutes les 4 heures. L'évolution en cours d'hospitalisation a été favorable mais des rechutes sont fréquentes du fait de la non disponibilité du produit. Cas 3 Homme de 33 ans sans antécédents particuliers qui présentait depuis un mois une chute bilatérale des paupières et fatigabilité musculaire à l’effort. Très tôt, le tableau clinique s’est complété par une dysphonie, des troubles de la mastication et de la déglutition. Dans ce contexte, il a été vu à la clinique universitaire de neurologie du CNHU-HKM de Cotonou, où l’examen retrouvait un score myasthénique à 70/100. L’ENMG n’a malheureusement pas été réalisé devant les difficultés techniques. Le taux des Ac anti-RACH était à 0.6 nmol/l (N< 0,2 nmol/l). On notait la présence d'un thymome à la TDM thoracique. Le bilan immunologique était normal. Le diagnostic d'une myasthénie généralisée d'origine auto-immune a été retenu et un traitement à base d'Ambénomyum (mytelase* 10 mg) a été prescrit à la posologie d'un comprimé toutes les six heures. Devant la persistance des signes, l'Ambénomyum a été remplacé par la Pyridostigmine avec amélioration des symptômes. Il a bénéficié d'une évacuation dans un pays à technologie avancée où il a bénéficié d'une exérèse du thymome et des cures d'immunoglobuline IV à la dose de 0,4mg/kg/j pendant 5 jours. L'évolution clinique est favorable et il est régulièrement suivi. Cas 4 Homme de 64 ans sans antécédents particuliers est reçu dans le service de neurologie du CHU de Libreville pour un ptosis fluctuant associé à une diplopie fluctuante évoluant depuis 15 ans. Plusieurs consultations en ophtalmologie n’ont rien révélé de particulier sur le plan oculaire. A l’examen neurologique, le test au glaçon et la manuvre de Mary Walker étaient positifs. Il n’y avait pas de troubles de la déglutition et de la mastication, ni de déficit moteur. L’ENMG couple nerf facial-orbiculaires des paupièresréalisé en l’absence de jitter était normal. Seuls les Ac anti-Rach étaient positifs à 0,7 nmol/l (N< 0,2 nmol/l). La TDM thoracique n'objectivait pas d'anomalie thymique. Le bilan immunologique (anticorps antinucléaire, anti DNA natif, T4 T3, TSH) était sans particularité. Le diagnostic de myasthénie oculaire pure a été posé et le patient fut mis sous Pyridostigmine (mestinon *60mg) un comprimé par jour trois par jour avec une évolution clinique favorable. Cas 5 Patiente de 21 ans, étudiante sans antécédents particuliers présente un ptosis de l’il droit qui évoluait depuis deux semaines motivant une consultation chez un ophtalmologue où une corticothérapie per os a été instituée à la dose de 40 mg par jour. Devant la persistance des symptômes, associés à une fatigabilité musculaire à l’effort, elle consulte en Neurologie au CHU de Libreville. L’examen retrouve un score myasthénique à 65/100 avec un ptosis de l’il droit, des difficultés respiratoires, une voie nasonnée, des troubles de la déglutition et la mastication et une tétraparésie. L’ENMG réalisé sur le couple nerf médian/le court abducteur du pouce et le nerf facial/orbiculaire des paupières était normal. Un taux élevé d’Ac anti-RAch était à 100 nmol/l (N< 0,2 nmol/l) était noté. Le dosage des anticorps anti-MUSK était négatif, la TDM Thoracique a mis en évidence une masse homogène bien limitée au niveau du médiastin antérieur, rehaussée après injection de produit de contraste faisant évoquer un thymome. Le bilan immunologique (anticorps antinucléaire, anti DNA natif, T4 T3, TSH) normal. En dépit de la normalité (absence de décrément) de l'ENMG une myasthénie généralisée aigue d'évolution rapide a été retenue (Stade III de la Classification d'OSSERMAN). Elle a bénéficié de plusieurs protocoles thérapeutiques sans succès devant des difficultés respiratoires et l'aggravation des troubles de la déglutition. D'abord les anticholinestérasiques soit mestinon 60 mg un comprimé toutes les six heures puis une corticothérapie à base de methylprednisolone 250 mg dans 250 ml de sérum salé isotonique pendant cinq jours et enfin quatre séances de plasmaphérèse pour la poussée, elle a continué avec mestinon 1 comprimé toutes les 6 heures on a assisté à une régression des symptômes pendant deux semaines puis recrudescence des signes respiratoires et des troubles de la déglutition. Une évacuation sanitaire à l'étranger a été réalisée en urgence, et l'ENMG au jitter mettait en évidence un décrément à 47 %. Elle bénéficia d'une thymomectomie, d'un traitement à base d'immunosuppresseur (Azathioprine IMUREL*) à la posologie d'un comprimé par jour puis relais de mestinon 60mg un comprimé par jour. L'évolution clinique a été favorable et elle a repris ses activités. Cas 6 Jeune femme de 18 ans, élève aux antécédents maternels d’hyperthyroïdie consulte le service de neurologie du CHUL pour une fatigabilité musculaire à l’effort associée à un ptosis bilatéral prédominant à droite. Ces symptômes évoluaient depuis 2 mois. L’examen retrouve un score myasthénique à 85/100 avec un ptosis bilatéral et une tétraparésie. L’ENMG mettait pas en évidence des décréments. Les anticorps anti-RAch et MUSK étaient négatifs, la TDM thoracique ne montrait pas d’anomalie thymique et le bilan immunologique (anticorps antinucléaire, anti DNA natif, T4 T3, TSH) était sans anomalie. La myasthénie généralisée d’extension progressive sans atteinte respiratoire (Stade IIA d’OSSERMAN) a été évoquée et elle a bénéficié de plusieurs protocoles thérapeutiques. Le mytelase 10mg un comprimé toutes les six heures associé à des bolus de methylprednisolone 250 mg dans 250 ml de sérum salé isotonique pendant cinq jours ont permis une amélioration clinique de quelques semaines. Devant l’aggravation des signes avec apparition de dysphagie sans fausse route, de dysphonie (Stade IIB d’OSSERMAN), elle a bénéficié de 4 séances de plasmaphérèse réalisée par technique de centrifugation pendant une semaine (le premier et deuxième jour de la semaine, puis le quatrième jour et le dernier jour de la semaine) avec la collaboration du centre de transfusion sanguine. En effet, 400 ml sang total était prélevé par voie veineuse périphérique. La patiente recevait une perfusion de macromolécules pour éviter le choc a vacuo. La poche était ensuite transférée au laboratoire pour centrifugation. Le plasma du patient contenant les anticorps était retiré puis il lui était transfusé du plasma frais congelé (PFC) et son propre culot globulaire. La surveillance de la pression artérielle et du pouls étaient surveillés pendant la séance et un bilan biologique de contrôle 24 heures après chaque séance (NFS, ionogramme sanguin, protidémie, calcémie et bilan de coagulation). Cette plasmaphérèse a eu des effets spectaculaires dès les premiers jours mais une réapparition des signes après 2 semaines a été notée. L’évacuation sanitaire a été envisagée devant l’aggravation du score myasthénique passé de 85/100 à 60/100 et l’âge de la patiente. A l’étranger le dosage des Ac anti-RAch étaient positifs à 10 nmol/l (N< 0,2 nmol/l) et l'ENMG ne montrait pas de décrément. Elle est actuellement sous immunosuppresseur Azathioprine (Imurel) un comprimé par jour et 6 comprimés de Mytélase par jour soit 2 comprimés toutes les 8 heures. Elle bénéficie tous les mois des bolus de methylprednisolone 250mg dans 250 ml de sérum salé isotonique pendant 3 jours. L'évolution est en dent de scie elle s'améliore après la corticothérapie puis trois semaines plus tard on assiste à une poussée. DISCUSSION L’analyse de nos cas relève une errance diagnostique pouvant s’étaler sur plusieurs années. Les patients consultent plusieurs médecins sans que le diagnostic ne soit établi. (Cas 1, 2 et 4). Il s’agit généralement de non neurologues, peu outillés pour le diagnostic de cette affection rare. Dans tous nos cas, dès la consultation en neurologie, le diagnostic a été évoqué et confirmé en dépit du plateau technique limité. Dans notre série, il y avait 4 hommes pour 2 femmes. Les femmes avaient moins de 25 ans. La littérature indique que la myasthénie débute à tout âge, de 6 mois à plus de 80 ans mais affecte surtout les adultes de moins de 40 ans, en majorité des femmes [6, 8, 9]. Deux hommes avaient plus de cinquante ans. Les hommes dans les formes plus tardives, à partir de la sixième décennie deviennent majoritaires. Ce constat explique la prédominance masculine dans notre série. Dans notre milieu d’exercice, pauvre en examen paraclinique, la clinique reste le principal outil de diagnostic. En effet, les premières manifestations sont purement oculaires, prenant la forme d’un ptosis et /ou d’une diplopie. Ces manifestations ont été observées chez l’ensemble de nos patients. Ainsi, Ojini et collaborateurs à Lagos dans leur étude ont retrouvé une incidence élevée de manifestations oculaires soit 85,1% pour le ptosis et 37 % pour la diplopie [24]. Heckmann et coll. montrent que les sujets noirs étaient plus susceptibles que les blancs de développer une ophtalmoplégie et un ptosis complets [12]. Après un an d’évolution, chez 80 à 90 % des patients, d’autres territoires sont affectés tels que les muscles pharyngolaryngés, les muscles des membres comme observés chez nos patients excepté le cas 4. Par contre l’atteinte des muscles respiratoires et les troubles sévères de la déglutition caractérisant les formes graves (20 à 30 % des patients dans la littérature) ont été observées chez deux de nos patients [10, 11]. L’ENMG, examen électrophysiologique clé du diagnostic de la myasthénie, a été réalisé chez 5 patients sur 6. Il objective un décrément dans 2 cas. Le décrément était très marqué (73%) chez un seul sujet. L’autre sur fibre unique au niveau de la paupière après une évacuation sanitaire a montré un décrément à 47%. Il semble que la technique utilisée, et plus particulièrement le choix des couples nerf-muscle exploré, fasse considérablement varier la sensibilité de cet examen [18, 23] En effet, il est décrit 8 couple nerfs-muscles(fibulaire-tibial,antérieur,radial-anconé,spinal-trapeze,facial-nasale ou le facial-orbiculaire des paupières, les muscles du plancher buccal en cas de trouble de la phonation ou de la déglutition et les couples médian-court adducteur du pouce ou nerf cubital court abducteur du cinq doigt).Le choix des couples répond à notre pratique quotidienne, les couples nerfs facial-orbiculaire des paupières ou nerf médian -court adducteur, même si les couples nerf radial- muscle Ancône et nerf spinal-trapèze sont classiquement les plus sensibles[23], même si pas utilisé dans notre étude mais d’autres auteurs ont utilisé les même couples nerfs-muscles que dans notre pratique quotidienne notamment la stimulation du nerf facial/muscle nasal ils pensent que c’est une technique facilement réalisable, non douloureux et fiable dans ses réponses, il est donc recommandé en première intention dans les myasthénies oculaires et même dans les myasthénies généralisées [17], la négativité du test serait peut-être dû à d’autre paramètres. L’absence dans notre milieu d’exercice de l’étude par le Jitter qui permet une évaluation fine de la transmission neuromusculaire au niveau de l’unité motrice pourrait expliquer les faux négatifs [23]. Il se pose le problème de disponibilité du matériel (ENMG) et l’absence de ressource humaine qualifiée, nous obligeant à procéder à l’évacuation des patients dans des pays à technologies plus avancée. La normalité de l’ENMG ne doit pas exclure le diagnostic de la myasthénie. L’ENMG a été réalisé sur les couples nerfs médian/court adducteur du pouce le nerf facial/orbiculaire des paupières dans la littérature le choix du couple nerf-muscle peut considérablement faire varier la sensibilité de cet examen mais en pratique 8 nerfs- muscles sont explorés y compris ce que nous avons choisi pour explorer. Dans notre série, l’ENMG était normal chez trois patients présentant pourtant une myasthénie généralisée séropositive. En effet, le dosage des Ac anti-RAch a été réalisé chez les 6 patients. Ils étaient positifs chez la plupart de nos patients avec une patiente présentant un fort taux à 100nmol/l. Leur positivité dénote d’une myasthénie séropositive. Mais des cas de myasthénie séronégative sont également rapportés (cas 6) [1, 2, 4]. La négativité des Ac anti-RAch induit souvent la recherche des Ac anti-MUSK [8, 9]. Dans les myasthénies généralisées, les AC anti -Rach sont présents dans 80% des cas et absents dans 20% des cas [6;5]. Un thymome peut y être associé dans 20 a` 30 % des cas. En effet nous avons noté la présence de thymome chez 3 de nos patients. Le rôle du thymus et du système immunitaire cellulaire T dans l’initiation et la modulation de la production des Ac anti-RACH est encore discuté mais semble important [12]. La myasthénie chez les patients avec thymome est, selon plusieurs auteurs, plus sévère que chez les patients sans thymome [14,15,19,22]. L’association de la myasthénie à d’autres pathologies auto-immunes a été retrouvée dans la littérature [12]. Aussi avons-nous pu retrouver un cas d’hyperthyroïdie familiale et une hyperthyroïdie chez un patient avec un taux de T3 à 20,4pmol/l et un taux de TSH normal. L’association myasthénie et hyperthyroïdie est bien connue et a été retrouvée dans de nombreux pays en Amérique et aussi en Afrique du Nord [1, 2]. La littérature suggère un rôle possible des facteurs génétiques dans le développement des maladies auto-immunes et peut-être aussi dans l’association myasthénie et dysthyroïdie [24]. Le protocole de prise en charge utilisé au Benin et au Gabon est en accord avec l’arbre décisionnel de la myasthénie, même s’il manque une logistique pour la gestion au quotidien entre le retard du diagnostic et le plateau technique inadéquat [5]. Traitement a consisté à la mise sous anticholinestérasiques soit Pyridostigmine bromure (mestinon 60 mg) ou ambenonium bromure (mytelase 10 mg) avec une augmentation progressive des doses selon les cas pour atteindre une dose minimale efficace afin d’éviter les effets secondaires muscariniques. En effet, les anticholinestérasiques sont le traitement de première intention de la myasthénie. Ils augmentent la quantité d’acétylcholine au niveau de la plaque motrice et sont efficaces dans toutes les formes de la myasthénie [24]. Devant la persistance des troubles de la déglutition ou de la fatigabilité musculaire à l’effort, on a eu recours à une cure de corticothérapie tous les mois dans certains cas, d’abord en bolus pendant 3 jours à la dose de 250 mg dans du sérum isotonique à faire passer en 30 minutes en association avec le traitement adjuvant (Albendazole 400mg en prise unique, supplémentation en calcium et en potassium et un protecteur gastrique). Puis un relais avec la corticothérapie par voie per os à 0,5 ou 1 mg/kg a été effectuée du fait des rechutes fréquemment observées. Une initiation de traitement à base d’immunosuppresseur (Azathioprine) a été proposée devant la persistance des signes sous l’association anticholinestérasiques et corticothérapie en bolus avec une nette amélioration clinique. Selon de nombreuses études, le traitement à base d’immunosuppresseur est utilisé pour diminuer les anticorps pathogènes [7,17,24]. L’évolution sous ce traitement était favorable chez 3 patients au cours de leur hospitalisation. Mais des rechutes étaient fréquentes du fait de manque de moyens financiers pour faire face à l’achat d’anticholinestérasiques. Une patiente myasthénique porteuse d’un thymome devant la persistance des symptômes avait bénéficié de 4 séances de plasmaphérèse puis d’une évacuation sanitaire pour une thymomectomie avec une évolution clinique favorable. Des études ont relevé que dans la majorité des cas, plusieurs séances de plasmaphérèse sont nécessaires afin d’éliminer la macromolécule pathogène. Après la séance de plasmaphérèse, la concentration de macromolécule (la plupart des cas, une immunoglobuline) va à nouveau monter, tout d’abord à cause d’un effet rebond dû à un shift de la molécule de l’espace interstitiel, puis par la néosynthèse de l’immunoglobuline via les lymphocytes-B, d’où l’importance d’un traitement cytotoxique adjuvant. Certains auteurs ont trouvé que l’adjonction d’immunosuppresseur est indispensable afin de prévenir la remontée rapide des Ac anti-RACH, d’autres par contre suggèrent que les échanges plasmatiques rendent les lymphocytes plus sensibles à l’action des immunosuppresseurs. Ainsi, il pourrait y avoir une synergie entre les échanges plasmatiques et les immunosuppresseurs. Après trois séances plasmaphérèse, on diminue la charge corporelle totale d’IgG de 70%, d’IgM de 80% et il faudra environ cinq séances pour éliminer 95% des immunoglobulines [13,16,21]. La plasmaphérèse a une grande rapidité d’action et permet de diminuer la séquestration des anticorps anti- RACH avec un délai d’action de 12 jours [7,10]. Le bénéfice de la thymomectomie devant une myasthénie est prouvée dans la littérature. En effet, le thymome est souvent associé dans 10 à 15% des myasthénies et il existe une association positive dans la plupart des études entre la thymomectomie et l’amélioration de la myasthénie [23,12]. Cette observation est faite dans notre série. Certaines caractéristiques phénotypiques de la myasthénie en fonction des différences raciales pourraient expliquer l’issue du traitement. Les facteurs biologiques pourraient être incriminée d’où la nécessité d’étudier ces facteurs pour une approche plus rationnelle de la thérapie immunosuppressive [12]. CONCLUSION Le fardeau des maladies neurologiques peut être en augmentation en particulier dans les pays en développement. Les maladies non infectieuses occupent une part importante soit 78,2% et la myasthénie occupe 1,0% dans ce large éventail de maladie neurologique [7]. 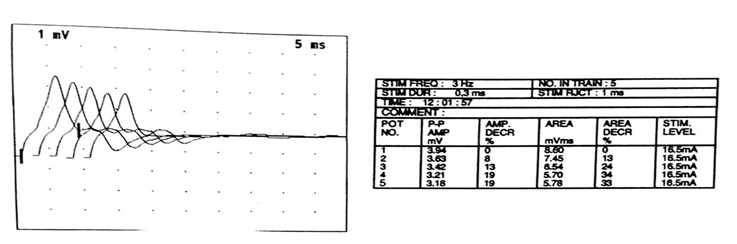 Figure 1 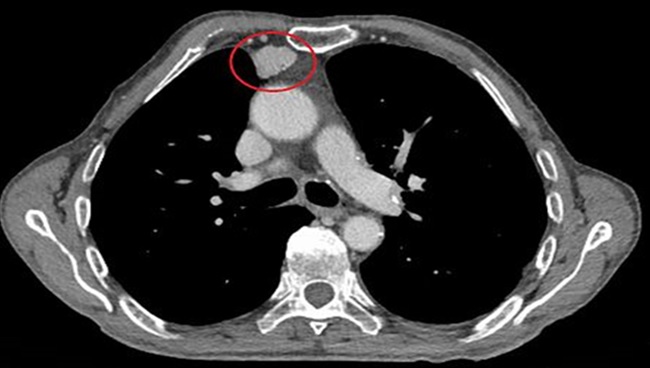 Figure 2
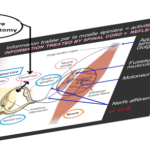
RESUME Introduction Matériels et méthodes Résultats Conclusion Mots clefs : Rhizotomie dorsale sélective – paraplégie spastique – neurochirurgie fonctionnelle – réadaptation physique INTRODUCTION La spasticité est un désordre moteur caractérisée par une augmentation du réflexe tonique d’étirement, associé à une exagération des réflexes tendineux. C’est l’une des composantes séquellaire de l’atteinte du neurone moteur central [3, 11,33]. Dans certains cas, cette séquelle est utile dans la mesure où elle supplée à la perte de la force musculaire. Chez d’autres patients dont le nombre est non négligeable, les composantes spastiques deviennent excessives et donc handicapantes à l’origine d’une aggravation des pertes fonctionnelles. Dans ce cadre, la neurochirurgie intervient afin de lutter contre les désordres fonctionnels, contre les postures anormales ainsi que les déformations de l’appareil locomoteur. La prise en charge de la spasticité associe médecin rééducateur, l’orthopédiste et le neurochirurgien dans la multidisciplinarité [1, 5,7]. 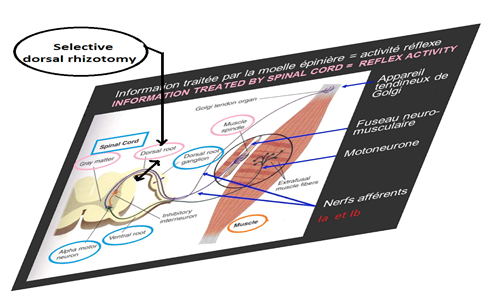 Figure a Le principe physiologique de la rhizotomie dorsale sélective consiste à interrompre de façon sélective un certain nombre de radicelles responsables des composantes spastiques invincibles. Les premiers travaux sur la paraplégie spastique reviennent à FASANO et coll. qui proposèrent en 1976 la méthode qualifiée de « Radicotomie dorsale fonctionnelle » [4, 10,19]. Celle-ci fut fondée sur la stimulation per opératoire bipolaire des radicelles postérieures combinée à l’observation des réponses cliniques des membres inférieurs. Plus tard, KOOTKE et HEIMBURGER rapportèrent la possibilité de diminuer la spasticité des membres supérieurs par rhizotomie dorsale sélective au niveau cervical de C1 à C3 [3, 33]. MATERIELS ET METHODE Nous rapportons une série de quarante neuf (49) qui ont présenté une paraplégie spastique handicapante et rebelle à toutes thérapeutiques médicamenteuses et kinésithérapiques qui ont été opères et suivis sur une période de 12 ans (2002- 2014). L’âge de nos patients varie entre 30 et 65 ans, avec une nette prédominance masculine (32 cas = 65,30%). L’étiologie de la paraplégie spastique est dominée par les traumatismes vertébro-médullaires (36 cas = 73,46%). Le tableau suivant résume les autres étiologies : 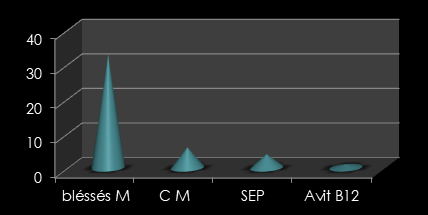 Figure b Tableau récapitulatif des différentes étiologies : Les patients ont été sélectionnés par une équipe multidisciplinaire : un médecin réadaptateur physique, un neurologue et un orthopédiste. La sélection a été réalisée après un bilan d’évaluation neurologique effectuée par les différentes échelles d’Ashworth, de Tardieu et de Penn : Echelle d’Ashworth : Etudie le tonus musculaire.
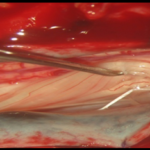
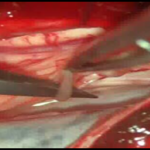
La grande majorité de nos patients présentaient un score d’Ashworth à 3 ce qui correspond à une augmentation importante du tonus rendant la mobilisation passive difficile. Echelle de Tardieu : Etudie la résistance à la mobilisation
La plupart des patients avaient un score de Tardieu à 3 correspondant au clonus inépuisable < 10 s lorsque on maintient l'étirement à un angle précis. Echelle de Penn : pour évaluer le nombre de spasmes induits par des stimulations sensorielles ou par la mobilisation passive.
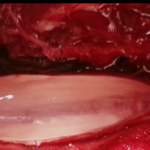
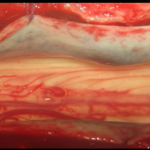
La majorité des patients ont présenté un score de Penn à 1 ce qui correspond à un spasme induit par la mobilisation passive. La rhizotomie dorsale sélective est la technique opératoire de choix qui permet de réduire les composantes spastiques diffuses , rebelles et invalidantes des membres inférieurs rendant le nursing ainsi que les transferts fauteuil- lit très difficiles (Fig 1) . Elle est réalisée sous anesthésie générale sans curare ou avec un curare à action courte, ce qui permet d’apprécier les réponses motrices à la stimulation monopolaire, bipolaire et tripolaire. L’anesthésie générale reste le meilleur test prédictif des résultats escomptées. En effet, elle permet de réaliser une évaluation per opératoire de la spasticité. On assiste alors à une disparition totale de l’ensemble des composantes spastiques ; ne persisteront que les troubles d’ordres orthopédiques tels que les rétractions musculo-tendineuses et les ankyloses (Fig2).  Figure 1  Figure 2 Le patient est opéré en position ventrale, l’incision cutanée est linéaire, centrée sur D12 -L5 (fig3). 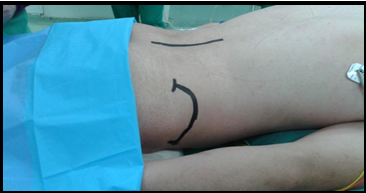 Figure 3 Après avoir réalisé une spinolaminectomie de D12 à L3, la dure mère est ouverte avec respect de l’arachnoïde (Fig 4, 5). 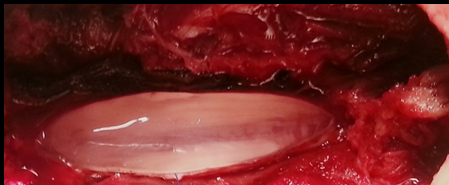 Figure 4 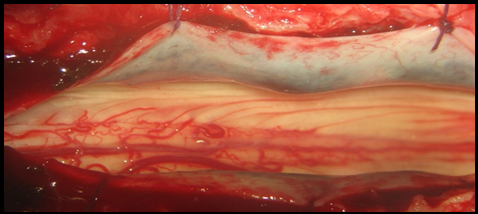 Figure 5 Sous microscope opératoire, à l’aide d’une instrumentation de microchirurgie et d’un stimulateur de nerfs périphérique, les radicelles des différentes racines dorsales postérieures de chacun des étages sont identifiées. Le contingent postérieur est individualisé du contingent antérieur (Fig 6). 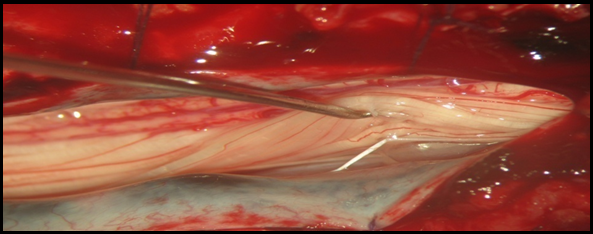 Figure 6 Après plusieurs stimulations successives et répétées des radicelles à une intensité progressive, les réponses motrices sont perçues au travers du champ opératoire transparent. Les radicelles qui répondent par des contractions toniques et permanentes se prolongeant même après l’arrêt de la stimulation avec diffusion vers certains groupes musculaires distants, sont considérés comme vectrices des composantes spastiques et sont alors interrompus par micro section neurochirurgicale (fig7). 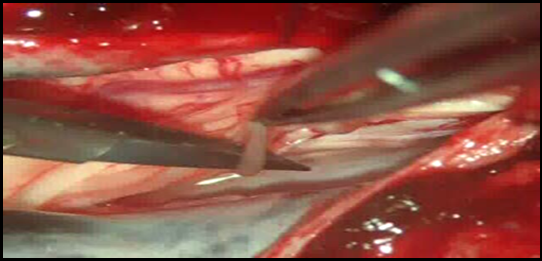 Figure 7 RESULTATS La qualité des résultats dépend de la précision du bilan d’évaluation clinique et analytique préopératoire réalisé par une équipe multidisciplinaire prenant en charge le patient spastique. Nos patients ont été évalués à court, à moyen et à long terme après plusieurs cures de réadaptations physiques. Les résultats sont jugés « Bons » dans 09 cas(18,36%) ;il s’agit d’un groupe de patient dont l’évaluation clinique et analytique post opératoire a retrouvé un score d’Ashworth passé de (3-4 ) à (1) , un score de Tardieu de (3-4)à(1) , et un score de Penn de (3-4) à(1voir 0), qui s’est traduit par une diminution significative du tonus musculaire rendant la mobilisation passive plus aisée avec une nette régression du clonus inépuisable à l’étirement et une diminution des spasmes induits à la mobilisation passive. Chez ce groupe de patients, certaines performances motrices qui étaient masquées par les composantes spastiques handicapantes sont apparues après quelques séances de réadaptations physiques. Les résultats ont été jugés « efficaces » chez 28 (57,41%) patients chez lesquels les transferts fauteuil – lit ainsi que le nursing sont facilement réalisables avec score d’Ashworth de (3-4) à (2), un score de Tardieu de (3-4)à (2) et un score de Penn non inchangé, non significatif. Les résultats ont été « nuls » dans 12 cas (24,48%). Il s’agit de patients qui pour des raisons familiales n’ont suivi aucun programme de soins en réadaptation physique. Aucune morbidité ni mortalité n’est déplorée dans notre série. Le taux d’efficacité globale de cette procédure incluant les deux premières catégories au nombre de 37 cas (28+9) est de (75,51%).
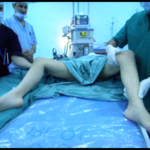
Illustrations de quelques résultats de la rhizotomie dorsale sélective : Patiente 1 : (Fig a et b) 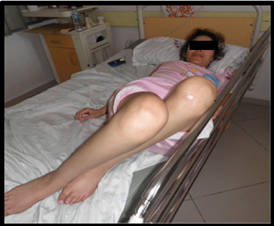 Figure A 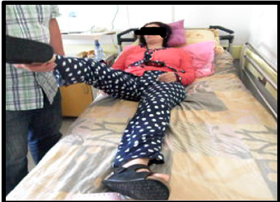 Figure B Patiente 2 : (Fig c et d) 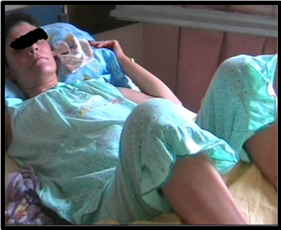 Figure C  Figure D Patient 3 : (Fig e) 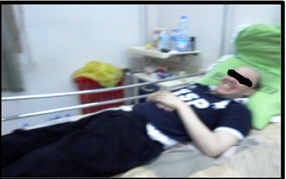 Figure E Post opératoire immédiat (J4) : le patient est dans une position confortable. Patient 4 : (Fig f et g)  Figure F 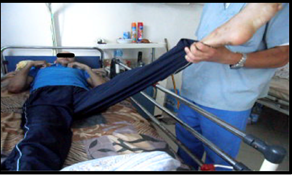 Figure G DISCUSSION Nos patients ont été opérés et suivis sur une période de 12 ans. Les techniques neurochirurgicales de sections ont toujours occupé une place importante dans le traitement de la spasticité handicapante. A cette démarche fait suite la définition des objectifs du traitement neurochirurgical de section. La rhizotomie dorsale a été appliquée chez nos patients grabataires dont la spasticité était invalidante, diffuse aux deux membres inférieurs avec ou sans troubles vésico-sphinctériens. Cette technique neurochirurgicale a pour but d’interrompre, sur le versant afférent ou efférent, le réflexe myotatique d’étirement ainsi que les réflexes polysynaptiques hyperactifs en cas de spasticité nuisible. Cette procédure est réalisée de telle manière que l’hypertonie spastique excessive soit réduite sans supprimer le tonus musculaire utile ni diminuer les possibilités motrices et les fonctions sensitives résiduelles. Ainsi, cette technique neuro-ablative doit être aussi sélective que possible elle est dite « hypersélective » elle est réalisée au niveau des racines spinales dorsales. Les composantes spastiques étaient dans la majorité des cas séquellaires d’une lésion médullaire post traumatique. Une laminectomie sur deux étages a été pratiquée chez nos patients comme le préconisent certains auteurs [28]. La section microchirurgicale a intéressé environ 70% de l’ensemble des radicelles responsables du phénomène spastique. Il a été clairement établi dans de nombreux travaux de Frerebeau et Mertens [27,31] que pour atteindre un maximum d’efficacité, la rhizotomie dorsale sélective doit interrompre en moyenne 60% de l’ensemble des radicelles dorsales vectrices des composantes spastiques nuisibles. Ces auteurs se rejoignent pour estimer que 60% à 90% des patients sont arrivés à avoir un tonus musculaire normal ou proche de la normal (Ashworth 0-1). Dans les travaux de Sindou et de Mertens, les résultats post opératoires ont été évalués après un recul de 12 ans à 78%. Dans notre série, le taux d’efficacité globale a été estimé à 75,51%, ce qui concorde clairement avec ceux retrouvés dans les différents travaux de la littérature [26, 31,32]. La spasticité et les spasmes ont diminué de façon significative voire supprimés. Un gain fonctionnel a été observé dans trois (3) cas. En effet, ce groupe de patients avait des performances motrices qui sont restées masquées par les composantes spastiques invalidantes et qui sont apparues en post opératoire après un programme de réadaptation physique. A partir des protocoles opératoires bien précis et bien définis pour chaque type de spasticité intéressant tel ou tel groupe musculaire que les techniques s de sections sont réalisées. Les complications post opératoires immédiates et à plus long terme ont été décrites par Arens et all [6] Elles sont d’ordres locales à type de douleurs au niveau de la cicatrice non observées chez nos patients. Lorsque certaines fibres nerveuses afférentes motrices des muscles para vertébraux ont été malencontreusement endommagées, une nette diminution du tonus musculaires sera constatée à l’origine de certaines déformations rachidiennes selon les travaux de Hodgkinson [29]. Cette complication n’a pas été retrouvée dans notre série. En revanche, nous avons recensé l’apparition de quelques paresthésies suivies de douleurs de déafférentations transitoires chez deux patients dont la section a intéressé accidentellement les fascicules sensitifs qui ce sont greffées à l’handicap moteur, d’où l’importance d’une stimulation per opératoire successives, répétées et précises [31,33]. Les douleurs de déafférentations ont commencé à régresser au bout d’une semaine pour disparaitre totalement sous antalgiques mineurs un mois après le geste opératoire. Il ne s’est produit aucune aggravation du status vésico-sphinctérien et sexuel chez l’ensemble de nos patients. La rhizotomie dorsale sélective permet d’obtenir une diminution importante du tonus musculaire qui peut intéresser certains groupes musculaires selon le protocole préopératoire établi par l’équipe multidisciplinaire tout en préservant d’autres, ce qui est quasiment impossible avec la pompe a Baclofen qui est réservée exclusivement aux patients avec une certaine capacité motrice fonctionnelle. Le taux d’efficacité en terme de réduction des composantes spastiques est similaire pour les deux techniques ablatives (Dreztomie -rhizotomie) qui sont proposées pour le traitement de la spasticité nuisible [31,33]. Il est clair que la rhizotomie nécessite un suivi post opératoire immédiat rigoureux Ces trois techniques neurochirurgicales quelles soient réversibles ou définitives sont considérées comme complémentaires avec des indications qui leurs sont propres. On peut retenir comme démarche thérapeutique chez un patient spastique la gradation suivante : la rééducation fonctionnelle, les différents traitements médicamenteux, les injections de toxine botulique. Devant l’impasse thérapeutique, les techniques neurochirurgicales de section trouvent leur place dans le traitement de la spasticité handicapante avec un objectif d’amélioration fonctionnelle de la marche, du confort, de l’hygiène et de l’habillage nécessitant en post opératoire immédiat une prise en charge intensive et prolongée en rééducation fonctionnelle pour optimiser le résultat. CONCLUSION Dans des cas bien sélectionnés, la spasticité invalidante résistant aux thérapeutiques médicales et physiques peut bénéficier de la neurochirurgie fonctionnelle pour sortir d’une impasse thérapeutique et reprendre un programme précoce et actif de rééducation fonctionnelle. La rhizotomie dorsale sélective a démontré son efficacité à court, à moyen et à long terme. Il est important de rappeler que la spasticité ne présente pas que des inconvénients, elle s’avère même bénéfique si elle est peu invalidante et bien contrôler par les médicament : une spasticité utile. La qualité des résultats de la rhizotomie dorsale sélective dépend principalement de la qualité de la sélection des patients par une équipe multidisciplinaire, par la précision et la parfaite connaissance de la technique opératoire ainsi que l’obligation d’un programme de réadaptation physique post opératoire précoce et intensif dont le but principale est l’amélioration de la qualité de vie.
Articles récents
Commentaires récents
Archives
CatégoriesMéta |
© 2002-2018 African Journal of Neurological Sciences.
All rights reserved. Terms of use.
Tous droits réservés. Termes d'Utilisation.
ISSN: 1992-2647