|
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
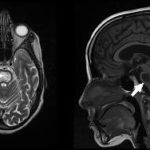
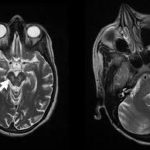
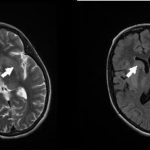
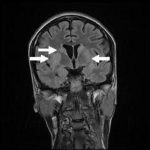
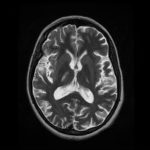
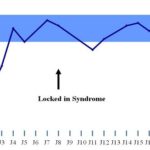
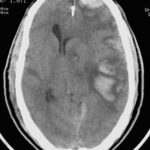
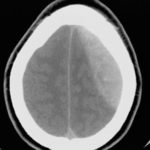
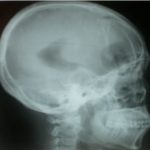
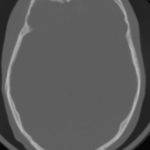
RESUME Introduction Observation Discussion Mots clés: Anorexie mentale ; Hyponatrémie ; Myelinolyse centropontine; Myelinolyse extrapontine. ABSTRACT Introduction Clinical case Discussion Keywords: Anorexia nervosa; Centralpontine myelinolysis; Extrapontine myelinolysis; Hyponatremia. INTRODUCTION Initialement décrite par Adams, Victor et Mancall en 1959, la myélinolyse centropontine (MCP) encore appelée syndrome de démyélinisation osmotique, est une complication neurologique rare. Elle correspond à une démyélinisation caractérisée par la destruction des gaines de myéline de la partie centrale de la base de la protubérance anciennement appelée pont, épargnant les neurones. Cette myélinolyse peut s’étendre à d’autres structures cérébrales, définissant la myélinolyse extrapontine (MEP). (1, 27, 33). Si la MCP peut s’accompagner d’une MEP dans environ 10 % des cas, l’atteinte extrapontine isolée est rare (5, 13, 30). Sa physiopathologie est complexe et demeure mal élucidée, elle est associée à la dénutrition, à l’alcoolisme chronique et elle est souvent la conséquence d’une correction trop rapide d’une hyponatrémie (5, 13, 33). Son traitement est mal codifié et repose essentiellement sur des mesures générales de réanimation, avec des essais thérapeutiques non spécifiques [corticothérapie, Thyrotropin releasing hormone (TRH)] et des résultats incertains (4, 7, 10). Nous rapportons le cas d’une patiente de 19 ans ayant une histoire d’anorexie mentale depuis 4 ans avec des vomissements chroniques, qui a présenté une myélinolyse centropontine et extrapontique malgré une correction adéquate de l’hyponatrémie. OBSERVATION Nous rapportons le cas d’une patiente âgée de 19 ans ayant comme antécédents une gastrite avec des vomissements chroniques depuis 4 ans qui s’est présenté aux urgences pour trouble de conscience sans signes de focalisation avec un score GSC (Glasgow Coma Scale) à 12 (Ouverture des yeux à 3, réponse verbale à 4 et réponse motrice á 5) et altération de l’état général . Une TDM et une ponction lombaire réalisée en urgence étaient normales. Son bilan biologique initial a révélé une hyponatrémie à 110 meq/l, une hypokaliémie à 1,7 meq/l et une hypocalcémie à 71 meq/l. La patiente a eu une correction adéquate de l’hyponatrémie : 7 meq/l le premier jour et 14 meq/l les 2 jours suivants (schéma 1). La kaliémie et la calcémie ont été corrigées en deux jours. Après la normalisation de l’ionogramme, les vomissements ont persisté et la fibroscopie a montré une sophagite sévère et la patiente a présenté une hypokaliémie qui a persisté une semaine malgré une correction orale et parentérale. L’évolution était marquée par la résolution des troubles de la conscience. Huit jours après son admission, la patiente a présenté une tétraplégie plus marquée à droite, un mutisme et des crises convulsives tonicocloniques généralisées. L’IRM réalisée a montré un hypersignal centropontique (figure 1) et extrapontique au niveau mésencéphalique, cérébelleux, des noyaux gris centraux notamment le putamen, le noyau caudé et le thalamus et au niveau du cortex temporal; ce qui a permis de poser le diagnostic de la myélinolyse centropontine et extrapontique (figure 2-3-4). L’interrogatoire avec la famille a révélé des troubles de la conduite alimentaire à type d’anorexie/boulimie, des vomissements initialement provoqués devenus spontanés après chaque repas, un amaigrissement important (poids de la patiente : 27 kg), une aménorrhée secondaire ainsi qu’un trouble de la perception de l’image corporelle sur un fond de personnalité obsessionnelle. Ce tableau était compatible avec le diagnostic d’anorexie mentale. L’évolution après 3 mois était marquée par une amélioration progressive et nette des signes cliniques: La patiente retrouvait son autonomie, elle marchait seule et son langage est devenu fluent. À l’examen clinique persistaient un syndrome tétrapyramidal non déficitaire et un syndrome cérébelleux. Une IRM cérébrale de contrôle réalisée après 3 mois montrait une évolution favorable des lésions avec un hypersignal T2 plus discret au niveau des noyaux lenticulaires (Figure 5). La patiente a bénéficié d’une prise en charge psychiatrique pour son anorexie mentale et l’évolution était marquée par la disparition des vomissements et une prise de poids de 18 kg. DISCUSSION La myélinolyse centropontine (MCP) et extrapontine (MEP) faisant proposer le terme plus général de « osmotic demyelination syndrome » constitue une entité pathologique, définie par la présence de tableaux cliniques variés témoignant d’une démyélinisation du système nerveux central et de signes radiologiques (IRM) typiques faits d’une démyélinisation pontique et extra-pontique (4, 7, 8, 10, 30, 33). La myélinolyse centropontine a été d’abord rapportée après autopsie chez des éthyliques dénutris puis avec l’avènement de l’IRM, les désordres des électrolytes et notamment la correction rapide de la natrémie dans le cadre d’une hyponatrémie chronique a été incriminée comme facteur causal (1). Actuellement, il est clair que des facteurs additionnels ont un rôle critique dans la prédisposition de la myéline pontique et extrapontique au stress osmotique: l’alcoolisme, les hépatopathies et la transplantation hépatique, et les déficits nutritionnels en particulier au cours d’une anorexie mentale récemment rapportée (3, 21). En effet, plusieurs cas de myélinolyse survenant comme complication de l’anorexie mentale ont été rapportés. Le mécanisme du développement de la myélinolyse est dans ce cas discuté par l’association des troubles électrolytiques et de leur correction rapide. Ces troubles sont attribuables à la malnutrition, aux vomissements, à l’intoxication à l’eau, l’abus des diurétiques et des laxatifs fréquent chez ces patients. (18, 33). Les études expérimentales suggèrent que l’hyponatrémie chronique en elle-même n’induit pas de MCP et que celle-ci survient surtout en cas de correction trop rapide (14, 26). Ainsi les objectifs thérapeutiques recommandés dans les récents guidelines sont une élévation de la natrémie inférieure à 12 mmol/l dans les 24 premières heures et inférieure à 20 mmol/l dans les 48 heures suivantes (19). Des cas survenant, comme chez notre patient, lors d’un traitement conduit en accord avec les recommandations actuelles ont été décrits, témoignant sans doute d’une susceptibilité individuelle et l’intervention d’autres facteurs étiologiques (13). Indépendamment de la profondeur et de la cause de l’hyponatrémie initiale, une durée d’évolution supérieure à 48 heures avant traitement semble être un facteur de risque de survenue d’une myélinolyse (13). Ce phénomène est plus fréquent quand le développement de l’hyponatrémie et sa correction surviennent en présence d’une hypokaliémie, de malnutrition ou en cas de situation de stress tel que l’hypoxie, le sepsis ou les brûlures (2). La durée de l’hyponatrémie était difficile à évaluer chez notre patiente puisque l’hyponatrémie peut être bien tolérée si elle s’installe lentement. Les signes neurologiques révélateurs d’une myélinolyse extrapontine et/ ou centropontine sont généralement différents des signes neurologiques initiaux imputables à l’hyponatrémie et surviennent classiquement de façon retardée après un intervalle libre de 1 à 6 jours après correction de l’hyponatrémie (9, 13). Les symptômes de la myélinolyse peuvent cependant chevaucher ceux de l’hyponatrémie ou apparaître plusieurs mois après la correction de l’hyponatrémie (13, 25). La myélinolyse centropontine a un large éventail de présentations cliniques et peut même rester silencieuse, de découverte fortuite lors de la réalisation d’une imagerie cérébrale. Classiquement, elle se manifeste par un syndrome pseudo-bulbaire, une tétraparésie spastique. Une myélinolyse étendue du pont peut se traduire par un locked-in syndrome (16, 23). Les lésions qui touchent la partie basse du pont peuvent être responsables d’une paralysie uni ou bilatérale du VI (16, 20). Des variations de la vigilance peuvent être observées allant de l’obnubilation au coma profond traduisant le plus souvent une extension de la démyélinisation au tegmentum du pont (16). En cas de MEP, la présentation clinique est dominée par des signes extrapyramidaux (syndrome parkinsonien, dystonie), trouble de comportement et convulsions. (6, 13, 15). Chez notre patiente, le seul signe clinique qui pouvait orienter vers une atteinte extrapontique était les crises convulsives. La physiopathologie exacte de ce syndrome est mal connue. Norenberg (1983) dans une publication sur le mécanisme pathologique de la MCP, a suggéré que l’augmentation rapide de la natrémie produirait une perturbation osmotique de l’endothélium qui déclencherait la libération locale de facteurs myélinotoxiques dérivés des vaisseaux de la substance grise cérébrale (26). Ashrafian et Davey ont proposé une hypothèse séduisante, faisant de l’apoptose des cellules gliales la cause principale de survenue des lésions de myélinolyse (3). L’apoptose serait due à un état de carence énergétique chronique chez certains patients comme les alcooliques, acutisée par le stress métabolique de l’adaptation du volume cellulaire aux variations de la tonicité plasmatique. La localisation préférentielle de ces phénomènes apoptotiques au niveau du pont peut être expliquée par l’organisation des axones et de la névroglie qui à cet endroit limite l’dème cellulaire et le stockage du glucose, alors que la vascularisation régionale n’est pas optimisée pour répondre aux augmentations des besoins métaboliques. L’hypokaliémie dans ce contexte représente également un «challenge» métabolique puisque la pompe Na+/K+-ATPase, qui permet aux cellules gliales de transporter les osmolytes, doit fonctionner contre un gradient augmenté. Dans 10 % des cas, d’autres structures du système nerveux central peuvent être affectées par la myélinolyse définissant le terme de myélinolyse extrapontine touchant le cervelet, le thalamus, le putamen, le pallidum, le noyau sous thalamique, le cortex cérébral et la substance blanche sous-corticale (17). Ces anomalies peuvent avoir toutefois une apparition retardée et une IRM normale n’élimine pas le diagnostic (12, 17). Les sites de démyélinisation chez notre patiente étaient typiques : la région centrale de la protubérance, le mésencéphale, le putamen et le noyau caudé ; le thalamus ainsi que le cortex cérébral. La taille des lésions radiologiques ne semble pas corrélée à la gravité de l’atteinte neurologique initiale, de même qu’il n’existe pas de corrélation entre l’évolution des anomalies radiologiques et la persistance des symptômes. L’étude du liquide céphalorachidien est habituellement normale, mais peut mettre en évidence une élévation de la protéinorachie ou des métabolites des monoamines, dosages non réalisés en pratique courante (13, 25). L’électro-encéphalogramme, non spécifique, montre le plus souvent un ralentissement diffus de l’activité cérébrale (13). Le traitement est mal codifié et repose essentiellement sur des mesures symptomatiques, telle la correction douce et progressive des troubles hydroélectrolytiques, notamment une correction raisonnée de toute hyponatrémie, sans dépasser une vitesse de correction de 0,5 mmol/l par heure avec un contrôle pluriquotidien de la natrémie (7, 24). Une réinduction douce de l’hyponatrémie a été également proposée (10, 27, 28). Différents protocoles de corticothérapie ont été utilisés avec des résultats très contradictoires, allant d’une récupération quasi totale à un état stationnaire (7). Les tentatives de traitement par l’oxygène hyperbare ont été décevantes. Plus récemment, un traitement par TRH, à la dose de 2 mg/j en intraveineux, de durée variable, a été proposé avec des résultats encourageants (7, 28). Le mode d’action de la TRH sur la myélinolyse n’est pas connu ; des travaux cliniques expérimentaux suggèrent son rôle dans l’amélioration de la vigilance, du débit cérébral régional. Les plasmaphérèses et les immunoglobulines intraveineuses à la dose de 0,4 g/kg/j ont été essayées avec de bons résultats (11). Le pronostic des syndromes de myélinolyse est diversement apprécié. L’évolution va de la récupération complète au décès en passant par des séquelles neurologiques. Les troubles bulbaires et la tétraparésie spastique sont des séquelles courantes en cas de MCP, alors que les séquelles habituelles de la MEP étant les troubles cognitifs, la dysarthrie et les troubles ataxiques (13, 22). Cette évolution à long terme n’est corrélée ni à la sévérité initiale, ni à 1’évolution des signes radiologiques (persistance avec amélioration clinique, et vice versa). Dans les études les plus anciennes, des taux de mortalité de 50 à 90 % à six mois ont été rapportés, alors dans les études récentes, le pronostic de la myélinolyse n’est pas aussi sombre. La série de Menger portant sur 34 patients ne relève que deux décès, les autres ayant récupéré complètement pour un tiers, pour un autre tiers avec séquelles modérées et pour le dernier tiers avec séquelles lourdes (22). Cette récupération se fait au prix d’une longue période de rééducation comme en témoigne notre observation. CONCLUSION La myélinolyse centropontine et extrapontine peut survenir chez les patients ayant des troubles de conduite alimentaire notamment dans l’anorexie mentale suite à des désordres métaboliques et hydroélectrolytiques secondaires aux vomissements et à la malnutrition 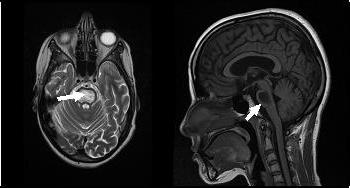 Figure 1 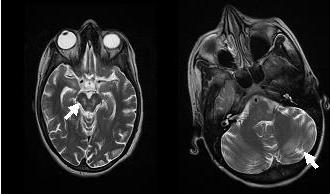 Figure 2 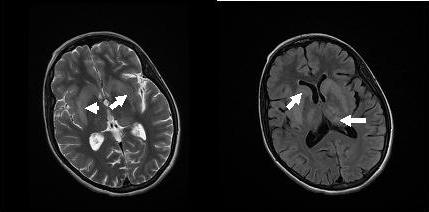 Figure 3 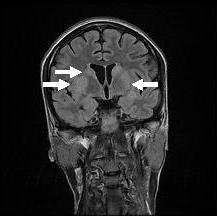 Figure 4 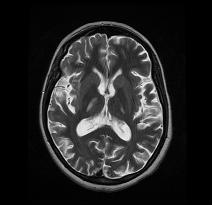 Figure 5 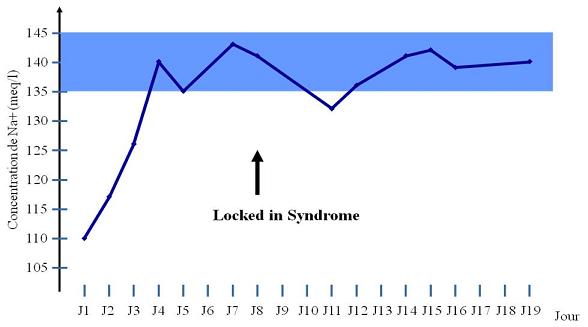 Schéma N°1
Abstract Background Aims Methods Results Conclusion A significant proportion of chronic stroke survivors attending the selected outpatient clinics have mild to moderate level of reintegration and the longer the post stroke duration, the better the satisfaction with community reintegration. Keywords: stroke, community, physiotherapy, rehabilitation INTRODUCTION Stroke is the leading cause of disability among adults and frequently results in impaired mobility (11). It is a major public health problem with long-term physical, emotional, and relational consequences (15). A major component of the management of stroke is aimed at facilitating functional independence and community reintegration (16). One of the most important elements of stroke rehabilitation, and likely the most underestimated area, is community reintegration. Reintegration to normal living has been defined as the reorganization of physical, psychologic and social characteristics so that the individual can resume well adjusted living after incapacitating illness or trauma (25). Specifically, the term community integration is used to refer to re-establishing, to the degree possible, previously-existing roles and relationships, creating substitute new ones, and assisting people in making these changes (6). Failure to mobilize adequate support in the community can potentially negate the best efforts and results of stroke rehabilitation. Issues revolving around community and role integration can potentially have a profound impact on quality of life of the stroke survivor (3). For many people, the reintegration into community life marks the end point of their rehabilitation (14). Regardless of regions in the world, the concept associated with re-integration to normal pattern of social and community life is one of key ideas in rehabilitation. Numerous international rehabilitation scholars have identified the importance of social and community integration to the well-being of people with disabilities (4,13,23). Stroke is an important cause of morbidity and mortality in Africans. It is responsible for 0.9 to 4% of total admissions to hospitals and 0.5 to 45% of neurological admissions. In Nigeria, the incidence and prevalence of stroke have not been established. However, a report (19) from a Stroke Registry in Ibadan gave the annual incidence of stroke in Nigerians as 26 per 100 000 populations. A study (18) reported that frequency of stroke in hospital populations has varied from 0.9% to 4.0%, whereas among neurological admissions, stroke accounted for 0.5% to 45 % (17). Another study (24) reported the current prevalence of stroke in Nigeria as 1-14 per 1000. Community reintegration has been studied in stroke in some countries (6, 21). Apart from studies on functional outcome (8) and quality of life (2, 7, 20) there has been to the best of our knowledge, no study on community reintegration of stroke survivors in Nigeria. Therefore the aims of this study were to determine the level of reintegration in community-dwelling individuals with stroke and to examine its relationship with the following selected variables; age, sex, post stroke duration, number of stroke occurrence, duration of physiotherapy and walking ability. METHODS Participants The participants in the study were individuals who had a stroke 6 or more months previously recruited in the outpatient physiotherapy clinics of selected hospitals in the south-west of Nigeria. Participants for this study were community-dwelling stroke survivors recruited by purposive selection. Four government-owned hospitals in Osun State, Nigeria were selected for this study. Osun state is located in the south western part of the country. The study was approved by the Ethics and Research Committee of the Obafemi Awolowo University Teaching Hospitals Complex, Ile-Ife. All potential participants were screened and had to fulfill the following criteria: first or second episode of unilateral stroke with hemiparesis, were ambulatory before stroke, were independent in ambulation with or without mobility /walking aid or were partially dependent on wheelchair for mobility, and were living at home. All potential participants received verbal and written information about the purpose and procedure of the study before giving informed written consent to participate in the study. Exclusion criteria for this study include: history of other neurological pathology, conditions affecting balance, dementia or impaired vision. People with severe musculoskeletal conditions affecting the lower limbs were also excluded from the study. Medical records were obtained to confirm the diagnosis of stroke from the information provided by the physician through the relevant medical and imaging results. Other information collected include; age, sex, duration of stroke, physiotherapy duration, side affected by the stroke, type of stroke and number of stroke occurrence. Outcome measures The main outcome measure for this study was the Reintegration to Normal Living Index. This is an 11-item scale that covers areas such as participation in recreational and social activities, movement within the community, and how comfortable the individual is in his or her role in the family and with other relationships. It can be completed by either a patient or a significant other (25). The RNL Index is made up of 11 declarative statements (e.g. I move around my community as I feel necessary), including the following domains: indoor, community and distance mobility, self care, daily activity (work and school) recreational and social activities, general coping skills, family role(s), personal relationships, and presentation of self to others (4). A 4-point categorical scale (1-4: where 1=does not describe my situation, 2=describe my situation a little 3=describe my situation a lot, 4=fully describe my situation) was used (21) and yielded total values ranging from 11 to 44, with higher scores indicating better perception of reintegration. The modified Rankin Scale (mRS) is widely used to assess global outcome after stroke. The scale describes 6 grades of disability after a stroke. Score of 5 denotes severe disability, bedridden; and score of 0 denotes no symptoms at all (24). Functional Ambulation Categories (FAC) was used to assess the walking ability of the stroke survivors. The FAC instrument is designed to provide information on the level of physical support needed by subjects in order to ambulate safely. It has been found to be reliable and valid in classifying hemiplegic gait (10). This instrument distinguishes among 6 levels of mobility ranging from dependence to independence. For the purpose of this study, FAC scores of 3 to 5 were used to recruite participants for this study. This is because participants in these categories do not require physical assistance from a therapist or carer. Data Analysis Data were analyzed using the Statistical Package for Social Sciences (SPSS) version 16 program. Participants’ clinical and socio demographic characteristics were analyzed descriptively in terms of mean, standard deviations, frequencies and percentages. The variables analyzed are: age, sex, post stroke duration, number of stroke occurrence, duration of physiotherapy, walking ability and side of stroke. Pearson’s correlation coefficient (r) was used to determine the association between the reintegration to normal living index scores and the other variables. The measure of strength of association was defined by the value of the correlation coefficients obtained (.00-.25= little or no relationship, .25-.50 =fair relationship, .50-.75 =moderate relationship, > .75 =good to excellent relationship) (22). RESULTS Participant Characteristics The ages of the participants ranged from 31 to 80 years (mean 58.80¡À 10.31). Forty three (67.2%) of the 64 participants were males while 21(32.8%) were females. Twenty nine had left sided hemiparesis. Nineteen used a mobility aid (wheel chair n=5, walking stick/ quad cane n=14). Thirty six (56.3%) of the participants had ischaemic stroke and the others had haemorrhagic stroke. Twelve participants have had 2 episodes of stroke and the others have had only one. Forty eight participants (75%) had slight disability (i.e., mRS score of 2) and 16 participants (25%) had moderate disability (i.e., mRS score of 3) using the Modified Rankin Scale (mRS). The mean RNLI score was 63.8¡À14.3. There were no significant differences between the RNLI scores of men and women (62.2¡À13.2 and 65.4¡À12.1), participants with ischaemic stroke (66.2¡À11.6) and those with haemorrhagic stroke (64.4¡À14.2) and between participants with left side affected (63.6¡À11.4) and those with the right side affected (62.5¡À14.2) (Table 1). Association between RNLI scores and other variables There was a significantly moderate association between reintegration level and post stroke duration (P<0.05). There was no statistically significant association between the RNLI scores and these variables; age, sex, number of stroke occurrence, physiotherapy duration and walking ability (Table 2). Association among the other variables There were statistically significant associations between the number of stroke occurrence and age (P<0.01), post stroke duration and physiotherapy duration (P<0.01), post stroke duration and number of stroke occurrence (P<0.05), physiotherapy duration and number of stroke occurrence (P<0.05) (Table 3). Post stroke duration and physiotherapy duration displayed an excellent relationship, while relationships between the others were fair. Reintegration to Normal Living Index domain The frequency of the scores obtained in each domain of the reintegration to normal living index (RNLI) is shown in table 4. Indoor mobility Twenty two (34.4%) participants did not have any form of limitation with mobility indoors. Twenty (31.3%) could not move around their homes as they feel is necessary and 8 (12.5%) reported they were a moderately satisfied with how they were able to move around their homes. Community mobility Twenty (31.3%) participants reported severe loss of all forms of mobility in the community. Eleven (17.2%) of the participants were not satisfied with how they move around the community as they feel is necessary. Distance Mobility Twelve (18.8%) participants were able to take trips out of town as they feel is necessary. Seven (10.9%) stroke survivors reported moderate loss of distance mobility and were not fully satisfied with mobility that involves taking a trip out of town. Self care Poor satisfaction with how self care needs were met was reported in 9 (14.5%) stroke survivors. Twenty (32.3%) reported moderate satisfaction, while 11 (17.7%) expressed full satisfaction. Daily activity (work) Twenty five (39.7%) stroke survivors reported that they did not spend most of their days occupied in a work activity that is necessary or important to them. Seven (11.1%) reported full level of satisfaction with their daily activities. Recreational activities Four (6.3%) participants experienced full satisfaction with their participation in recreational activities. Twenty nine (46%) reported some level of satisfaction and 12 (19%) reported the least level of satisfaction. Social activities Nine (14.3%) participants reported that they were satisfied with their participation in recreational activities. Sixteen (25.4%) were not satisfied with their participation in recreational activities at all. Family role High level of satisfaction was reported in 14 (22.2%) participants for this domain. The lowest level of satisfaction was reported in 12.7% (8) of the participants and 21 (33.3%) participants expressed moderate level of satisfaction with roles in the family that met their needs and those of other family members. Personal relationships This domain showed the least number of participants (6) with the lowest level of satisfaction with their personal relationships. Seventeen (27%) participants were moderately comfortable with their personal relationships, while 14 (22%) were fully satisfied. Presentation of self to others Twelve (19%) participants were fully satisfied with this domain of the RNL index. Twenty eight (44.4%) stroke survivors expressed moderate satisfaction with how comfortable they are with themselves in the company of others. Seven (11.1%) stroke survivors reported no satisfaction. General coping skills Fourteen (22.6%) participants were not in any way satisfied with how they can deal with life’s events as they happen. Eight (12.9%) reported moderate satisfaction in this domain, while 14 (22.6%) reported the least level of satisfaction. DISCUSSION The result of this study shows that none of the community-dwelling people with stroke that participated in this study was fully satisfied (RNLI score 100) with their reintegration to normal living. Most of the participant (75%) had mild to moderate deficits (RNLI score 60-99). The mean RNLI score of the participants is lower than that of the findings of previous studies (21,25) and it is contrary to the results of a study by Carter et al (5) who reported that more than half of their participants were fully satisfied with their reintegration into the community and the study by Hoffmann et al (9) who reported successful reintegration into the community for most of their participants. The findings from this study also revealed that men had less satisfaction with their community reintegration than women. This is consistent with the findings of Pang et al (21) who reported that men had less satisfaction with community reintegration, though the difference was not statistically significant. The findings of the present study showed that more participants (34.4%) expressed full satisfaction with indoor mobility than any other domain and this is closely followed by satisfaction with community mobility with 20 (31.24%) participants. These findings are in agreement with that of Hoffmann et al (9) who reported most participants were able to move around their home and community. But it is contrary to their findings that most participants were satisfied with their personal relationships. In our study, more participants (48.8%) reported the least level of satisfaction with the distance mobility domain than in any other domain and this is followed by the daily activity domain (39.7%). This is in agreement with the findings of Hoffmann et al (9), who reported that participants expressed the most difficulty with taking trips out of town. They also reported in their study that the ability to fill one’s day with necessary or important activities was also of some concern to most participants in their study. Nigeria is a developing country with various economic and developmental challenges. One of these is making homes and buildings in public places accessible to people with disabilities. This may be a strong factor in the low score obtained in the distance mobility domain. A dominant finding in the study by Hoffmann et al was that social support and peer mentoring were invaluable. In our environment, the culture encourages extended family networks and kinships, so isolation of people with disabilities is not common. People encourage their relatives with disabilities to live with them in their homes or make provision for other members of the family to live with them if the person with the disability does not want to or is unable to leave his/her home. Similarly, the mean of reintegration to normal living of stroke survivors with the RNL index was 2.40+ 2.5 which falls between the level II and III of RNL index meaning (describes my situation a little and describes my situation a lot respectively). This implies that the stroke survivors that were assessed in this study were not fully reintegrated into their respective community. This may be due to the fact that most outpatient stroke rehabilitation programs in this environment do not incorporate community ambulation and reintegration. Doing this will go a long way in improving the health status of the community-dwelling stroke survivors and the ability to live a satisfied and independent life in the community. Also it is common in our environment that people, who have a form of disability, are usually denied of their participation in social activities. The findings of this study show a strong association between community reintegration and post stroke duration. Though this study found no association between walking ability and community reintegration, a study has established that patients with a long duration of stroke are better at walking and have better tolerance of body pain (1). This study was done in an outpatient stroke unit, and thus was done on patients in the post acute stage. It thus indicates that walking is better with longer post stroke duration. The reasons for the finding in this current study may be similar to this, that those that have longer duration of stroke are better at walking and therefore have a higher level of satisfaction with community reintegration. A longer post-stroke duration allows more time for patients to cope with their disabilities (12). The result of this study also shows a significant association between age and number of stroke occurrence. This is in line with a study in our country that shows that the frequency of stroke increases with advancing age (24). In our environment, stroke rehabilitation is presently largely focused on the motor function of the stroke survivor. Programs incooperating reintegration into the community should be included in the rehabilitative intervention. Limitations of the findings in this study include a lack of generalisability to people who require physical assistant to walk, as all participants in this study can ambulate independently, with or without a cane or are dependent on wheelchair for mobility. Thus, patients with severe strokes are not likely to have been included. Also because of the pre-selected nature of the study, only those stroke survivors who attend the physiotherapy outpatient clinics of the selected hospitals were included in the study. CONCLUSIONS Generally, despite the ability to move about independently, all the community-dwelling stroke survivors were not fully satisfied with their level of reintegration into the community and the longer the post stroke duration, the better the satisfaction with community reintegration.
Table 1: Characteristics of Participants
Table 2: Relationship between reintegration to normal living index and other variables
*Statistical significance (p ≤ 0.05) Table 3: Correlation among selected variables
*Statistical significance (p ≤ 0.05) Table 4: Ratings for the Domains of the Reintegration to Normal Living Index (RNLI)
1 = does not describe my situation, 2 = describes my situation a little, 3 = describes my situation a lot, 4 = fully describes my situation EVALUATION DU TRAITEMENT DES EPILEPTIQUES ADULTES HOSPITALISES DANS LE SERVICE DE NEUROLOGIE DU CHU DE YOPOUGON A ABIDJAN – COTE D’IVOIRERESUME Description Objectif Résultats Conclusion Mots-clés: Afrique, coût, épilepsie, prise en charge, traitement. ABSTRACT Objective Methodology Results Discussion Conclusion INTRODUCTION En Afrique Noire, la prise en charge de l’épilepsie est caractérisée par une sous-utilisation des structures sanitaires et des MAE pour des raisons essentiellement socioculturelles (11) mais également économiques. METHODOLOGIE Il s’agit d’une étude transversale de type descriptif qui s’est déroulée dans l’unité d’hospitalisation du service de Neurologie du Centre Hospitalier Universitaire (CHU) de Yopougon. Elle a été réalisée sur une période de 2 ans allant du mois de septembre 2002 au mois d’octobre 2004. Les données suivantes ont été recueillies à l’aide de fiches d’enquête: l’âge, le sexe, la profession, le revenu mensuel, la séméiologie des crises épileptiques, les résultats de la sérologie du Virus de l’Immunodéficience Humaine (VIH) et de la tomodensitométrie (TDM) crâniocérébrale, les médicaments anti-épileptiques (MAE) utilisés et leur tolérance, l’évolution de la maladie, la durée d’hospitalisation et le coût de l’hospitalisation. Les âges extrêmes étaient 20 et 80 ans, avec une moyenne de 40 ans. On notait une légère prédominance masculine (52%) avec un sex-ratio de 1,12. 55% des patients exerçaient une activité professionnelle et 35% étaient sans activité (retraités et sans emploi). 66% de la population d’étude avait un revenu mensuel inférieur à 50.000 FCFA, soit 76,21 . Les crises étaient généralisées dans 58% des cas et partielles dans 36%. 6% des patients avaient présenté un état de mal épileptique. .La TDM crânio-cérébrale était anormale dans 54% des cas et les étiologies identifiées étaient l’abcès cérébral (25%), la méningo-encéphalite (12%) et les AVC (16%). La sérologie du VIH était positive dans 56% des cas. Les MAE utilisés étaient le phénobarbital (40%), la carbamazépine (24%), le diazépam (20%) et l’acide valproique (14%). Dans 82% des cas, la tolérance aux MAE était bonne. Les effets indésirables observés dans 18% des cas étaient des nausées, des vomissements, une asthénie et des vertiges avec l’acide valproique (VPA) et la carbamazépine (CBZ). Sous traitement antiépileptique, on a noté un arrêt des crises chez 60% des patients. La durée moyenne du séjour hospitalier par malade était de 12 jours avec des extrêmes de 1 et 29 jours. 60% des patients sont sortis du service au terme d’une évolution clinique favorable. 22% sont sortis à la demande de leur famille, par manque de moyens financiers et 8% se sont évadés. Le coût estimatif direct de l’hospitalisation était égal à 148.715 FCFA soit 226,71 ou 280,59 $ US répartis entre les examens complémentaires (73.500 FCFA), l’hôtellerie (58.300 FCFA) et les MAE (16.915 FCFA), alors que 14% des patients étaient sans profession et que 66% avaient un revenu mensuel inférieur à 50000 FCFA (76,21 ) et que le SMIG est égal à 36.000 F CFA (54,88 ou 67,92 $ US.) DISCUSSION Comme dans la majorité des études africaines et européennes (3, 6, 9, 11, 12, 15), nous avons observé une prédominance masculine avec un sex-ratio de 1,12. Notre série comporte une majorité d’adultes jeunes. L’âge moyen était égal à 40 ans, et la tranche d’âge de 20 à 45 ans représentait 58% des patients. Giordano et al. (6) rapportent également une prédominance de l’épilepsie dans la tranche d’âge de 20 à 45 ans avec un taux de 59%. Pour Senanayaké et al. (13), près de 40% des épilepsies apparaissent entre 20 et 30 ans. 66% de nos patients avaient un revenu mensuel inférieur à 50.000 FCFA, soit 76,21 , à peine le SMIG (égal à 36.000 FCFA, soit 54,88 ou 67,92 $ US). Nous avons relevé également 14% de patients sans profession, ce qui suggère qu’un bon nombre de patients sont de véritables charges financières pour leurs familles, et qu’ils pourraient par ailleurs avoir une insertion socio-professionnelle difficile. Dans la série de Piraux (12), 30% des malades constituaient également de réels problèmes sociaux. Ces résultats posent le problème de l’aspect financier de la prise en charge des épileptiques et celui de leur insertion socioprofessionnelle. En Côte d’Ivoire, la mauvaise adaptation sociale de l’épileptique peut s’expliquer en partie par la connotation socioculturelle de l’épilepsie décrite par Hazera et Sieye cités par Giordano et al (6) qui ont montré une modification du jeu relationnel et une marginalisation de l’individu pour cause de contagiosité par la salive. Ailleurs en Afrique, la crise épileptique est considérée comme une maladie de Dieu, une fatalité ou une attaque en sorcellerie, souvent assimilée à une maladie des djinns ou de Satan (16). Dans un tel contexte économique et socioculturel, les thérapeutes traditionnels et les guérisseurs constituent le premier recours et ce n’est que le constat de plusieurs échecs qui motive une consultation à l’hôpital (11). Sur le plan sémiologique, notre étude comme d’autres études africaines (3, 4, 6, 16) montre la prédominance des crises généralisées alors qu’en Occident, les crises partielles sont plus fréquentes que les crises généralisées (7). Il est possible qu’une analyse plus minutieuse des crises d’épilepsie identifiées comme généralisées en Afrique, révèle en son sein une grande proportion de crises partielles (6). 6% de nos patients ont présenté un état de mal épileptique. Ce chiffre est proche de ceux cités dans des travaux antérieurs en Côte d’Ivoire: 6,7% pour Giordano et al. (6) et 9% pour Sonan et al. (14). Les étiologies identifiées par la TDM sont infectieuses (37%), vasculaires (16%) et tumorales (8%). Dans la série de Mbodj et al. (10), les causes infectieuses (67%) et les causes vasculaires (8%) étaient également les étiologies majeures. Dans notre étude le taux de séropositivité au VIH est élevé (56%), ce qui explique que la toxoplasmose soit l’infection la plus fréquente (25%) comme l’ont montré Bartolémei et al (1), Dumas et al (5) et Doumbia et al (4). Parmi les antiépileptiques majeurs utilisés en monothérapie de première intention, nous avons observé une large prescription du phénobarbital (40%), suivi de la CBZ (24%) et du VPA (14%). Dans la série de Dongmo et al. (3) au Cameroun, les médicaments les plus utilisés étaient également le PB (75,2%) et la CBZ (15,2%). Heaney et al. (8) soulignent également l’utilisation du PB en première intention dans les pays en développement, en raison de son coût 15 à 30 fois moins élevé que celui de la CBZ et du VPA, et 100 fois plus faible que ceux des nouveaux antiépileptiques (Lamotrigine). Pour Collomb (2) et la majorité des auteurs africains, l’efficacité thérapeutique des barbituriques, doublée de leur accessibilité financière constituent un argument majeur pour leur prescription dans les populations à bas niveau socio-économique. Les MAE ont entraîné l’arrêt des crises chez 60% des patients. Ce taux de rémission est voisin de celui observé par Dongmo et al. (69,6%) (3). Ces médicaments étaient bien tolérés dans 82% des cas. 18% des patients ont présenté des effets indésirables à type de nausées, de vomissements, d’asthénie et de vertiges. Ces effets ont été observés avec le VPA et la CBZ, et ont parfois occasionné le changement de l’antiépileptique. Dans la série de Dongmo et al., les effets indésirables des médicaments ont été notés chez 16% de patients, avec comme principal effet indésirable, le couple somnolence-ralentissement psychomoteur (3). La durée moyenne du séjour hospitalier par malade était d’environ 12 jours avec des extrêmes de 1 et 29 jours. Le coût estimatif direct de l’hospitalisation était de 148.715 FCFA (226,67 ) ainsi réparti: examens complémentaires (73.500 FCFA), hôtellerie (58.300 FCFA) et MAE (16.915 FCFA). Le coût minimal de la TDM crâniocérébrale, examen-clé pour l’exploration étiologique des épilepsies, qui s’élève à 55.000 FCFA (83,83 ) accroit les difficultés de la prise en charge des patients sans profession ou issus d’un bas niveau socio-économique. Le coût global de l’hospitalisation largement supérieur au SMIG, égal à 36 000 FCFA (54,88 ) pose le problème de l’accessibilité financière au traitement médical des épilepsies, et explique que 22% des patients soient sortis du service à la demande des familles épuisées financièrement. CONCLUSION En milieu hospitalier neurologique, le traitement de l’épilepsie de l’adulte jeune par les MAE est efficace et bien toléré, mais il reste encore peu accessible aux populations en majorité démunies en raison du coût onéreux de la prise en charge globale en hospitalisation. EPIDEMIOLOGIE DES TRAUMATISMES CRANIO-ENCEPHALIQUES A PARAKOU (BENIN)RESUME Introduction Objectif Résultat Conclusion Mots clés : Traumatisme crânio-encéphalique, Accident de la circulation, Epidémiologie. SUMMARY Introduction Objective Method Result Conclusion Keywords: Traumatic brain injury, Road crash, Epidemiology INTRODUCTION Les traumatismes crânio-encéphaliques constituent un motif fréquent de consultation au CHD-Borgou du Bénin. Les lésions observées sont variables, la gravité dépendant du mécanisme et des circonstances de survenue. La mise en place depuis 2008 d’une unité de neurochirurgie dans ce centre hospitalier vise à améliorer la prise en charge globale de cette affection. Pour parvenir à une telle performance, il était nécessaire dans une première démarche d’établir une cartographie quantitative et qualitative des traumatismes crânio-encéphaliques à Parakou. La présente étude avait pour objectif de recenser les TCE admis au CHD-Borgou de Parakou, d’établir le profil socioprofessionnel et les attitudes à risques des personnes impliquées puis d’étudier les aspects diagnostics et évolutifs. METHODE Il s’agissait d’une étude prospective menée sur une période de deux ans entre le 1er janvier 2008 et le 31 Décembre 2009 au CHD-Borgou. Ce Centre hospitalier situé dans le département de Borgou-Alibori est l’hôpital de référence de la région septentrionale du bénin. Tous les cas de TCE admis aux urgences, hospitalisés au centre hospitalier ont fait l’object d’une enquête grâce à une fiche de collecte de données. Ils ont été suivis depuis leur admission jusqu’à la sortie quelque soit la durée du séjour hospitalier. Les patients présentant des plaintes légères et sans notion de perte de connaissance initiale ont été traités en ambulatoire. L’état de conscience était évalué en fonction de l’échelle des comas de Glasgow. Le diagnostic de TCE reposait sur l’anamnèse, les signes locaux touchant l’extrémité céphalique, l’examen neurologique et dans certains cas les données de l’imagerie. Les données collectées concernaient le sexe, l’âge, le mécanisme et les circonstances de survenue du traumatisme, la profession, le moyen de locomotion impliqué pour les traumatisés par accident de la circulation, les signes d’examen clinique, les associations lésionnelles, les données d’examens complémentaires d’imagerie et l’évolution. Les patients décédés dès l’admission et avant toute prise en charge thérapeutique n’ont pas été retenus. L’exploitation, la saisie et l’analyse des données ont été réalisées par les logiciels Word 2007 et Excel 2007, Epi-Info 3.5 .Le test de corrélation utilisée était le Khi2 de Yates avec p inférieur à 5% considéré comme significatif. RESULTAT Durant la période d’étude, 1229 patients, victimes d’un traumatisme crânio-encéphalique ont été recensés. Ils représentaient 13.5% des 9095 consultants durant la même période. 474 (38.6%) cas de TCE ont été traité en ambulatoire et 755 (61.4%) hospitalisés ; ces derniers représentaient 31.9% des hospitalisations. En fonction du sexe, les patients hospitalisés se répartissaient en 642 (85%) hommes et 113 (15%) femmes. Le sexe ratio H/F était 5,6. L’âge moyen des patients était 28,6 ans ± 15,4 avec des extrêmes de 1 et 97 ans. La tranche d’âge 20-40 ans était de 55,2 %. La répartition des patients en fonction de l’âge a été rapportée à la figure 1. La distribution des patients en fonction de leur occupation a été rapportée dans le tableau I. Parmi les mécanismes en cause, les accidents de la circulation concernaient 662 (87,7%) patients. La distribution des mécanismes des TCE a été rapportée dans le tableau II. Parmi les 662 victimes d’accident de la circulation, une circonstance aggravante a été retrouvée dans 134 cas (20,3%). L’éthylisme aigu était la circonstance la plus rapportée (82 cas ; 12,4%) et constituait 61,2% de toutes les circonstances aggravantes. La distribution des circonstances aggravantes a été rapportée au tableau III. Les accidents de la voie publique impliquaient 43(6,5%) automobilistes, 492 (74,3%) motocyclistes, 8 (1,2%) et 119 (18%) piétons. Le délai moyen d’admission était de 8 h avec des extrêmes de 10 min et 20 jours. Les moyens d’admission étaient une ambulance dans 173 cas (22,9%), les sapeurs pompiers dans 349 cas (46,2%) et des moyens individuels dans 233 cas (30,9%). En fonction de l’échelle de coma de Glasgow (GCS), 482 (63,8%) patients présentaient un TCE léger (15≤ GCS ≤13), 102 (13,5%) un TCE modéré (12≤ GCS ≤9) et 171 (22,7%) un TCE grave (GCS ≤ 8). De point de vue hémodynamique, 647 (85,7%) patients étaient stables et 108 (14,3%) étaient instables. Un séjour en réanimation ou unité de soins intensifs était observé chez 301 (39,9%) patients et 454 (60,1%) patients ont été directement admis en hospitalisation. Les signes d’examen objectivés chez les patients ont été rapportés dans le tableau IV. Le TCE était pur chez 135 (20,3%) patients et associé à d’autres lésions chez 602 (79,7%). Il s’agissait de fracture des membres 123cas (16,3%), traumatisme facial 183 cas (24,2%), traumatisme thoracique 50 cas (6,6%), traumatisme abdominal 15 cas (2,0%), traumatisme du bassin 15 cas (2,0%) et un traumatisme rachidien 27 cas (3,6%). Les lésions des parties molles étaient présentes chez 189 (25%) patients. La durée moyenne d’hospitalisation était de 7,25 jours ± 8,68 avec des extrêmes de 1 et 90 jours. Une guérison sans séquelle a été observée chez 674 (89,2%) patients. Soixante et quatre (8,5 %) patients sont décédés dans notre étude. La tranche d’âge des 21-30 ans représentaient 37,5%. 33 patients (51,6%) sont décédés le jour de l’admission, 15 (23,4%) dans les 72 heures et 16 (25,0%), 72 heures après l’admission (χ2 = 0,515 et p= 0,473 la différence est statistiquement non significative). Parmi les patients décédés, 48 (75,0%) patients avaient un TCE grave ; 10 (15,6%) un TCE modéré et 6 (9,4%) un TCE léger (χ 2 = 64,855 et p = 0,000000 ; la différence est statistiquement significative). Cette mortalité était de 51,2% parmi les patients ayant une anomalie pupillaire et de 11,6% parmi ceux qui n’en avaient pas (χ 2=37,89 et p=0,000000 ; la différence est statistiquement significative). COMMENTAIRES L’âge moyen des patients dans notre étude était de 28,6 ans avec une nette prédominance masculine. La tranche d’âge 20-40 ans représentaient 55,2% des cas tout mécanisme confondu. Ces données confortent les multiples études existantes (2, 4,9) à propos des TCE où les sujets jeunes étaient les plus concernés et la prédominance masculine établie. La principale cause de ces TCE reste les accidents de la circulation (6, 7, 14). La fréquence des TCE dans notre étude (31,9% des hospitalisations) est sujette à caution et ne reflète certainement pas la réalité. Nos données étaient exclusivement hospitalières n’incluant que les patients du CHD-Borgou et excluaient les patients décédés dès admission ou directement admis à la morgue. L’absence d’un standard ou d’une uniformisation des méthodes de collecte des données concernant l’épidémiologie des TCE (11) participent également à ce biais. Des circonstances aggravantes étaient observées dans 20,3% des cas parmi les traumatisés suite à un accident de la circulation ; l’éthylisme occupait le 1er rang 61,2%. Il n’existe pas de d’études à Parakou montrant l’impact de ces circonstances mais les mesures préventives et répressives prises dans les pays développés pour réduire l’incidence des TCE ont fait leur preuve (1, 3, 8). Elles doivent servir de modèle dans notre pays. Ces mesures pourraient également contribuer à réduire les associations lésionnelles observées dans notre étude. Parmi les TCE par accident de la circulation, les motocyclistes étaient impliqués dans 74,3% des cas. Ce taux est semblable à ceux rapportés par Chiu (3) 64,5% à Taïwan et Suriyawongpaisal (13) 72 % en Thaïlande. Les engins à deux roues motorisés constituent le moyen de locomotion le plus utilisés à Parakou. Ces usagers au profil socioprofessionnel très varié ne sont pas toujours respectueux des règles de la circulation et sont sans casque de protection. En fonction du score de Glasgow les TCE légers 63,8% prédominaient mais la fréquence des TCE grave 22,7% est préoccupante ; fréquence supérieure à celle rapportée par Sidibé (12) 16,70%, inférieure à celles observées par Bahloul (1) 29,1% et Coulibaly (5) 37,5%. Bien au-delà de la fréquence, les TCE graves posent un problème de management face à la légèreté du plateau technique du département d’Urgence et d’Anesthésie Réanimation du CHD-Borgou. Bien que l’apport de la TDM dans la prise en charge des TCE soit clairement établi (5, 7, 12) notre étude souffre d’un faible taux de réalisation de cet examen chez nos patients. Ceci est le fait de la non disponibilité à temps plein du scanner dans notre ville. A cette difficulté technique s’ajoutait les coûts d’examen encore élevés pour la population locale majoritairement sans revenu mensuel garanti ou fixe. La contusion cérébrale était la lésion intracérébrale la plus observée 30,6% suivie des collections péridurales 28,3% devant l’dème cérébral 14,1% et les hémorragies sous arachnoïdiennes 13%. Nos observations scanographiques sont ainsi opposées à celles rapportées de nombreux auteurs où l’hémorragie sous arachnoïdienne et l’dème cérébral sont les lésions prédominantes (1, 5, 7, 12) mais superposables aux résultats rapportés par Emejulu (7). Nos constations peuvent être le fait d’une réalisation différée du scanner cérébral chez ces patients pour des motifs déjà évoqués. Une lésion osseuse était observée parmi 20,5% des patients ayant bénéficié d’une radiographie standard du crâne, Chiu (3) et Sidibé (12) ont respectivement rapporté des fréquences de 14,6% et 24,8%. La mortalité hospitalière dans notre étude était de 8,5%, fréquence bien inférieure à celle rapportée par Emejulu (7) 19.1% Coulibaly et al (5) 30%, Bahloul (1) 38%. La tranche d’âge 21-30 ans, prédominante dans notre étude représentait 37,5% des décès mais nous n’avons pu établir une corrélation lésionnelle entre l’âge de décès et cette mortalité. La mortalité rapportée dans ce travail masque la gravité des lésions puisque 51,6% des décès ont été observés les 24h premières heures de l’admission. CONCLUSION Les traumatismes crânio-encéphaliques sont une réalité quotidienne au CHD-Borgou. Les patients jeunes sont les plus concernés et les accidents du trafic routier la première cause. Même si une majorité des patients survit, les moyens d’exploration appropriés et la prise en charge sont très limités dans ce centre hospitalier du Bénin. La prévention est possible, efficace et doit constituer une priorité dans les milieux peu médicalisés. Un renforcement des moyens de prise en charge de ces traumatismes crânio-encéphaliques couplé à la prévention est souhaitée. Tableau I: La répartition des patients en fonction de la profession.
Tableau II : La répartition des patients en fonction du mécanisme de survenu du TCE.
Tableau III : La répartition des circonstances aggravantes observées chez les 662 patients traumatisés crânio-encéphaliques par accident de la circulation.
C.A* : Circonstances aggravantes. Tableau IV: La Répartition des signes d’examens observés chez les 755 patients hospitalisés pour TCE.
Tableau V : La répartition des lésions intracrâniennes observées chez 85 patients ayant bénéficié d’un scanner cérébral.
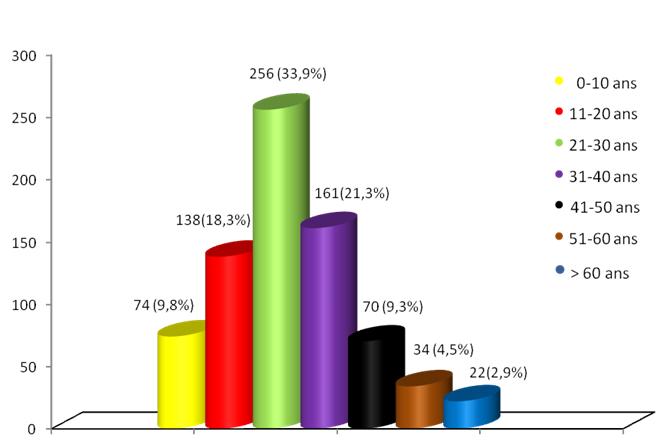 Figure 1 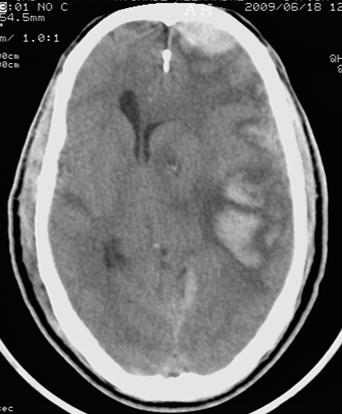 Figure 2 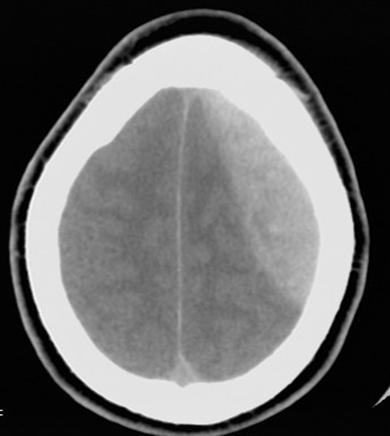 Figure 3 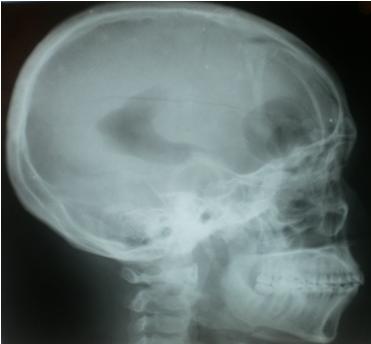 Figure 4 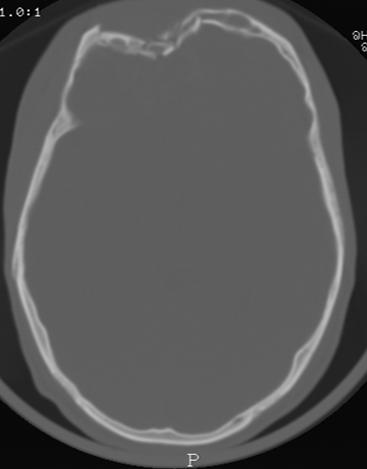 Figure 5
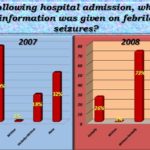
ABSTRACT Introduction Aims Method Results Conclusion Key words: febrile seizures, Tripoli, Libya, knowledge, attitude, Al-Khadra hospital. INTRODUCTION Febrile seizures (FS) are generally considered to be benign, occurring in 2-5% of all children (1). FS are the most common seizures disorder in childhood occurring between 6 months to 6 years, with a peak incidence at 18 months in industrialized countries (1) (11) (15). Very little is known about the incidence of febrile seizures in Libya. A hospital based study was conducted at Al-Khadra hospital, Tripoli Libya in 2004 revealed a rate of 7.5% (17). Most parents faced for the first time with a febrile seizure in their child, may believe that the child is dying (3). Febrile seizures provoke an anxiety in most of the parents and relatives. High level of anxiety is more often found in parents with little or no knowledge on febrile seizures and with a low level of education (4). Adequate provision of information seemed to reduce this anxiety (2, 16). METHODOLOGY The parents of all children in the study period (2007 & 2008) admitted to Paediatric ward Al-Khadra hospital Tripoli, Libya with diagnostic code for febrile seizures were interviewed with the aim of evaluating the knowledge, attitude and practice of mothers regarding febrile seizures. A well prepared questionnaire was completed by parents of each child admitted with diagnostic code for febrile seizures. Total number of children admitted to the Pediatric ward in 2007 was 1506 of which 126 were diagnosed as Febrile Seizures (7.9%), and were selected randomly. Total number of children admitted to the Pediatric ward in 2008 was 1849 of which 113 were diagnosed as Febrile Seizures (6.1%), and were selected randomly. An organized and comparative prospective study was done to obtain the results before and after the introduction of the information leaflet. Libya is the fourth largest country in Africa. It lies on the north coast of Africa, on the Mediterranean Sea, and it is bounded by Tunisia, Algeria, Egypt, Sudan, Chad and Niger. Tripoli is the Capital of Libya. The adult literacy rate in 2003 was 91% and 81% for males and females respectively. The study took place in Al-Khadra hospital which is one of the main teaching hospitals housing a total of 640 beds. The Paediatric ward deals with emergency and routine admissions and secondary referral work from other hospitals and specialties. In 2008 the total number of children seen in the A/E department was 75000. The following exclusion criteria were used: child who has fever due CNS pathology, child who has history of neonatal seizures, child who has history of afebrile seizures, child who has previous history of neurological abnormality by examination or by developmental history, acutely ill child and any child whose age is less than 6 months or more than 6 years. The research aims and methods are explained to the parents involved in this study. A questionnaire was used to collect information from parents and includes questions related to knowledge, practice and attitude of mothers regarding febrile seizures. Sociodemographic data were also included in the questionnaire. Data analysis was performed using the SPSS 16 for Window statistical software package. Approval for the study was obtained from the Hospital Ethical committee. The purpose of the study was explained to all parents and written informed consent was also obtained. Sample Description Parents who witnessed the febrile seizure had rushed the child to the hospital as the first aid of management with a small percentage tried to cool the child or did both. (See Figure 1) Just a minority of parent in this study knew some information about seizures before their child had one. (See Figure 2) The 2007 study showed that the information given to the child’s parents was mainly verbally, while in 2008 (73%) of parents received written & verbal information together. (See Figure 3) About 70% of parents in the 2007 study indicated that they did not understand the information that was given to them or they understood it with difficulties while in 2008 about 78% of parents understood enough the information the information that was given to them. (See Figure 4) When reviewing the parents after the information given it was found that in the 2007 study most parent’s doubts were not at all cleared out (78%) while in the 2008 study just enough doubts were cleared & understood (77%). (See Figure 5) DISCUSSION AND CONCLUSION To the best of our knowledge, this current study is the first in Libya to evaluate and analyzes the knowledge, attitude and practice of mothers regarding FS. About 20% of mothers had heard or even observed seizures caused by fever. Most mothers did not know that epilepsy is different from FS. The attitude of mothers before and after the introduction of the information leaflet did not change significantly. Their practice, however, were still inappropriate. Most mothers did not know how to act toward a child with FS and would prefer to rush them to hospital (90% in 2007 and 86% in 2008).We found that the minority of mothers would take the child to accident and emergency department after giving prior first aid-a similar results was reported by other studies (12). About 70% of parents in the 2007 study indicated that they did not understand the information that was given to them or they understood it with difficulties while in 2008 about 78% of parents understood enough the information the information that was given to them. During data collection, some mothers were asked to demonstrate practically how to reduce fever, how to use a tepid sponging and how to measure temperature using thermometer. Most of these mothers were not able to do this adequately, nor were dosage of antipyretic drugs measured accurately. However, since we did not include questions relating to accuracy of dosage, or of the methodology of reducing fever in our questionnaire, we are unable to discuss or give accurate figures on this issue. It had been suggested that significant improvement were achieved by educating the parents regarding their knowledge, practice and attitude-specifically by providing advice on how to act toward a febrile child(5) (8) (13) (2) (14). RECOMMENDATIONS A well organized educational program should be conducted for parents of children with febrile seizures who were admitted to the hospital in order to decrease their anxiety and fear. All patients who are admitted to the hospital with febrile seizures should be given leaflets covering the following issues: brief idea about the pathophysiology of the disease risk of recurrence, course of the condition, first aid training, and when to bring child to the hospital for further assessment.
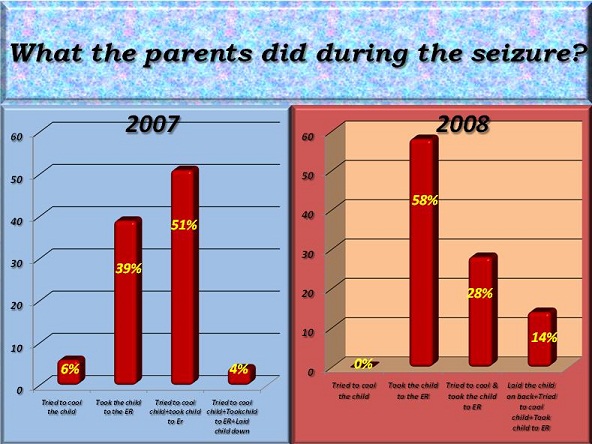 Figure 1 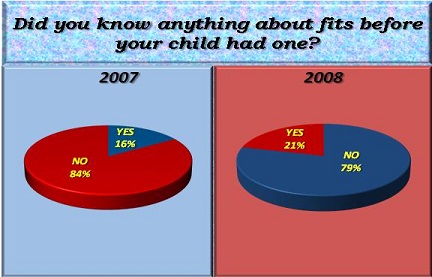 Figure 2 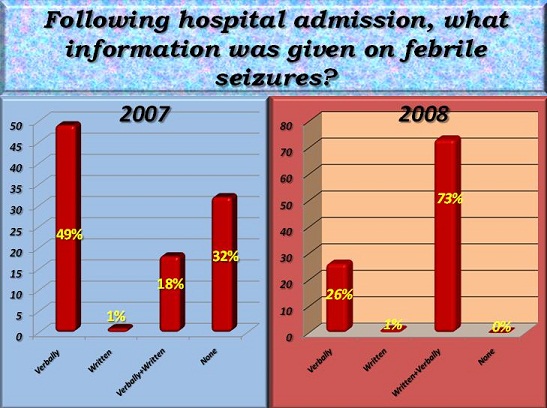 Figure 3 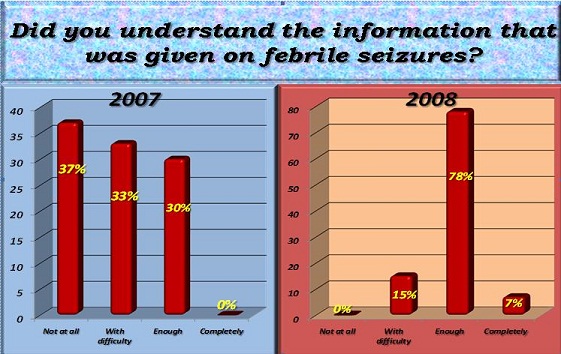 Figure 4 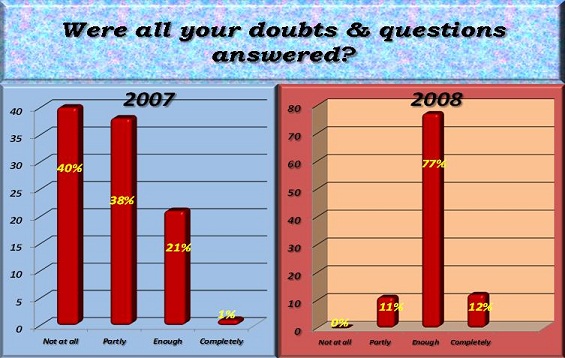 Figure 5
Articles récents
Commentaires récents
Archives
CatégoriesMéta |
© 2002-2018 African Journal of Neurological Sciences.
All rights reserved. Terms of use.
Tous droits réservés. Termes d'Utilisation.
ISSN: 1992-2647