
|
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
ABSTRACT Background Aim Method Results Conclusion Keywords: Parkinson’s disease; Gender; Ethnicity INTRODUCTION There have been no studies comparing the phenotype of Idiopathic Parkinson’s disease between Black and White patients. The classic profile of Idiopathic Parkinson’s Disease (IPD) is based on the data derived from European and North American populations. The diagnosis of IPD is made on clinical grounds. Extensive research on clinic-pathological correlations was conducted by Lees and colleagues from Queen’s Square in the UK from 1988 (4) to 2001 (7). Little is known about IPD in people of African origin. AIM The aim of this study was to determine whether ethnicity and gender have any influence on the clinical presentation of patients with IPD who attend the Neurology clinic at Charlotte Maxeke Johannesburg Academic Hospital (CMJAH) and Chris Hani Baragwanath Hospital (CHBH) compared with the published European and North American clinical phenotypes. METHOD Study design and study population: This was an observational study conducted in two parts: a questionnaire and clinical evaluation. The questionnaire (appendix 1) Consisted of 22 questions pertaining to demographic information such as age, gender, race and clinically relevant history such as age of onset, family history, time to diagnosis, and the presence of specific symptoms. The second component consisted of a series of clinical examination and a series of tests, namely, the Mini Mental State examination (3) (grading of cognitive impairment), the Hoehn and Yahr score (5;6) (grading of physical disability) and Schwab and England activities of daily living scale (S&E) (11). The study population consisted of patients known with Idiopathic Parkinson’s Disease who attend the Movement disorder/ Neurology clinics at Charlotte Maxeke Johannesburg Academic Hospital and Chris Hani Baragwanath Hospital in Johannesburg, South Africa. We offered participation to all the patients who visited the clinic during the study period. A total of one hundred and forty-six patients were screened. Inclusion criteria: A diagnosis of Idiopathic Parkinson’s Disease (IPD) in keeping with the Queen Square Brain Bank (QSBB) criteria11. This is a universally accepted list of diagnostic criteria for IPD (7). Exclusion criteria: A movement disorder other than IPD. A total of 50 patients met the inclusion criteria during the recruitment period. The demographic and clinical data gathered was tabulated in an excel spread sheet and descriptive and inferential statistics we performed using SPSS software. The findings were then compared to previous descriptions in Africa as well as Europe and North America. For purposes of this study, RESULTS 50 patients were included in the study. Thirty-five (70%) were Black African, eleven (22%) were of European descent, three (6%) were of Indian descent, and one (2%) had mixed-ancestry. There was a slight female preponderance of 56%. The mean age of the participants was 63 years old (range 36-83). There were several clear trends that came to the fore when comparing ethnic and gender groups. The clearest differences were in age of onset, posture, rigidity, and tremor. However, not all of the differences proved to be statistically significant. Table 1: Demographic and illness staging differences.
AOO= age; TTDx= Time to diagnosis; MMSE= Mini mental state examination; H&Y= Hoen and Yahr score; S&E= Schwab and England activities of daily living scale. Table 2: Descriptive analysis for black versus white patients.
* indicates statistical significance with a p-value of less than 0.05 Famhx= Family history Table 3: Differences in symptom prevalence for gender.
* indicates statistical significance with a p-value of less than 0.05 AOO= age; TTDx= Time to diagnosis; MMSE= Mini mental state examination; H&Y= Hoen and Yahr score; S&E= Schwab and England activities of daily living scale; Fam hx= Family history. Table 4: Chief clinical differences found in this study.
AOO= Age of onset; EOPD= early onset Parkinson’s Disease. DISCUSSION There have been a few studies investigating Idiopathic Parkinson’s Disease in African American populations. In a study from Northern California, USA in 2003, the relationship between race and gender in patients with IPD was reported (12). The results showed an older age of onset in Whites compared to Blacks, Hispanics and Asians. The incidence of IPD was 91% higher in men than in women. A cross-sectional epidemiological study conducted across the USA in 2010 of US Medicare beneficiaries aged 65 and older, showed that there was a 50% lower incidence of IPD in Blacks compared to Whites (14). In Africa, a systematic review reported from a Nigerian group in 2006 featuring articles that were published between 1944 and 2004 from 13 African countries, including South Africa concluded that the incidence and prevalence rates of IPD appeared lower in Africa than those in Europe and North America (9). In 2010, the same group published a study that investigated the clinical profile of Parkinson’s Disease in a population of patients in Lagos, Nigeria (8). These results were extracted from a data base collected over 10 years. Of the 124 patients with parkinsonism, 98 (79%) had Idiopathic Parkinson’s Disease, while 26 (21%) had secondary PD. Results showed a similar disease profile to European counterparts, although there were fewer patients with early onset disease (<50 years old) (16.3%) and family history (1,.02%). In terms of clinical presentation, 31.6% were tremor- predominant, 55.1% were mixed, and 14.3% had an akinetic-rigid presentation. These different clinical presentations were not compared for gender. An important observation was that, compared to European studies, there was a greater delay in diagnosis. One of the negative aspects of this study was that patients with secondary Parkinson's disease were not excluded from the study. The first study on IPD in the Black South African population was published in 1988 (2). These results were derived from monitoring the prevalence of levodopa usage. The study concluded that IPD occurred less frequently in Black Africans. In terms of recent data, a study from Tygerberg Hospital in the Western Cape, South Africa, investigated the factors influencing the development of early onset Parkinson's disease (EOPD) or late onset Parkinson's Disease (LOPD), (13). This data was extracted from a 5-year genetic study. Of the 397 patients, 62.5% (248) were male, and 34,8% (138) were female. Gender was found to have no effect on age of onset. EOPD was also found more frequently in Black, mixed-ancestry and White Afrikaner participants compare to White English speaking patients. This conflicts with the Lagos study's findings. A family history was associated with younger onset. However, one third of cases with LOPD had a significant family history. No studies have looked specifically at whether there are different clinical phenotypes of IPD among different ethnic groups. Our study was conducted in a highly specialized clinic in a tertiary hospital, which serves a largely indigent population. As a result, we cannot draw conclusions on the prevalence of IPD, or differences in cognitive impairment. When comparing the different ethnic and gender groups, our study showed clear trends with regards to differences in phenotypes. The main differences seen were in age of onset, pattern of rigidity, posture and tremor. The majority of patients in our study population had the classic presentation of IPD. This is a syndrome of late onset, resting tremor, stooped posture, appendicular rigidity, and bradykinesia. This included ninety-one percent of White and seventy-one percent of Black patients. However, a subset of patients, particularly Black patients, showed some deviations from the classic phenotype. IPD is typically a disease of the elderly but modern literature describes an earlier disease onset in patients of African origin (1;6). This was replicated in our study. One third of Black patients had early onset Parkinson's disease (EOPD) compared to eighteen percent of White patients. Of note, Black patients were more likely to have axial (80%) rather than appendicular rigidity (54.3%) compared to White patients (45.5% and 90.1% respectively.) They were also more likely to have an erect posture (68.6%). These two findings were statistically significant (p-values= 0,033 and 0,039 respectively). Furthermore, almost a third of Black patients had an akinetic-rigid presentation. This was particularly prevalent in Black males (54%). There was a higher incidence of cognitive impairment in Black patients. It is important to note that, although all participants had a sufficient level of education to complete the MMSE, there may have been some bias because of differences in the quality of education, a legacy of the country's history of racial inequality. It is important to note that the MMSE has a culture bias and is not specific for features of a subcortical dementia, which is found in IPD. However, it is a good screening tool and is easily reproducible. There were also several differences in presentation between the two gender groups. There was a slight female preponderance of 56%, unlike the male preponderance described in literature. The clinical phenotype was similar between the two groups except for two marked differences. Firstly, the prevalence of axial rigidity was greater in males (95,5%) compared to females (64,3%). Secondly, the prevalence of a resting tremor was much higher in females (93,9%), compared to males (59,1%). This was statistically significant (p value= 0,01). The mean age of onset (AOO) was similar in male and female participants in both racial groups. CONCLUSION The phenotype of IPD in the majority of our study population is of the classic type. A third of our Black patients had EOPD. We identified a subset of Black patients (one third) who presented with an akinetic-rigid syndrome. Although the results showed clear trends in the differences between ethnic and gender groups, they were not all statistically significant. This is possibly due to the small sample size and hospital complex bias. A larger sample size and community study is needed to confirm these findings. Limitations: Our sample size was small and limited to one geographical area. Although the recruitment time was sufficient, our sample size was biased by the fact that many patients at the movement disorder clinics had secondary Parkinson’s disease. Several were too cognitively impaired to provide consent, and there were also many with insufficient schooling to perform cognitive testing. The Hospitals in which the study was conducted serve more Black than White patients. As a result, more Black patients were recruited into the study. The MMSE is a good screening tool but isn’t designed for subcortical dementia which is found in IPD. It has a culture bias as well. MMSE scores have been shown to be lower in Black and other ethnic groups due to differences in English proficiency and socioeconomic factors14. Declaration: There are no financial or material contributions to declare. Acknoweldgements Thank you to the Division of Neurology for the support. RESUME Introduction Nous rapportons ainsi un travail d’évaluation de nos résultats post opératoires. Patients et Méthode Résultats Conclusion Mots Clés : Arthrose cervicale, Myélopathie, Myélopathie cervicarthrosique, laminectomie, Pronostic, Sénégal. SUMMARY Introduction Patients and Method: Results Conclusion Keywords: Cervical spondylosis, cervical spondylotic myelopathy, surgery, prognosis, Senegal. INTRODUCTION La myélopathie par arthrose cervicale est une pathologie chronique et progressive conséquence de l’altération du rapport contenant/contenu dans le canal médullaire cervical. Sa physiopathologie, les facteurs pronostiques, les indications opératoires et les résultats post opératoires restent des sujets de controverse [2]. Les auteurs proposent dans cette étude d’analyser les résultats et les facteurs pronostiques de l’évolution post opératoire de patients pris en charge chirurgicalement au niveau du département de neurochirurgie du CHU de Dakar. PATIENTS ET METHODE Il s’agit d’une étude prospective et analytique sur une période de trois ans, d’octobre 2007 à octobre 2010 portant sur tous les patients opérés pour myélopathie par arthrose cervicale. 38 patients ont été ainsi colligés. L’âge, la durée d’évolution avant la chirurgie, la sévérité du tableau clinique évaluée par l’échelle de la Japanese Orthopedic Association (JOA), le nombre d’étages concernés par la sténose et l’existence d’un hypersignal médullaire à l’IRM ont été les paramètres retenus comme facteurs pronostiques à évaluer. L’abord chirurgical a été soit une voie postérieure qui consistait à une laminectomie sans instrumentation postérieure, soit une voie antérieure pré sterno-cléido-mastoïdienne à droite (sans greffon ni ostéosynthèse complémentaire). Le pourcentage moyen de la récupération neurologique post opératoire a été évalué par la formule d’HYRAYABASHI à 6 et 12 mois. R = (Score JOA post opératoire – Score JOA pré opératoire) / (17-Score préopératoire) x 100 Le recul moyen de cette étude est de 9,31 mois avec des extrêmes allant de 6 à 22 mois. La collecte et l’analyse statistique des données ont été faites à l’aide des logiciels Epidata et SPSS 16.0. Le test de corrélation de Pearson a été utilisé avec une valeur de p < 0,05 retenue comme statistiquement significative. RESULTATS Nous avons suivi 38 patients avec un âge moyen de 54,97 ans (32 – 80 ans). Le sexe ratio était de 5H/1F. La durée moyenne d’évolution des symptômes avant la chirurgie était de 14,26 mois avec des extrêmes allant de 1 à 60 mois et une médiane de 6 mois. (Fig. 1) Chez 73,68% (28 cas) de nos patients, la symptomatologie avait débuté aux membres inférieurs par des troubles de la marche, allant de la simple claudication médullaire à l’impossibilité de marcher. 44,73% (17 cas) de nos patients avaient des troubles de la gestuelle (difficultés à saisir les objets ou à boutonner ses habits). 14 patients soit 36,14% ont présenté une névralgie cervico-brachiale. A l’examen clinique, près des 3/4 des patients (28 cas) présentaient une tétraparésie voire une paraplégie. 92,11% (35 cas) des patients ont présenté des troubles sensitifs à type d’hypo ou d’hyperesthésie. Un syndrome pyramidal était présent chez 97,37% (37 patients) d’entre eux ; il était associé à des troubles génito-sphinctériens chez 16 patients (42%). Dix (26,32%) patients ont présenté une amyotrophie des espaces interdigitaux. Le score JOA préopératoire moyen de nos patients était de 9,5 /17 avec des extrêmes allant de 4 à 14/17. (Fig. 2) Concernant l’évaluation diagnostique, une radiographie standard du rachis cervical a été réalisée chez 4 patients (10,52%) qui révèlent un changement de la courbure physiologique cervicale (cyphose, rectitude).Tous nos patients ont eu à bénéficier d’une IRM du rachis cervical (Fig. 3). Les lésions compressives étaient antérieures dans 1/3 des cas (12 patients) et mixtes dans près de la moitié (18 patients). 5 patients (13,15%) avaient une sténose unique. Dans 31,6% (12 patients) des cas la sténose a concerné 4 étages. L’étage le plus souvent atteint par la sténose chez nos patients est l’étage C5-C6 (94,73%, 36 cas). Nous n’avions pas procédé à la mensuration du diamètre antéro-postérieur du canal cervical. En outre, la recherche d’une sténose lombaire associée ne fut pas systématique. On note chez 34 patients soit 90% des cas la présence d’un hypersignal médullaire en séquence T2 et seul chez 2 patients il existait une association hyposignal en séquence T1 et hypersignal en T2. Nos indications opératoires sont surtout basées sur l’importance du handicap fonctionnel corrélé au degré de la sténose canalaire. La décompression médullaire par une laminectomie postérieure a été réalisée dans 76,31% des cas (29 patients) ; dans la moitié des cas, la laminectomie a concerné au moins trois niveaux. Nous préservons systématiquement C1 C2 et leurs insertions musculo-aponévrotiques. 9 patients (23,68%) ont bénéficié d’un abord antérieur avec disectomie sans interposition de greffon ; chez 6 patients cette disectomie a concerné l’espace discal C5-C6. La disectomie a concerné 2 niveaux chez 1 patient. Sur le plan évolutif (Tableau I) le score JOA post opératoire moyen de nos patients était de 12,32/17 et de 13,25/17 respectivement à 6 et 12 mois post opératoire. Le score moyen de récupération fonctionnelle selon la formule de HYRAYABASHI était de 39,77% à 6 mois et de 50,46% à 12 mois post opératoire. Un seul de nos patients (0,02%) a connu une aggravation post opératoire, son score JOA ayant régressé de deux points en post opératoire. Chez un de nos patients son statut neurologique est resté stationnaire. 29 patients ont été améliorés (71,05%). Dans 7 cas nous n’avons pu apprécier l’évolution post opératoire, les patients ayant été perdus de vue. Les tests de corrélation que nous avons effectués nous ont conduits à différents résultats. Nous avions ainsi constaté une absence de corrélation entre l’évolution post opératoire et l’âge du patient (p> 0,05). En outre, le degré de récupération à 12 mois post opératoire est fonction de la durée d’évolution de la maladie avant la chirurgie; p < 0,05. De même, il existe une corrélation entre la durée d'évolution de la myélopathie et la sévérité du tableau clinique (score de JOA pré opératoire) ; p = 0,018 < 0,05. Notre étude montre une différence statistiquement significative entre le degré de récupération fonctionnelle post opératoire et la sévérité des lésions médullaires ; (p= 0,000 < 0,05). Par ailleurs, la voie d'abord n'a eu aucune influence sur l'évolution post opératoire ; p> 0,05. De même, il n’existe pas de différence statistiquement significative entre le nombre d’étages sténosés et la récupération neurologique ; p = 0,52 > 0,05. En ce qui concerne la modification du signal médullaire, l’évolution post opératoire de nos patients semble indépendante de la présence ou non d’un hypersignal médullaire. (p = 0,48 > 0,05). L’évolution est restée stationnaire chez un de nos 2 malades qui avaient un hyposignal en T1 et un hypersignal en T2 ; le second a été perdu de vue. DISCUSSION La myélopathie par arthrose cervicale représente une des premières causes du handicap fonctionnel du sujet âgé dans les pays occidentaux [2]. Son diagnostic et son traitement ont été grandement améliorés par les progrès de l’imagerie (IRM) et le développement de nouvelles techniques opératoires visant à rétablir les dimensions du canal rachidien cervical et une récupération fonctionnelle maximale. Sur un plan clinique, plusieurs échelles ont été proposées pour évaluer quantitativement et de façon reproductible le déficit neurologique. L’échelle de la JOA nous a semblé la plus complète en évaluant le déficit sensitif et moteur tant au niveau des membres supérieurs que des membres inférieurs. Elle est également l’échelle utilisée par la quasi-totalité des auteurs [6 ; 22]. La grande majorité de nos patients avait plus de 50 ans avec une moyenne de 54,97 ans, ce qui est conforme aux résultats de la littérature et témoigne du fait qu’il s’agit d’une pathologie du sujet d’âge moyen et du sujet âgé [7 ; 17]. La prédominance masculine est retrouvée dans notre série avec un sex ratio de 5 en faveur des hommes, ce qui est constamment rapportée par la littérature [7 ; 10]. Les patients avec un canal spinal congénitalement rétréci (10-13 millimètres) sont prédisposés à développer une myélopathie cervicarthrosique (26). La durée d’évolution de la maladie dans notre série est très variable d’un patient à un autre avec une moyenne de 14,26 mois. Les extrêmes pourraient s’expliquer par une décompensation brutale de la myélopathie ou le plus souvent, par un retard au diagnostic. Cette variabilité de la durée d’évolution est rapportée par de nombreux auteurs [10]. Une équipe Belge, Milbouw et al [17], rapportait déjà en 1987 une durée d’évolution moyenne de 34 +/- 49 mois avec des extrêmes variant entre 2 mois et 20 ans (240 mois). Sanoussi et al [20], à Niamey, avait retrouvé une moyenne de 2,7 ans (32,4 mois) avec des extrêmes allant de 1 à 10 ans. Les différents tableaux cliniques de notre série sont également rapportés par d’autres auteurs [2 ; 10]. La fréquente astéréognosie retrouvée (55,26% de nos patients explique les troubles de la gestuelle et de la préhension par atteinte de la voie lemniscate. Ces troubles stéréognosiques étaient présents dans 6% des cas dans la série de G. Milbouw [17]. Aux membres supérieurs, les troubles moteurs peuvent être dus soit à une atteinte radiculaire directe soit à une atteinte de la corne antérieure devant faire éliminer une sclérose latérale amyotrophique au début d’où l’intérêt de l’électromyographie . Cette atteinte de la corne antérieure s’accompagne souvent d’une amyotrophie distale (26,32% de nos patients) qui témoigne souvent de l’ancienneté de la maladie. Les troubles de la marche sont quant à eux dus à l’atteinte de la voie pyramidale et peuvent être aussi liés à une ataxie sensorielle (difficultés de coordination et mauvaise perception du sol). Tous nos patients ont pu bénéficier d’une IRM cervicale, ce qui n’était pas le cas il y a quelques années. Son coût qui se chiffre à 230 reste encore prohibitif au Sénégal, ce qui pourrait être source de retard au diagnostic et à la prise en charge. De fait, aucun de nos patients n’a pu refaire une IRM en post opératoire. Ce qui reste préjudiciable quant à l’appréciation de la qualité de la décompression chirurgicale, de l’évolution du signal médullaire ainsi que les éventuelles modifications de courbure du rachis cervical. Dans notre série, l’étage C5-C6 et l’étage C4-C5 ont été les plus concernés par la sténose. L’étage C5-C6 est l’un des étages les plus mobiles du rachis cervical inférieur et intervient dans les mouvements de flexion – extension et serait donc plus facilement le siège de transformations arthrosiques à l’origine de la compression. B. George et coll. ont retrouvés sensiblement les mêmes résultats avec C4-C5 comme premier étage concerné suivi de C5-C6 [8]. L’électromyographie (EMG) et les potentiels évoqués somesthésiques (PES) peuvent être très utiles au diagnostic topographique. De même, les anomalies des PES des membres supérieurs sont précoces dans les cervicarthroses et peuvent précéder le retentissement médullaire que représente un hypersignal T2 à l’IRM [5]. La majorité des auteurs occidentaux abordent le rachis cervical par voie antérieure [2]. La voie postérieure serait selon ces auteurs sans effet sur les cornes antérieures et les racines déformées par les éléments disco-ostéophytiques [10]. Les travaux de Lapras [15] et de Tourneux [23] démontrent qu’une somatotomie médiane sans greffe, respectant les 2/3 antérieurs des uncus, permet la préservation de la stabilité du rachis. Cette technique permet d’éviter les morbidités liées à la prise de greffon (douleurs post-opératoires, infection du site de prélèvement) et celles liées à l’utilisation de matériel d’ostéosynthèse. Elle réduirait aussi le coût de la prise en charge. Certains auteurs recommandent la mise en place d’une autogreffe iliaque tri corticale, d’une cage inter somatique ou d’une prothèse discale (arthroplastie) pour réduire les risques de cyphose post opératoire ou de pincement discal à l’origine d’une réduction de l’ouverture du foramen de conjugaison [3 ; 23]. La majorité de nos patients a été opérée par voie postérieure à cause du caractère pluri étagé de la sténose. La technique utilisée a été dans tous les cas la « traditionnelle laminectomie » sur deux ou plusieurs étages avec respect des articulations inter apophysaires postérieures. L’abord postérieur est recommandé par de nombreux auteurs pour des sténoses multi-étagées avec une compression provenant essentiellement d’éléments postérieurs à la moelle (hypertrophie ligamentaire et des massifs articulaires) et avec une symptomatologie s’exprimant essentiellement aux membres inférieurs [4 ; 10 ; 19]. Notre étude nous a permis de déterminer un profil évolutif post opératoire de nos patients opérés pour myélopathie par arthrose cervicale. Nous n’avons retrouvé aucune corrélation entre l’âge des patients et l’évolution post opératoire. Il en est de même pour les séries de Bazin [1], Kadoya [13] et Yamazaki et al [25] qui estiment que l’âge n’est pas un facteur pronostique déterminant. Une équipe chinoise [12] a retrouvée sur une série de 76 patients, un lien entre l’âge des patients et leur score JOA post opératoire. Sanoussi [20] rapporte dans son étude que l’âge jeune est un facteur de bon pronostic. Pour beaucoup d’auteurs le délai d’évolution préjudiciable à une bonne récupération serait un délai supérieur à un an avant la chirurgie. Selon eux, la compression médullaire prolongée produirait des lésions médullaires probablement irréversibles [10 ; 11]. Déjà en 1999, Gueye [9] préconisait la sanction chirurgicale avant le sixième mois d’évolution. Handa [10] et Kazuhiro [14] militent également pour un acte chirurgical aussi précoce que possible, avant l’installation de dommages médullaires irréversibles. Nous avons trouvé dans notre série une corrélation (p = 0,018 < 0,05) entre la durée d'évolution de la maladie et la sévérité des lésions médullaires qui est elle même corrélée au degré de récupération neurologique (p = 0,000). Nos résultats sont similaires à ceux de Huilin [12], Milbow [17] et Sanoussi [20]. Nous n'avons pas retrouvé comme Pascal-Mousselard [18] un lien entre la voie d'abord et le degré de récupération neurologique. Certains chirurgiens démontrent le contraire dans leur série [10]. Indépendamment de la voie d'abord, nous pensons que c'est surtout la qualité de la décompression qui entre en jeu. L'impact de la modification du signal médullaire sur la récupération neurologique post opératoire demeure une controverse entre les différents auteurs. Pour certains [16], un hypersignal médullaire pré opératoire serait synonyme de mauvais pronostic. Pour d'autres, il n'influencerait pas le degré de récupération post opératoire [14].Dans notre étude, nous n'avons pas trouvé de lien entre la présence ou non d'un hypersignal médullaire, quelle que soit son intensité, et le pourcentage de récupération des troubles neurologiques. Néanmoins, les taux de récupération neurologique les plus importants se retrouvaient chez les patients sans modification du signal médullaire. Brunon et al [2], dans son approche sur les myélopathies cervicales rapporte que l'hypersignal centromédullaire en T2 n'a pas de signification pronostique. Wada et al [24], au 22ème congrès annuel de la «Cervical Spine Research Society» à Baltimore (USA) en novembre 1994, rapporte au terme de son étude que l'hypersignal T2 n'était pas corrélé à la sévérité du tableau clinique ni à l'évolution post opératoire. Avec le développement de l'IRM, plusieurs études ont mis en exergue le lien entre les modifications pré opératoires du signal centromédullaire en séquence T1 et T2 et le résultat post opératoire [16 ; 21]. Pour ces différents auteurs, la présence d'un hyposignal T1 serait un facteur de mauvais pronostic ; cet hyposignal T1 persisterait en post opératoire. Par contre, la régression d'un hypersignal T2 pré opératoire après chirurgie serait corrélée à un meilleur résultat post opératoire. Ainsi, les patients sans aucune modification du signal médullaire auraient les meilleures chances de récupération neurologique. Les patients avec seulement un hypersignal T2 aurait des chances de récupération moyennes à bonnes et les patients avec à la fois un hyposignal T1 et un hypersignal T2 ont le potentiel de récupération le plus bas. Au Sénégal, le coût élevé de l'IRM constitue un facteur limitant pour un contrôle post opératoire. CONCLUSION Au terme de notre étude sur la myélopathie par arthrose cervicale au Sénégal, nous pouvons dire qu’il s’agit d’une pathologie dont la fréquence est en constante augmentation car mieux diagnostiquée avec l’avènement de l’IRM. Le retard diagnostic et donc de la prise en charge obère les possibilités de récupération neurologique. Le traitement chirurgical proposé aux patients peut leur apporter une réelle amélioration du tableau clinique. TABLEAU I : Répartition des patients selon le sexe
TABLEAU II : Répartition des patients selon l’âge
TABLEAU III : Répartition des patients selon les principaux signes cliniques
Figure 1 : Répartition selon la durée d’évolution 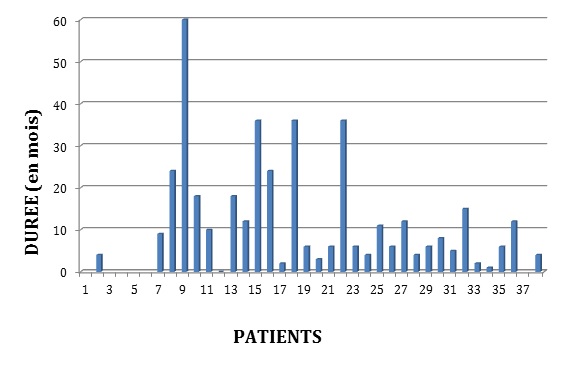 Figure 1 : Répartition selon la durée d’évolution Figure 2 : Distribution du score de JOA pré opératoire de nos patients 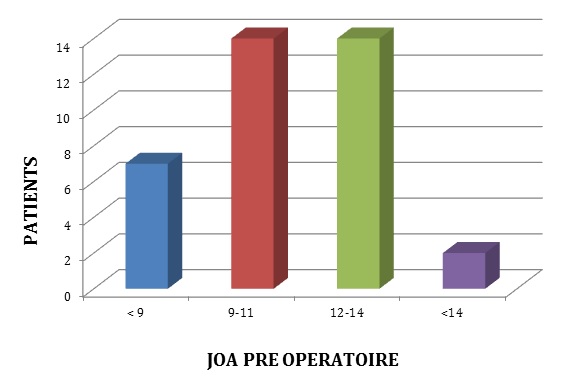 Figure 2 : Distribution du score de JOA pré opératoire de nos patients Figure 3 : IRM rachis cervical 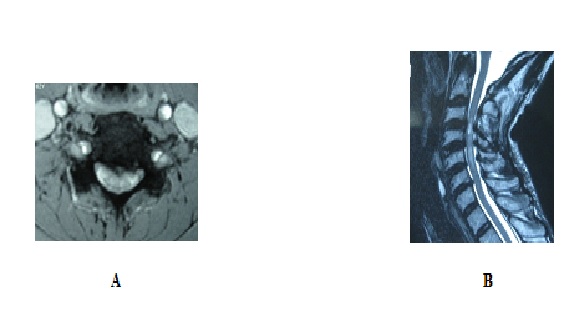 Figure 3 : IRM rachis cervical A : coupe axiale, séquence T2. On note l’aplatissement de la moelle B : coupe sagittale, séquence T2 : aspect saucissonné de la moelle cervicale en C3C4C5 par disparition des espaces périmédulaires du fait d’une double contrainte : bourrelet disco ostéophytique en avant et hypertrophie du ligament jaune en arrière. Présence d’un hypersignal médullaire.
RESUME Objectif Patients et Méthode Résultats Conclusion Mots clés : Activité neurochirurgicale, Congo, Neurochirurgie, Brazzaville ABSTRACT Objective Patients and Method Results Conclusion Key words: Congo, Neurosurgery, Neurosurgical practice, Brazzaville INTRODUCTION La neurochirurgie est une spécialité dont le développement impose le recours à des outils diagnostiques indispensables, notamment la tomodensitométrie et l’imagerie par résonance magnétique (IRM), ainsi qu’une équipe d’anesthésistes réanimateurs ayant des compétences dans la prise en charge des affections neurochirurgicales (2). Les conditions de la pratique neurochirurgicale sont loin d’être réunies dans la plupart des pays subsahariens, par les difficultés d’accès des populations aux soins, le manque de neurochirurgiens, le caractère insuffisant du plateau technique (17). En République du Congo, pour une population de 4.716.473 habitants, le seul Centre Hospitalier Universitaire (CHU) est situé à Brazzaville (la capitale), avec une capacité de 809 lits et quatre neurochirurgiens exerçant dans un service de Chirurgie Polyvalente. Peu d’études ont été menées pour identifier les différents types d’affections neurochirurgicales rencontrées en zone subsaharienne aux fins d’adapter l’offre de formation et d’équipement de manière qualitative et quantitative (5). Cette étude avait pour objectifs de présenter et discuter des résultats de l’activité neurochirurgicale récente au CHU de Brazzaville. PATIENTS ET MÉTHODE Nous avons réalisé une étude descriptive, à recueil de données rétrospective, de janvier 2014 à septembre 2015 (21 mois). L’étude s’est déroulée au CHU de Brazzaville, dans le service de chirurgie polyvalente. Il s’agit d’un service d’une capacité de 22 lits, regroupant les activités de chirurgie thoracique et cardiovasculaire (trois praticiens), et de neurochirurgie (trois praticiens durant la période d’étude), en attendant que deux services séparés soient construits. Le service de chirurgie polyvalente est partitionné en secteurs d’activités selon ces deux spécialités. L’équipe neurochirurgicale dispose d’une salle d’opération qui lui est propre. Il existe un service de Réanimation Polyvalente pour tout le CHU de Brazzaville et sa capacité est de 11 lits. Nous avons inclus tous les patients hospitalisés pour affection neurochirurgicale et exclus 43 dossiers pour données incomplètes. La collecte des données a été réalisée sur la base d’un registre des hospitalisations classant les patients par pathologie, tenu à partir des dossiers médicaux des patients. Les données étaient enregistrées et traitées dans un fichier Microsoft Excel pour Mac 2011, version 14.2.0 (120402). Les examens neuroradiologiques disponibles étaient le scanner et l’IRM. La réalisation d’un de ces deux examens était obligatoire pour tout patient candidat à une intervention chirurgicale. Les patients étaient admis soit par la voie des urgences soit par rendez-vous après inscription au programme opératoire hebdomadaire. Les interventions urgentes étaient assurées par le neurochirurgien d’astreinte, et les interventions programmées étaient planifiées de manière collégiale. L’astreinte est hebdomadaire, et le neurochirurgien concerné assure la permanence, les avis spécialisés dans d’autres services et la prise en charge aux urgences à la demande. Les ordonnances opératoire et anesthésique étaient délivrées au patient ou à son entourage, et concernaient l’ensemble des consommables pharmaceutiques nécessaires à l’intervention. L’admission au bloc opératoire était conditionnée par un reçu attestant le paiement de l’acte chirurgical, ou une mention de gratuité en cas d’urgence, délivrée par l’administration du CHU si le patient était jugé sans ressources financières. La salle opératoire est dotée d’un amplificateur de brillance, d’un microscope opératoire à dispositif visuel unique (pour un seul opérateur), d’un négatoscope, d’une table opératoire permettant la chirurgie en décubitus dorsal, ventral avec ou sans flexion des membres pelviens et en genu pectoral, deux têtières à pointes de Mayfield dont des pointes à usage pédiatrique et pour adultes, une coagulation bipolaire, une boîte de crâne pour chirurgie programmée, une boîte de crâne pour les urgences et une boîte de chirurgie du rachis. Un dispositif d’écarteurs de Yasargil est également disponible. Les paramètres évalués étaient épidémiologiques, diagnostiques, chirurgicaux et évolutifs. RÉSULTATS Consultation neurochirurgicale Au total, 652 patients ont été vus en consultation programmée de neurochirurgie pendant la période d’étude, avec 372 patients vus au cours de l’année 2014 (de janvier à décembre). L’âge moyen était de 45,38 ans (extrêmes allant de 3 mois à 80 ans). Les patients vus en consultations étaient au nombre de 330 hommes contre 322 femmes, avec un ratio de 1,02. Hospitalisation Durant la période d’étude, 403 patients ont été hospitalisés pour affection neurochirurgicale dont 227 cas au cours de l’année 2014 (janvier à décembre). 274 patients (67,99%) ont été admis en urgence. Le tableau I représente les données cliniques et évolutives des patients hospitalisés. La durée moyenne du séjour hospitalier était de 25 jours pour la pathologie infectieuse (suppurations intracrâniennes) et cinq jours pour les affections dégénératives du rachis, avec une moyenne globale de 13,22 jours. Données chirurgicales 153 patients ont été opérés, 146 inclus dans notre étude (95,42%), dont 82 patients au cours de l’année 2014 (janvier à décembre). L’âge moyen des patients était de 46,26 ans (extrêmes de 3 mois à 80 ans). Le sex ratio était de 1,86 (95 hommes et 51 femmes). Le tableau II présente les caractéristiques cliniques diagnostiques et le taux de réalisation du bilan neuroradiologique chez les patients opérés. Un peu plus d’un quart des patients (27,42%) était opéré pour une affection dégénérative du rachis. Le taux de réalisation du scanner était de 79,45%. La chirurgie a été programmée chez 99 patients (64,7%) et réalisée dans l’urgence chez 54 patients (35,3%). L’anesthésie était générale chez 144 patients (98,63%) et locale chez deux patients (1,37%) opérés pour un hématome sous-dural chronique. Quatre patients de la série ont été réopérés (2,73%). Le tableau III présente les modalités évolutives des patients opérés dans notre série. Le suivi a été exhaustif sans perte de vue grâce au recours de l’appel téléphonique lorsque le patient n’était pas revu en contrôle. La durée moyenne de suivi a été de 11 mois. DISCUSSION Nous avons mené une étude rétrospective sur une durée de 21 mois. Le recueil des données a été réalisé par la revue des dossiers, le suivi clinique et l’appel téléphonique des patients. Cette étude rapporte des données d’ordre général, sans préciser les caractéristiques des patients dans chaque groupe pathologique, l’intérêt étant de signifier l’étendue de l’activité neurochirurgicale globale et apprécier les résultats en tenant compte des conditions techniques de prise en charge. Cette connaissance du profil des patients à prendre en charge en neurochirurgie dans un contexte de pratique récente de cette spécialité permet de préparer les praticiens à un équipement et une attitude adaptés aux besoins des populations. Emejulu et al. (5) ont démontré dans une étude la configuration démographique des cas neurochirurgicaux dans une institution de soins tertiaires, l’impact sur la conception des protocoles de prise en charge afin de préparer l’équipe neurochirurgicale à assurer des conditions optimales de prise en charge des patients. Le mélange de plusieurs spécialités chirurgicales (cardiovasculaire, thoracique, neurochirurgie) dans un seul service, sans répartition adéquate du personnel paramédical et des étudiants à encadrer n’est en aucun cas propice à une prise en charge optimale des patients et à l’épanouissement de ces spécialités. Néanmoins, la disponibilité d’une salle opératoire spécifiquement dédiée et son niveau d’équipement actuel garantit des conditions minimales de prise en charge pour les affections neurochirurgicales les plus courantes. La vulgarisation du scanner et de l’IRM a contribué à optimiser les conditions de diagnostic dans notre contexte de travail. En effet, le coût du scanner sans injection est de 90 dollars américains dans les hôpitaux périphériques et 109 dollars américains au CHU de Brazzaville. Le coût du scanner avec injection et de l’IRM est de 145 dollars américains. Cette situation contraste avec Kinshasa (capitale de la République Démocratique du Congo) où le scanner coûte entre 200 et 500 dollars américains et l’IRM 1000 dollars américains (durant la période d’étude). Outre cet aspect, le scanner peut être réalisé dans deux autres hôpitaux publics de la ville et dans une clinique privée, ce qui en favorise l’accès. Toutefois, une amélioration de l’accessibilité à ces examens et dans les délais, par une réduction systématique des coûts pour les cas défavorisés et l’équipement de tous les hôpitaux de base (niveau II dans la pyramide sanitaire) en scanner permettra d’améliorer la prise en charge dans un contexte africain caractérisé par le faible pouvoir d’achat (2). Les conditions de prise en charge neurochirurgicale peuvent également être améliorées par l’élaboration des kits (ordonnances opératoires et anesthésiques) établis à des coûts accessibles en tenant compte de la tarification de l’acte chirurgical. Les traumatismes crâniens et rachidiens viennent en tête des affections neurochirurgicales en milieu hospitalier (54,35% des cas) suivis des affections dégénératives du rachis (11,91%). Les traumatismes crânio-encéphaliques constituent un problème de santé publique mondial, en termes de mortalité, de morbidité et de répercussions économiques et sociales (11). Dans les pays en développement, ils sont fréquents, avec une mortalité de l’ordre de l’ordre de 70% pour les traumatismes crâniens graves (15). La mortalité globale des traumatisés crâniens dans notre série est de l’ordre de 10%, contre 19,53% chez Motah et al (12). Le taux de mortalité globale des traumatisés crâniens varie de 5 à 25 pour 100 000 habitants selon les études (18). Fatigba et Padonou (7) ont identifié 13,5% de cas de traumatismes crânio-encéphaliques au sein d’une population 9095 consultants sur une période de deux ans. Le taux de mortalité était proche de celle de notre série, 8,5%. Houzou et al. (9) dans une série de 13 517 patients porteurs d’une affection rhumatismale à Lomé (Togo) ont identifié 43,75% de cas d’atteinte rachidienne. Les auteurs présentaient cette affection comme le premier motif de consultation rhumatologique en Afrique noire. Le canal lombaire étroit représentait 11% de l’ensemble des patients opérés dans notre série et 40% de l’ensemble des affections dégénératives du rachis. Fatigba et al. (6) trouvaient une fréquence de 41% sur l’ensemble des affections rachidiennes hospitalisées. La répartition des patients opérés suit le même ordre de fréquence avec 32,15% de patients opérés pour une pathologie traumatique et 27,42% pour les affections dégénératives du rachis. Le nombre de cas de pathologie vasculaire s’explique par le fait que la majorité des patients est prise en charge au sein d’une unité de soins intensifs neurovasculaires qui ne fait pas partie du service de chirurgie polyvalente, et par un faible recrutement de cas opérés du fait du retard de diagnostic. Mwanyombet Ompounga et al (13) dans une étude rétrospective sur les hématomes sous-duraux chroniques ont identifié 160 cas et inclus 120 patients. Dans cette étude, le traitement était essentiellement chirurgical. Ce constat est également vérifié dans notre série avec 23 patients opérés sur 24 et une évolution post-opératoire favorable dans 70,56% des cas. Djientcheu et al. (4) ont rapporté leur expérience chirurgicale à propos de 195 patients opérés en huit ans (de 2000 à 2008) avec des résultats favorables de l’ordre de 93,7%. Bankole et al. (1) dans une revue rétrospective ont opéré 73 patients en cinq ans, avec des résultats favorables dans 91,3% des cas. Les meilleurs résultats étaient observés dans la pathologie dégénérative du rachis (95%). Les autres groupes ayant présenté 100% de bonne évolution étant de faible effectif. Dans la littérature, les résultats postopératoires sont jugés excellents dans la chirurgie des affections dégénératives du rachis cervical et lombaire, de l’ordre de 80 à 95% (3, 6, 14, 16). Les infections postopératoires ont constitué 7,53% des patients de notre série. Elles sont considérées comme rares avec une approche diagnostique et thérapeutique délicates imposant une rigueur à toutes les étapes de la prise en charge (10). La mortalité post-opératoire était élevée à 8,9% dans notre série. Le décès est survenu chez les trois cas opérés pour hématome intracérébral spontané. La mortalité de la pathologie tumorale crânio-encéphalique était élévé avec un taux de 17,65%. La prise en charge optimale de ce groupe de pathologie nécessite une amélioration du plateau technique notamment du bloc opératoire et de la réanimation. Sakho et al. dans une étude sur la chirurgie des méningiomes intracrâniens trouvaient une mortalité post-opératoire de l’ordre de 12% (17). Kpelao et al. (9) ont identifié à Dakar (Sénégal) 99 patients porteurs d’un traumatisme du rachis cervical, dont 83,8% de patients opérés, avec une mortalité globale (opérés et non opérés) de 37,4%. Les chiffres de mortalité peuvent ainsi être améliorés par des mesures de prévention routière car la gravité clinique initiale influence lourdement le pronostic. Au plan général de la prise en charge neurochirurgicale, l’amélioration du plateau technique et de la qualité des soins avec la définition de protocoles communs de prise en charge des patients par type de pathologie, la mise en uvre de procédures de prévention des risques nosocomiaux ainsi qu’une formation médicale continue, des procédures d’évaluation des pratiques professionnelles. CONCLUSION La pratique neurochirurgicale dans le contexte congolais est encouragée par la vulgarisation du scanner et de l’IRM. L’intérêt porté sur les pathologies dégénératives du rachis est grandissant, les résultats sont encourageants et amènent à réfléchir sur la possibilité d’évoluer vers les techniques mini-invasives. L’amélioration de la prise en charge des tumeurs crânio-encéphalique nécessite l’amélioration du plateau technique pour une prise en charge multidisciplinaire adéquate. L’essor de l’activité neurochirurgicale nécessite la création d’une unité de neurochirurgie indépendante, une réanimation adjacente, une collaboration et une coordination étroite avec l’unité de soins intensifs neurovasculaires, les services d’urgence, de neurologie et de rhumatologie. L’optimisation des conditions de prise en charge exige également l’établissement des protocoles et de procédures formalisées de prise en charge des patients. Tableau I : Caractéristiques cliniques et évolutives des patients hospitalisés
Tableau II : caractéristiques diagnostiques et neuroradiologiques pré-opératoires
Tableau III : Évolution postopératoire
RESUME Objectif Méthodologie Résultats Conclusion Mots clés : Thrombolyse, infarctus cérébral, Caen, France. Aim Methods Results Conclusion Keywords: Thrombolysis, cerebral infarction, Caen, France. INTRODUCTION Les accidents vasculaires cérébraux constituent un problème majeur de santé publique, et on estime leur incidence mondiale à 17 millions par an. Ils représentent la première cause de handicap acquis chez l’adulte, la deuxième cause de mortalité et de démence (12). Ils sont dominés par les infarctus cérébraux (80%) dont le traitement, à la phase aigüe, repose essentiellement sur la thrombolyse intraveineuse par l’activateur tissulaire du plasminogène (rt-PA), complétée dans certains cas par la thrombectomie mécanique. Le principe du traitement thrombolytique est de lyser le thrombus afin d’obtenir la recanalisation de l’artère occluse qui est un facteur de pronostic favorable (21). Le bénéfice de la thrombolyse intraveineuse est maximal lorsque la thrombolyse est pratiquée précocement et décroit ensuite proportionnellement au délai écoulé (21). Ce bénéfice a été démontré initialement pour un délai maximal de 3 heures après le début des symptômes (17). Le délai a été porté secondairement à 4h30 sur la base de deux autres études (6, 1). Par ailleurs, la thrombolyse intraveineuse dans le traitement de l’ischémie cérébrale aigüe a été initialement validée chez des sujets de 18 à 80 ans, mais il est aujourd’hui admis que le bénéfice de ce traitement peut s’étendre à des sujets plus âgés (3, 8). Toutefois, la thrombolyse intraveineuse, peut entraîner des effets indésirables graves parfois mortels en particulier l’hémorragie intracérébrale. La thrombolyse intraveineuse par le rtPA comme traitement de l’infarctus cérébral a été autorisée aux Etats-Unis en 1995 et en France en 2002. Le recueil systématique des données des patients thrombolysés a débuté au CHU de Caen en novembre 2007 avec l’ouverture de l’unité neuro-vasculaire. L’objectif de cette étude est de rapporter l’expérience de cette pratique au CHU de Caen et d’analyser les résultats à la lumière des données de la littérature. METHODOLOGIE Type, cadre et période de l’étude : une étude rétrospective, monocentrique, s’est déroulée dans l’unité neuro-vasculaire au CHU de Caen, du premier Janvier 2008 au 30 septembre 2011. Matériel de l’étude et critères d’inclusion : les dossiers de tous les patients traités par rtPA intraveineux pour un infarctus cérébral ont été inclus. Les variables évaluées concernaient les caractéristiques démographiques des patients, l’évolution à 24 heures, les complications de la thrombolyse (l’hémorragie cérébrale symptomatique) et le pronostic à 3 mois. Critères de jugement : l’évolution précoce était considérée comme favorable lorsque le score NIHSS à 24 h était ≤ 2.Pour le pronostic à 3 mois, nous avons fixé deux seuils de pronostic favorable, l’un plus strict pour un mRS ≤ 1 et l’autre plus large pour un mRS ≤ 2, ces deux seuils ayant été utilisés tour à tour dans la littérature (22). L’hémorragie cérébrale symptomatique était définie, comme dans l’étude du NINDS, par toute hémorragie cérébrale associée à une aggravation neurologique et apparue sur un scanner de contrôle après la thrombolyse. Analyses statistiques : l’analyse des données a été effectuée avec le logiciel Excel et l’utilitaire d’analyse qui est un programme complémentaire d’Excel. Pour les variables quantitatives, les moyennes ont été comparées d’une part avec le test ANOVA (analyse de variance : un facteur) lorsqu’il y avait plus de 2 échantillons et d’autre part avec le test t de Student pour 2 échantillons. La distribution des pourcentages des variables qualitatives était comparée avec le test du Khi2 de Pearson et avec le test exact de Fisher lorsque les variables étaient en plus petit nombre. Le seuil de significativité de ces différents tests a été fixé à p = 0,05. RESULTATS Sur 2887 patients hospitalisés pour un infarctus cérébral pendant la période de l’étude, 165 (5,71%), dont 90 (54,5%) hommes (sex-ratio = 1,2), ont été thrombolysés. L’âge moyen était de 72 ± 13,2 ans. Quarante-sept patients (28,5%) avaient plus de 80 ans. Tous les patients ont été traités entre 0 et 4h30 après le premier symptôme dont 67,3% avant 3h et 32,7% entre 3h et 4h30. Les caractéristiques de la population des patients sont indiquées dans le tableau 1. Les critères de jugement (NIHSS à 24 heures, HCS, pronostic à 3 mois et mortalité) sont résumés dans le tableau 2. Les patients ayant un score NIHSS ≤2 à 24h avaient initialement un score NIHSS moyen significativement plus bas (9,5 vs 15,5, p < 0,002), et une glycémie plus faible (5,9 vs 6,9, p= 0,004) que ceux qui avaient un NIHSS à 24h > 2 (tableau 3). A trois mois de l’accident, 31,3% des sujets avaient un mRs ≤ 1 et 47,3% un mRs ≤ 2. Les caractéristiques de ces patients comparées à celles des patients qui ont eu un pronostic plus défavorable figurent dans les tableaux 4 et 5. Le tableau 6 compare les résultats des thrombolyses effectuées avant 3 heures et entre 3 et 4h30. Le tableau 7 montre une comparaison des résultats de la thrombolyse entre les patients âgés de plus de 80 ans et ceux âgés de moins de 80 ans. COMMENTAIRES Tous les patients de notre étude ont été thrombolysés dans un délai maximal de 4h30 conformément aux recommandations actuelles (21), dont les 2/3 (67,3%) dans un délai de 3 heures. Vingt quatre heures après la thrombolyse, 22,7% de nos sujets avaient une évolution favorable à 24 h selon le critère préalablement fixé d’un NIHSS <=2. Aucune comparaison ne peut être faite avec l'étude NINDS dont le critère d'évolution favorable à 24h était une baisse de NIHSS de 4 points(17). Les facteurs associés à une évolution favorable à 24h chez nos patients étaient un score NIHSS initial bas et une glycémie basse, également relevés par Ntaios et al. (13). Le taux d'HCS observée dans notre étude est plus élevé (9,7%) que celui rapporté par le NINDS (6,4%). Cependant, si l'on ne considère que les sujets thrombolysés dans un délai de 3 heures, le taux descend à 7,4%, proche des 7% celui rapportés par Mehrpour et al.(9). En revanche, ceux de nos patients qui ont été traités entre 3 et 4h30 ont eu un taux d'HCS plus élevé (13%). Ceci suggère qu'une thrombolyse plus précoce diminue le risque d'hémorragie cérébrale, tout au moins dans notre étude, puisque ce résultat n'a pas été trouvé par Emberson et al dans la méta-analyse réalisée chez les patients ayant participé aux 9 essais randomisés de rt-PA intraveineux réalisés (4). Les comparaisons en matière d'hémorragie cérébrale symptomatique post-fibrinolyse sont cependant rendues difficiles par la différence des définitions d'une étude à l'autre, plus larges dans l'étude NINDS et ECASS II avec des taux respectifs de 7,9 et 5,3%, et plus stricts dans ECASS III et SITS-MOST, avec des taux respectifs de 2,4% et 1,9% (6, 10). A trois mois, 47,3% des patients avaient un mRS≤ 2 et 31,1% un mRS≤ 1. Ce dernier taux est identique à celui de la méta-analyse de Emberson (4). De ce point de vue, l'étude actuelle est strictement conforme aux données cumulées disponibles à ce jour sur la TIV des infarctus cérébraux, et est donc représentative de la pratique actuelle de cette procédure. Pour ceux de nos patients qui ont été traités avant la 3e heure, ces taux sont respectivement de 53,8% et 36,8%, contre 38,9% et 22,2%pour ceux traités entre 3h et 4h30.L'analyse comparative de ces résultats avec d'autres études, ne montre pas de différence significative (2, 5, 15, 16, 19, 20, 23, 24). Cependant, Hacke et al dans ECASS III ont rapporté des taux plus élevés, de l'ordre de 50%, peut-être du fait de l'exclusion des sujets âgés de plus de 80 ans, et d'un NIHSS initial moyen de 10 contre 14 pour nos patients (6).Outre le délai de traitement, les autres facteurs ayant influencé le pronostic chez nos patients sont l'âge, le score NIHSS initial et à 24h, et la glycémie. Les sujets évoluant favorablement à 3 mois ont eu une durée de séjour plus brève à l'hôpital. L'influence néfaste de l'hyperglycémie initiale dans l'infarctus cérébral, y compris en cas de traitement par rt-PA, serait corrélée à un plus faible taux de recanalisation (14). Cependant, il n'a pas été démontré que la correction systématique de la glycémie dans les heures qui suivent immédiatement la thrombolyse améliore le pronostic (7). Le taux de mortalité (19,6%) observé dans notre étude est plus élevé que dans certaines études ceux, par exemple12,5% dans l'étude de Faivre (5)ou 13% dans l'étude de Tosta (19), plus proche de celui de 17,8% chez Sobolewski (16) et des 17,9% trouvés par Emberson dans sa méta-analyse (4). Comme dans ces études, il est significativement plus élevé après 80 ans, et il est indépendant du délai de traitement. Aucun de nos patients n'a eu de réaction allergique au rtPA. Dans notre série, 36,8% des patients thrombolysés dans les 3 heures ont un mRS<=1 au 3e mois contre seulement 22,2% de ceux thrombolysés entre 3 et 4h30, une différence qui n'atteint pas la significativité (p=0,6)en raison probablement d'un manque de puissance statistique du fait de la petite taille de notre échantillon par rapport à des études reposant sur de plus grands effectifs qui confirment l'importance du délai de la thrombolyse pour le pronostic. Il a en effet été montré que le taux moyen relatif d'amélioration décroît de façon linéaire de H+1 où il est de 1,8 à H+6 où il est égal à 1, correspondant à un bénéfice nul (10). Notre travail montre que les sujets de plus de 80 ans ont un risque plus élevé de handicap et de mortalité. Pourtant, il n'existait aucune différence significative au niveau des scores NIHSS initiaux, des délais de la thrombolyse et des résultats à 24 heures entre ces patients et ceux âgés de moins de 80 ans. Toni et al (18), ont également observé un taux de mortalité plus élevé chez les sujets âgés(>80 ans) comparativement aux sujets plus jeunes (≤ 80 ans) thrombolysés dans le délai des 3 heures. Cependant, l’efficacité de la thrombolyse chez le sujet âgé est établie, y compris dans le délai de 3 à 4h30 (4,11) contrairement à ce qui avait été supposé antérieurement (21). CONCLUSION Le travail présenté est une étude purement observationnelle, sans groupe contrôle et a pour seule ambition de refléter la pratique quotidienne de la TIV des infarctus cérébraux dans un Centre Hospitalier Régional Universitaire. Elle a été réalisée dans une période juste antérieure à la mise en uvre de la thrombectomie mécanique telle qu’elle est pratiquée aujourd’hui dans les centres dotés des moyens techniques et humains suffisants pour la réaliser, dans les cas où elle est recommandée. Nos résultats ne sont donc pas transposables à ceux qui peuvent être obtenus aujourd’hui dans les unités neurovasculaires aux normes actuelles ayant accès en urgence à la neuroradiologie interventionnelle, mais ils témoignent de la faisabilité de la TIV dans un environnement neurovasculaire classique et de la robustesse des résultats 20 ans après l’étude princeps du NINDS. Tableau I: Caractéristiques des patients
SD: écart-type ; NIHSS: National Institute of Health Stroke Scale ; TIV: thrombolyse intra-veineuse ; HTA: hypertension artérielle ; AVC: accident vasculaire cérébral ; AIT: accident ischémique transitoire ; AVK: anti-vitamines K. Tableau II : Critères de jugement
NIHSS: National Institute of Health Stroke Scale ; HCS: hémorragies cérébrales symptomatiques ; mRS: modified Rankin scale. Tableau III : Comparaison des patients en fonction du NIHSS à 24h
NIHSS: National Institute of Health Stroke Scale ; SD: écart-type ; J: jours ; PAS: pression artérielle systolique ; PAD: pression artérielle diastolique ; TOAST: Trial of Org 10172 in Acute Stroke Treatment. Tableau IV : Comparaison des patients selon le mRS à 3 mois : mRS≤1 vs. > 1
mRS: modified Rankin scale ; SD: écart-type ; NIHSS: National Institute of Health Stroke Scale ; PAS: pression artérielle systolique ; PAD: pression artérielle diastolique ; TOAST: Trial of Org 10172 in Acute Stroke Treatment. Tableau V : Comparaison des patients selon le mRS à 3 mois : mRS≤2 vs. > 2
mRS: modified Rankin scale ; SD: écart-type ; NIHSS: National Institute of Health Stroke Scale ; PAS: pression artérielle systolique ; PAD: pression artérielle diastolique ; TOAST: Trial of Org 10172 in Acute Stroke Treatment. Tableau : VI : Evolution en fonction du délai de la thrombolyse
NIHSS: National Institute of Health Stroke Scale ; SD: écart-type ; HCS: hémorragies cérébrales symptomatiques ; mRS: modified Rankin scale. Tableau VII : Evolution en fonction de l’âge
NIHSS: National Institute of Health Stroke Scale ; SD: écart-type ; HCS: hémorragies cérébrales symptomatiques ; mRS: modified Rankin scale. CEPHALEES EN COUP DE TONNERRE : ASPECTS EPIDEMIOLOGIQUE, ETIOLOGIQUE ET PRONOSTIQUE A DOUALARESUME Introduction Patients et Methode L’analyse statistique s’est faite à l’aide du logiciel SPSS version 20.0. La comparaison des variables qualitatives et quantitatives a été faite grâce aux tests de Khi 2 et de T Student respectivement. Le pronostic a été déterminé par la méthode de Kaplan Meier. Les analyses uni-variée et multi-variée ont permis de déterminer les facteurs prédictifs de décès. Une valeur de p inférieure à 0,05 était considérée comme significative. Resultats Les étiologies secondaires étaient les plus fréquentes (70,8%). Les principales étiologies de céphalées en « coup de tonnerre » étaient l’hémorragie sous-arachnoïdienne (36,9%), suivie de la crise de migraine sans aura (15,4%), et des hémorragies intracérébrales (12,3%). La durée moyenne d’hospitalisation était de 8,9 ± 6,1 jours et les patients avaient été suivis pendant une durée moyenne de 21,3 ± 13,4 mois. Les récidives au cours de cette période étaient de 3,8%. La mortalité globale était de 18,6%, 81,8% de décès sont survenus au premier mois, la première cause de décès était l’hémorragie sous-arachnoïdienne (11,9%). Les délais de consultation compris entre 24 et 168 heures, les antécédents de céphalées en « coup de tonnerre », la convulsion et la raideur de la nuque à l’admission étaient associés aux décès. Seule la convulsion était apparue comme facteur prédictif de décès (p = 0,007). Conclusion Mots clés : Cameroun, Céphalées, « coup de tonnerre », Epidémiologie, Etiologie, Hémorragie sous-arachnoïdienne, Pronostic SUMMARY Introduction Methodology Results Conclusion Keys words: Cameroon, Headache, Epidemiology, Etiology, Prognosis, Subarachnoid hemorrhage, Thunderclap. INTRODUCTION Le terme céphalée désigne toute douleur de la tête quelle que soit sa cause [4]. Les céphalées sont très fréquentes, et constituent l’un des premiers motifs de consultation médicale [18, 21,28]. Leur prévalence dans la population générale est estimée à 90% [20,21]. C’est un véritable problème de santé publique dans le monde compte tenu du nombre d’invalidités et des coûts financiers qu’elles génèrent [1, 23, 24]. En 2010, elles constituaient l’une des dix principales causes d’incapacité dans le monde [25]. Aux Etats-Unis d’Amérique, les céphalées représentent 1,2 millions de visites dans les services d’urgence par année, soit 2,2 % des visites [24]. Il s’agit un symptôme dont les étiologies sont multiples. Selon la classification internationale des céphalées proposée par l’International Headache Society en 2004, on distingue les céphalées primaires dont les plus fréquentes sont la migraine et les céphalées de tension ; les céphalées secondaires attribuées à une cause organique; les névralgies crâniennes et algies faciales centrales et primaires et les autres céphalées primaires [9]. En Afrique, il existe une seule étude sur les céphalées en «coup de tonnerre». Celle-ci porte sur un cas de syndrome de vasoconstriction cérébrale réversible chez une femme en post partum au Burkina Faso [19]. Au Cameroun, aucune étude n’est disponible à ce sujet. Ainsi nous nous sommes proposés d’étudier les aspects épidémiologiques, cliniques, étiologiques et pronostiques des céphalées en «coup de tonnerre» à l’Hôpital Général de Douala. METHODE Il s’agissait d’une étude longitudinale rétrospective. L’étude a été effectuée à l’unité de neurologie du service de médecine interne de l’Hôpital Général de Douala. Notre recrutement s’est étalé sur une période de quatre ans, allant du 1er janvier 2010 au 31 décembre 2013. La période de recueil de données a duré trois mois, de mars à mai 2014. Nous avons inclus dans cette étude, les patients âgés de plus de 15 ans hospitalisés ou non présentant des céphalées en coup de tonnerre. Ont été exclus de l’étude : les patients avec des dossiers incomplets, et les cas de traumatismes crâniens. Les patients âgés de moins de 15 ans n’ont pas été pris en compte car hospitalisés en pédiatrie. Tous nos patients avaient bénéficié d’un scanner cérébral sans injection incluant un angio-scanner, 27 avaient eu une ponction lombaire et l’IRM avait été réalisée pour 11 patients. Nous avons procédé à un échantillonnage exhaustif des cas suivis à l’unité de neurologie cet hôpital. Pour collecter nos données, nous avons recensé les patients à partir des dossiers médicaux et des registres d’hospitalisation. Puis nous avons procédé à la sélection des cas correspondants aux critères d’éligibilité. Nous avons déterminé pour chaque patient les données suivantes :
Les étiologies retrouvées que nous avons classées en étiologies primaires sont celles chez qui les examens para-cliniques (le scanner cérébral ou l’imagerie par résonance magnétique, la ponction lombaire) n’ont rien objectivé et les étiologies secondaires celles pour qui une cause avait été identifiée par ces examens. Ainsi, les patients ayant une CCT étaient ceux qui ont présenté des céphalées d’emblée maximale avec EVA supérieure ou égale au moins à 7/10. Le suivi et l’évolution se sont fait en déterminant pour chaque patient la durée totale du suivi. Ensuite, nous avons recherché les notions de récidive des céphalées en coup de tonnerre, de migraine, de céphalées de tension, de céphalées non spécifiées et de décès lors de l’étude des dossiers des malades revus en consultation. L’entretien téléphonique a permis de connaitre la proportion de patient encore en vie au moment de l’étude. Le suivi a débuté le 15e jour après la sortie de l’hospitalisation pour les patients hospitalisés et après le diagnostic de certitude pour les patients non hospitalisés. Puis, il s’est fait à 1 mois, et tous les trois mois. Les patients perdus de vus sont définis comme ceux qui ne sont pas venus en consultation selon le protocole planifié. ANALYSES STATISTIQUES Les données du questionnaire ont été analysées grâce au logiciel SPSS (Statistical Package for the Social Sciences) version 20.0. Le test de Khi 2 a été utilisé pour évaluer l’association entre deux variables qualitatives ; le test T student a été utilisé pour comparer les moyennes des sous- groupes. Le pronostic a été déterminé par la méthode de Kaplan Meir. L’analyse uni-variée a permis de déterminer les facteurs associés au décès. Les facteurs ayant un P inférieur ou égal à 0,200 ont été inclus par l’analyse multi-variée selon le modèle de régression de Cox afin de déterminer les facteurs prédictifs de décès. RESULTATS Nous avons inclus 65 patients dont 42 (64,6%) femmes et 23 (35,4%) hommes soit un sexe ratio H/F de 0,55. L’âge moyen de survenue était de 46,1 ans et il n’existait pas de différence significative entre l’âge des hommes et l’âge des femmes (p = 0,830). Tableau I : Répartition des âges des patients selon le sexe
Les principaux antécédents médicaux étaient l’HTA (47,7%), l’alcoolisme (16,9%), la migraine (15,4%), les accidents vasculaires cérébraux (12,3%), le diabète (10,8%), les céphalées en coup de tonnerre (7,7%), l’infection à VIH (7,7%), le tabagisme (4,6%). Les circonstances de survenue, la localisation, les signes et les symptômes, et l’intensité de la douleur selon l’échelle visuelle analogique des céphalées en coup de tonnerre différaient des patients avec HSA et sans HSA (Tableau II, Tableau III, Tableau IV). Les céphalées étaient à 67,7% de survenue spontanée : 9,2% sont survenues pendant les rapports sexuels et toutes concernaient des hommes (6 hommes) et étaient toutes pré-orgasmiques. Chez 7,7% des cas, la CCT était secondaire à la toux. La nausée, la raideur de la nuque, l’altération de la conscience étaient plus suggestives de l’hémorragie sous-arachnoïdienne avec des valeurs p significatives (p= 0,015, p= 0,000 et p= 0,017 respectivement). Par contre, la localisation temporale et la phono-photophobie étaient plus présents chez les patients sans HSA (p= 0,031, p= 0,010 respectivement). Les étiologies primaires représentaient 29,2% des cas et étaient dominées par la migraine avec 52,6% et les céphalées primaires en coup de tonnerre avec 31,6%. Les étiologies secondaires représentaient 70,8% des cas et les hémorragies sous-arachnoïdiennes. Les hémorragies intracérébrales étaient plus fréquentes avec 52,3% et 17,4% respectivement. La principale étiologie des CCT était l’hémorragie sous-arachnoïdienne avec 36,9% (Tableau V). Quarante-neuf patients étaient hospitalisés (75,4%). La durée moyenne d’hospitalisation était de 8,9 ± 6,1 (2- 24) jours ; IC 95% (7,1 – 10,6). Les patients ont été suivis pendant une durée moyenne de 21,3 ±13,4 (1- 44) mois ; IC 95% (17,9-25). La mortalité globale était de 18,6%, avec 9,2% de perdus de vue. La mortalité intra-hospitalière était de 11,8 % et la mortalité extrahospitalière de 6,8%. Le délai moyen de survenue des décès était de 7,5 ± 6,7 (1-22) mois ; IC 95%(3,4 -11,5). La mortalité de l’hémorragie sous-arachnoïdienne était de 11,9%, les autres étiologies (anévrisme non rompu, hémorragie intracérébrale, céphalées primaires en coup de tonnerre, céphalée primaire liée à l’activité sexuelle) avaient chacune une mortalité de 1,7%. Au cours de la période de suivi, 52 patients ont été suivis (décès en hospitalisation et perdus de vue exclus), 50% n’ont présenté aucun symptôme, 13,5% ont présenté des migraines, 9,6% des céphalées de tension, 7,7% sont décédés. Deux patients (3,4%) ont récidivés et les diagnostics après investigation étaient la crise de migraine et l’hémorragie sous- arachnoïdienne. 81,8% des décès sont survenues au cours du 1er mois après l’apparition de la céphalée en coup de tonnerre ; 19,2% des patients décédés étaient en vie au bout du premier mois (Figure 1). Figure 1: Courbe de survie de Kaplan Meir illustrant le profil évolutif des patients avec Céphalées en coup de tonnerre 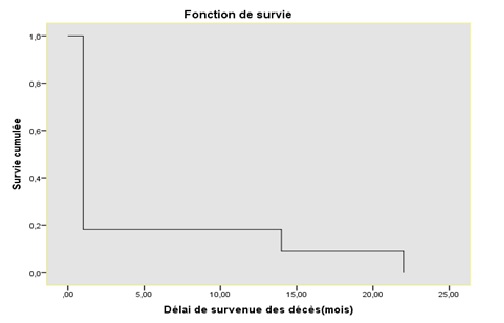 Figure 1 Le modèle de régression de Cox a permis après l’analyse univariée d’identifier le délai de consultation entre 24 et 168 heures, l’antécédent de céphalées en coup de tonnerre, la convulsion, la raideur de la nuque et l’hémorragie méningée comme facteurs associés aux décès. Après l’analyse multivariée, la convulsion s’est révélée être le facteur prédictif de décès (p = 0,007). Tableau II : Caractéristiques cliniques des céphalées en coup de tonnerre
Eff : effectif Tableau III : Intensité de la douleur selon l’échelle visuelle analogique
Tableau IV : Circonstances de survenue des céphalées en coup de tonnerre
Tableau V : Etiologies primaires et secondaires des céphalées en coup de tonnerre
Tableau VI: Facteurs prédictifs de décès en hospitalisation selon le modèle de régression de Cox
DISCUSSION L’incidence mondiale des céphalées en «coup de tonnerre» n’est pas connue du fait de la multitude des étiologies [5,11]. Cependant, en Europe en Suède dans une étude prospective, l’incidence reportée était d’environ 43 pour 100000 adultes par an [11]. En France, dans le centre d’urgence des céphalées de l’Hôpital Lariboisière à Paris, 120 patients sur 8000 consultations pour céphalée présentent une céphalée en «coup de tonnerre» [6]. Elle peut être primaire avec un impact bénin sur le devenir du patient, ou secondaire à différentes étiologies qui peuvent être à l’origine d’une morbidité et mortalité importantes [5]. L’étiologie la plus fréquente est l’hémorragie sous-arachnoïdienne [9, 11, 15]. Les autres étiologies sont diverses en fonction des auteurs (hémorragies cérébrales, tumeurs cérébrales, thromboses veineuses cérébrales, méningites, glaucome, sinusites) [2, 14, 16]. Caractéristiques épidémiologiques des patients – Sexe et âge Nous avons inclus 65 malades. Les céphalées en «coup de tonnerre» ont été à prédominance féminine soit 64,6%. Ce résultat est proche de celui trouvé par Landtblom et al en Suède qui ont retrouvé 57% de femmes [11]. Il est cependant différent de celui de Linn et al en Hollande qui avaient plutôt retrouvé une prédominance masculine à 58% (11,12). Cette différence peut être expliquée par le fait que dans cette étude, toutes les étiologies secondaires en dehors de l’hémorragie méningée avaient été exclues [12]. L’âge moyen de survenue était de 46,1 ans. Ce résultat se rapproche de ceux de Landtblom et al et de Markus au Royaume Uni, où les âges moyens de survenue étaient de 42 ans [11, 17]. – Antécédents des malades L’hypertension artérielle était présente chez 47,7% des patients. Ce résultat est proche de la prévalence de l’hypertension artérielle retrouvée par Dzudie et al en 2012 dans quatre régions du Cameroun qui était de 47 ,7% avec une moyenne d’âge des patients proche de la nôtre qui était de 43 ans [7]. La migraine était retrouvée dans 15,4% des cas, pourcentage inférieur à ceux retrouvés par Landtblom et al (42%), Linn et al (40%) [11, 12]. 7,7% de nos patients avaient des antécédents de céphalées en «coup de tonnerre», résultat inférieur à ceux de Landtblom et al (27%); et Markus (45%) [11, 17]. Cette différence de proportion de migraine et de céphalées en «coup de tonnerre» avec les autres publications peut s’expliquer par la nature rétrospective de notre étude. Les antécédents de migraine ou de céphalées en «coup de tonnerre» n’ayant probablement pas été recherchés de façon systématique lors de l’interrogatoire des malades. Caractéristiques cliniques des céphalées en coup de tonnerre – Signes et symptômes La nausée, la raideur de la nuque, l’altération de la conscience étaient significativement plus fréquentes dans les cas d’hémorragies méningées. Dans l’étude de Landtblom et al en Suède, à ces symptômes cités ci-dessus s’ajoutait la localisation occipitale des céphalées [11]. Par contre pour Linn et al, le sexe féminin, la convulsion, la perte de connaissance, les déficits neurologiques focaux, les vomissements et la survenue des céphalées lors de l’exercice physique augmentaient la probabilité de l’hémorragie méningée [13]. Nous pouvons expliquer cette différence par le fait que Linn et al en Hollande comparent les hémorragies méningés aux étiologies primaires des «céphalées en coup de tonnerre», alors dans notre étude nous avons plutôt comparé les hémorragies méningées à toutes les étiologies (primaires et secondaires) des céphalées en «coup de tonnerre». Cette différence suggérerait qu’aucun signe ou symptôme n’est spécifique d’une étiologie. – Circonstances de survenue des céphalées en «coup de tonnerre» 67,7% des céphalées en «coup de tonnerre» sont survenus de façon spontanée dans notre étude ; ce résultat est proche des 63% retrouvés par Landtblom et al. [11]. Dans notre étude, les céphalées coïtales sont survenues dans 9,2 % des cas et étaient à prédominance masculine (6 hommes). Nos résultats sont proche des 8% (9 hommes et 2 femmes) trouvés par Landtblom et al [11] et des 8,6% trouvés par Linn et al [13]. Ces résultats sont en accord avec la littérature selon laquelle les céphalées coïtales sont à prédominance masculine [10]. Les céphalées secondaires à l’activité physique (activité sexuelle inclue) représentaient 12,3% des circonstances de survenue, 28% dans celle de Wijdicks et al [27]. Cette différence peut être expliquée par le fait que l’étude de Wijdicks et al s’est faite uniquement sur les étiologies primaires de céphalées en coup de tonnerre (27). Etiologies des céphalées en «coup de tonnerre» – Hémorragie méningée comme étiologie de céphalées en coup de tonnerre Dans notre étude, l’hémorragie méningée représentait 36,9% des causes de céphalées en coup de tonnerre. Linn et al et Markus avaient trouvé 40% [13,17] ce qui est proche de notre proportion et Landtblom et al, 11,3% [11]. Cette différence est due au fait que, dans l’étude de Landtblom et al, les étiologies primaires étaient les plus fréquentes alors dans la nôtre les étiologies secondaires étaient majoritaires. Malgré cette divergence de proportions, celles-ci restent tout de même inclue dans l’intervalle décrite dans la littérature [14,22]. Dans ces différences études, l’hémorragie méningée a été la cause prédominante et représente donc l’étiologie de céphalées en «coup de tonnerre» la plus fréquente. [14, 22]. – Les autres étiologies secondaires Nous avons retrouvés 9 autres causes secondaires : hémorragies intracérébrales, anévrismes non rompus, accidents ischémiques cérébraux, méningites, abcès cérébral, hypotension du liquide céphalorachidien, toxiques, encéphalopathie hypertensive. Landtblom et al ont trouvé 3 accidents ischémiques cérébraux, 5 hémorragies intracérébrales, 4 méningites aseptiques (3 cas de méningite dans notre série dans notre série), 1 thrombose veineuse cérébrale, 1 dème cérébral [11]. Les diagnostics en communs étaient les hémorragies intracérébrales (8 cas), et les accidents ischémiques cérébraux (2 cas). Nous pouvons expliquer cette différence par le fait que les étiologies de céphalées en coup de tonnerre sont multiples. – Les étiologies primaires Nous avons retrouvé 70,8% d’étiologies secondaires. Ceci nous permet de dire que la céphalée en «coup de tonnerre» traduit en général des affections potentiellement délétères. Les résultats de Landtblom et al ne confirment pas nos constats et rapportent plutôt 25% d’étiologies secondaires [11]. Cette différence pourrait être due au fait que l’épidémiologie des affections retrouvées au Cameroun est différente de celle des pays occidentaux comme la Suède. Pronostic – Morbidité des céphalées en« coup de tonnerre» au cours du suivi Au cours du suivi, deux récidives ont été observées (3,8%), une pour chaque type étiologique. Les diagnostics après investigations étaient respectivement : une crise de migraine et une hémorragie méningée. La récidive dans le cadre des étiologies primaires représentait 6,2 %. Notre résultat est proche des 9% de Linn et al [13]. Cependant, il est inférieur aux 24% de Landtblom et al [11]. Nous expliquons cette différence par le fait que dans l’étude de Landtblom et al en Suède, les étiologies primaires étaient majoritaires. Les récidives de céphalées en « coup de tonnerre» sont plutôt l’apanage des étiologies primaires [5]. – Mortalité des céphalées en « coup de tonnerre» La mortalité globale pour une durée moyenne de suivi de 21,3±13,4 mois était de 18,6%. 81,8% des décès sont survenus au cours du 1er mois suivant l’apparition des céphalées en« coup de tonnerre». Elles étaient de 3,4% pour dans les céphalées primaires contre 15,2% dans les céphalées secondaires. Dans l’étude de Wang et al, en Chine dans un échantillon de 130 patients de la mortalité globale était de 10,8%. [26]. Cette différence de mortalité peut être due au fait que dans l’étude de Wang et al, le suivi des patients inclus dans l’étude n’a duré que 30 jours contre 21,3 mois dans notre étude. Nous avons recensés 19 cas d’étiologies primaires c’est-à-dire des cas chez qui le scanner cérébral et la ponction lombaire n’ont permis d’objectiver aucune anomalie. Deux de ces patients sont décédés de mort subite durant la période de suivi qui avait une durée moyenne de 21,3 mois, respectivement à 14 mois et à 22 mois. Ce résultat est contraire à ceux retrouvés dans d’autres études. En effet, Widjdicks et al, durant un suivi de 3,3 ans de 71 cas de céphalées d’étiologies primaires n’ont eu aucun cas de décès par mort subite [27]. Linn et al, Landtblom et al, Markus obtenaient le même résultat (aucun décès) pour des périodes de suivi respectives de 12 mois, 12 mois, 20 mois avec des échantillons respectifs de 93, 103 et 16 patients [11, 12, 17]. Nos deux patients n’avaient pas d’affections cardiaques connues, d’hypertension artérielle, de diabète ni d’infection par le VIH et un seul avait réalisé une angio-IRM qui était normale. Cela suggère que le décès du patient chez qui l’angio-IRM n’a pas été faite serait secondaire à la rupture d’un anévrisme non objectivé lors la céphalée en «coup de tonnerre» initiale. L’anévrisme non rompu peut être non visible à l’angio-scanner, mais détecté par l’artériographie qui est le gold standard. Ce résultat renforce l’attitude à prendre en compte de Day et Raskin en 1986, selon laquelle l’angiographie serait probablement nécessaire pour exclure des affections potentiellement mortelles non diagnostiquées par le scanner cérébral et la ponction lombaire [3]. CONCLUSION Notre étude a permis de relever que :
Articles récents
Commentaires récents
Archives
CatégoriesMéta |
© 2002-2018 African Journal of Neurological Sciences.
All rights reserved. Terms of use.
Tous droits réservés. Termes d'Utilisation.
ISSN: 1992-2647



