
|
|
|
Les récentes données du Global Burden of Diseases indiquent que les accidents vasculaires cérébraux constituent la deuxième cause de décès dans le monde (1). La mortalité par les AVC a globalement diminué dans le monde de 15,6% entre 2000 et 2023 mais elle a plutôt augmenté de 36,3% en Afrique subsaharienne (1). Ces données incitent à des réflexions et des actions courageuses. La population africaine est jeune et la moyenne d’âge de survenue des AVC y est de 57-58ans (soit 15 ans de moins qu’en occident). Dans cette région les AVC des enfants ne sont pas rares avec des caractéristiques spécifiques qui sont rapportées dans ce numéro. Les complications des AVC et surtout les états infectieux sont si fréquents dans les services de neurologie en Afrique. Il importe des actions de réorganisation des soins et de structuration des filières pour une prise en charge intégrée et holistiques des affections neurologiques. Les différents acteurs sont appelés à une réflexion approfondie sur ces thématiques. Le lecteur découvrira dans ce numéro la diversité des travaux de recherche dans le domaine des neurosciences en Afrique. Bonne lecture LES ACCIDENTS VASCULAIRES CEREBRAUX DES ENFANTS DANS LES CENTRES HOSPITALIERS UNIVERSITAIRES DU TOGO DURANT 5 ANS : ASPECTS EPIDEMIOLOGIQUE, CLINIQUE ET THERAPEUTIQUE.Introduction Les accidents vasculaires cérébraux (AVC) représentent un véritable enjeu de santé publique dans le monde (14). En 2019, l’incidence mondiale des AVC était estimée à 12,2 millions, la prévalence à 101 millions et la mortalité à 6,55 millions (7). En Afrique subsaharienne, l’âge moyen de survenue des AVC chez l’adulte est de 53 ans (5). Toutefois, il existe encore peu d’études consacrées aux AVC pédiatriques dans cette région (1,6,9,12,13). Malgré cette rareté, les AVC de l’enfant ne sont pas moins graves, car ils sont responsables de nombreuses séquelles. En effet, la lésion cérébrale survient sur un cerveau en développement, et les conséquences motrices, intellectuelles, comportementales, psychologiques ou adaptatives peuvent n’apparaître que plusieurs années après l’accident (2). Il apparaît donc essentiel de mieux connaître les spécificités de cette pathologie chez l’enfant, afin d’améliorer la prise en charge, notamment à la phase aiguë, mais aussi de renforcer les stratégies de prévention. Méthodologie Les services de pédiatrie du Centre Hospitalier Universitaire (CHU) Campus, du CHU Sylvanus Olympio (SO) et du CHU Kara au Togo ont constitué le cadre de l’étude. Les CHU Campus et SO sont situés à Lomé, capitale du pays au sud, tandis que le CHU Kara se trouve dans la ville de Kara au nord. Il s’est agi d’une série de cas rétrospective, couvrant la période du 1er janvier 2020 au 31 décembre 2024 (5 ans). L’étude a porté sur 34 patients hospitalisés pour AVC dans les services de pédiatrie des trois CHU. 🔸 Critères d’inclusion et d’exclusion
🔸 Outil de collecte Les données ont été recueillies à l’aide d’une fiche de collecte standardisée de type questionnaire, préétablie à partir des dossiers médicaux. Cette fiche structurée a permis de relever de manière systématique les informations sociodémographiques, cliniques, paracliniques et thérapeutiques. 🔸 Variables étudiées
Résultats Durant la période d’étude, 34 patients ont été hospitalisés pour AVC et sont donc rentrés dans notre étude. Nos résultats ont porté sur ces 34 patients hospitalisés. La moyenne d’âge des patients était de 7,68 ± 1,49 ans avec des extrêmes de 23 mois et de 15 ans. Vingt (58,82 %) patients étaient de sexe masculin et 14 de sexe féminin (41,18%) avec un sex-ratio Homme/Femme (H/F) de 1,43. Les antécédents personnel des patients ont été rapportés dans le tableau 1. Dix (29,41%) patients avaient des antécédents familiaux notamment 6 cas de présence de traits drépanocytaire, 2 cas de consanguinité et 1 cas d’hypertension artérielle. Selon le motif de consultation, nous avons noté 14 cas de déficit moteur hémicorporel, 11 cas de troubles de la marche, 5 cas de crises convulsives ainsi que 4 cas d’asymétrie faciale. La majorité des symptômes sont survenue brutalement chez 23 patients (67,65%) et rapidement progressif chez 11 patients (32,35%). Les données de l’examen clinique, ont été rapportées dans le tableau II. La tomodensitométrie cérébrale a permis de rapporter un AVC ischémique (AVCI) chez 28(82,35 %) patients et un AVC hémorragique (AVCH) chez 6 (17,65 %) patients. Les territoires de l’artère cérébrale moyenne (ACM) étaient les plus touchés chez 25(73,53%) patients. L’électrocardiogramme a été réalisé chez 10 (29,40%) patients et avait mis en évidence chez un patient un bloc de branche incomplet droit tandis que l’échographie cardiaque réalisée chez 9 (26,47%) patients, révélait une tétralogie de Fallot chez 1 (2,94%) patient et chez 1 (2,94%) une persistance du canal artériel avec un remodelage concentrique du ventricule gauche et chez 1 (2,94%) une communication interventriculaire chez un patient. L’échographie des troncs supra-aortiques (EDTSA) réalisée chez 4 (11,76 %) patients, n’a objectivé aucune anomalie. Les anomalies notables du bilan biologique ont été une drépanocytose SS chez 3(2,94%) patient, une séropositivité au VIH1 chez 1(2,94%) patient et une tuberculose neuroméningée chez 1(2,94%) patient. La durée moyenne d’hospitalisation était 9,43 jours avec des extrêmes de 3 et 25 jours. Quinze (44,11%) patients ont été pris en charge avant les 24 premières heures suivant le début des symptômes et 19 (55,88%) patients au-delà des 24 heures. La moitié des patients a bénéficié d’un traitement à base d’antiagrégant plaquettaire et 3 (8,82 %) patients ont bénéficié d’un traitement anticoagulant. Enfin, plus de la moitié des patients a bénéficié de la rééducation dont 20 (58,82 %) patients ont bénéficié d’une rééducation kinésithérapique et 9 (26,47%) patients ont eu recours aux soins orthophoniques. L’évolution a été favorable chez 24 patients (61,76 %), 10 (29,41%) patients ont présenté des complications et 3 (8,82%) patients sont décédés. Les étiologies des AVC en pédiatrie ont été rapportées dans le tableau III. Discussion Il serait réducteur de considérer notre étude comme représentative de l’ensemble des AVC pédiatriques au Togo. En effet, la rareté des services de neurologie au Togo (3 services) crée de fait un effet centripète mais limitatif de l’accès des populations aux soins neurologiques, surtout celles très éloignées desdits centres. En outre, notre étude a porté sur 34 cas d’AVC dans les CHU du Togo. Le fait que la totalité des soins soit exclusivement à la charge des patients, il n’est pas exclu que certains patients avec un diagnostic présomptif n’aient pas pu honorer la tomodensitométrie cérébrale et donc aient été exclus de notre étude. Enfin, le caractère rétrospectif avec comme difficultés d’archivage et de conservation des dossiers médicaux nuit à l’exhaustivité de notre étude. Dans notre série, la moyenne d’âge des patients était de 7,68 ± 1,49 ans avec des extrêmes de 23 mois et de 15 ans. Cette moyenne est superposable à celle de Thiam et al. au Sénégal en 2022 qui avaient rapporté un âge moyen de 7,7 ans avec des extrêmes de 7 mois et 18 ans (16), ainsi qu’à Tohodjèdé et al. au Bénin en 2018 (17) qui ont rapporté 8 ans avec des extrêmes de 12 mois et 15 ans. La drépanocytose est l’antécédent personnel le plus retrouvé avec un effectif de 14 patients (41,18 %). Ce résultat est similaire à celui de Tohodjèdé et al. au Bénin en 2018 qui avaient également noté une prédominance de la drépanocytose, tout comme rapporté par Mbaye et al. en 2021 (11) à Dakar et par Thiam et al. en 2022 à Ziguinchor au Sénégal (16). La drépanocytose comme principal antécédent pourrait s’expliquer par un contexte épidémiologique sous-régional marqué par une forte prévalence de la drépanocytose (4). Dans la littérature sous-régionale, après la drépanocytose, les cardiopathies occupent une place quasi-permanente au tableau des antécédents personnels (3,11,16,17). Notre étude ne déroge donc pas à cette règle. Par ailleurs, le déficit moteur hémicorporel et les troubles de la marche ont constitué les principales circonstances de découverte des AVC dans notre étude soit respectivement dans 41,18 % et 32,35 % des cas. Le déficit moteur est souvent évoqué isolément mais il est parfois associé à d’autres signes dont particulièrement l’hyperthermie et/ou les crises convulsives. Tout ceci est corroboré par les données de la littérature en ce qui concerne les spécificités des AVC pédiatriques surtout avant 10 ans puisqu’après 10 ans les AVC pédiatriques tendent à ressembler à ceux des adultes (10,13). En effet, ces derniers sont marqués par une grande fréquence du déficit moteur accompagné souvent d’une hyperthermie d’origine centrale et de crises convulsives qualifiées d’inaugurales (8). Tohodjèdé et al. au Bénin en 2018 et Thiam et al. au Sénégal en 2022 corroborent également ces faits (16,17). Nitusgau en Guadeloupe en 2017 (15), Mbaye et al. au Sénégal en 2021 (11) et Bandzouzi et al. en République du Congo en 2021 (3) n’avaient pas noté d’hyperthermie (3,11,15). Si l’hyperthermie n’a pas fait l’unanimité dans la littérature, tout amène à conclure que les crises seraient quasi-permanentes. Kolié et al. en Guinée Conakry en 2024 ont noté comme principaux motifs de consultation les crises convulsives et la fièvre (9). La survenue des AVC était brutale dans la majorité des cas (67,65 %) de notre série. Ce résultat est superposable à ceux de Tohodjèdé et al. au Bénin en 2018 et Bandzouzi et al., en République du Congo en 2021 (3,17). Mbaye et al. au Sénégal rapportent par contre 5,5 % (11) de survenue rapidement progressive contre 32,35 % pour notre série. Cela traduirait la coexistence des modes de survenue brutal et progressif en pédiatrie avec prédominance du mode de survenue brutale. Les troubles du langage ont été retrouvés chez 25 patients (73,53 %) dans notre étude. Ces derniers étaient essentiellement l’aphasie motrice dans 18 cas (52,94 %) et la dysarthrie dans sept cas (20,59 %). Ce résultat est loin de celui trouvé par Tohodjèdé et al. au Bénin en 2018 soit 12,50 % des patients (17) mais assez proche de celui trouvé par Bandzouzi et al. en République du Congo en 2021 soit 53 % des patients (3). En outre, la tomodensitométrie (TDM) cérébrale était l’examen de diagnostic positif et topographique réalisé par tous les patients inclus dans notre étude. Ce fut le cas chez Bandzouzi et al. en République du Congo en 2021 (3), Thiam et al. au Sénégal en 2022 (16), Kolié et al. en Guinée Conakry en 2024 (9). Nous avons ainsi retrouvé un AVCI chez 28 patients (82,35 %) et un AVCH chez six patients (17,65 %). Ce résultat est superposable à ceux de Nitusgau en Guadeloupe en 2017 (15), Tohodjèdé et al. au Bénin en 2018 (17), Bandzouzi et al. en République du Congo en 2021 (3), Mbaye et al. au Sénégal en 2021 (11), Thiam et al. au Sénégal en 2022 (16) et Kolié et al. en Guinée Conakry en 2024 (9) qui avaient une prédominance de l’AVCI selon respectivement les pourcentages suivants : 69,57 %, 68,75 %, 94,12 %, 83,75 %, 81,30 %, et 86,84 % (7,9,13,16). Les territoires de l’artère cérébrale moyenne (ACM) étaient les plus touchés (73,53 %). Ce résultat est superposable à celui de Bandzouzi et al. en République du Congo en 2021 (3) qui avaient trouvé une prédominance de l’ACM dans 81,30 % des cas. Tohodjèdé et al. au Bénin en 2018 avaient noté une atteinte de l’ACM dans 100 % des cas (17). Les cardiopathies retrouvées dans notre étude sont représentées par une tétralogie de Fallot, une communication interventriculaire (CIV) ainsi que la persistance du canal artériel à l’échographie. Aucune anomalie sur les axes vasculaires à destination cérébrale n’a été retrouvée à l’échodoppler des troncs supra-aortiques (EDTSA). Bandzouzi et al. en République du Congo en 2021 (3) avaient noté comme étiologies principales les cardiopathies emboligènes et les causes hématologiques. Chez 7 (20,59 %) patients, aucune cause n’était déterminée. Il s’agissait de 6 patients victimes d’AVCH et un d’AVCI. Ce taux pourrait s’expliquer par une limitation des explorations du fait que la totalité des soins et actes soient à la charge des patients et/ou de leur famille. Enfin, la prise en charge a associé en majorité un antiagrégant plaquettaire à la rééducation fonctionnelle. Aucune indication chirurgicale n’a été posée chez nos patients. Kolié et al. en Guinée Conakry en 2024 (9) avaient notifié une indication de chirurgie chez neuf patients (23,68 %) à savoir : deux cas d’hémorragie méningée post-traumatique, deux cas d’hydrocéphalie, deux cas d’abcès cérébral, un cas d’hémorragie méningée, deux cas d’astrocytome pilocytique. Sept ont été opérés et les deux derniers ont préféré l’indigénat (9). Nitusgau en Guadeloupe en 2017 avait noté un traitement fait d’antiagrégants plaquettaires chez tous les patients victimes d’infarctus cérébral et un traitement chirurgical dans quatre cas (17,39 %) (15). Au Bénin, Tohodjèdé et al. en 2018 ont noté un déficit moteur dans 100 % des cas, tous ont donc bénéficié d’une rééducation fonctionnelle (17). Après une hospitalisation de 9,43 jours, l’évolution a été favorable dans la majorité des cas (61,76 %), ce qui fut également observé par Bandzouzi et al. en République du Congo en 2021 (3). Kolié et al. en Guinée Conakry en 2024 avaient rapporté une évolution favorable dans 44,74 % des cas (9). Trois décès (8,82 %) ont été enregistrés dans notre étude. Ce résultat est superposable à celui de Thiam et al. à Ziguinchor au Sénégal en 2022, qui avaient rapporté deux décès soit 12,50 % des patients (16). Conclusion Les AVC pédiatriques constituent une entité particulière d’accident vasculaire survenant sur des êtres en développement. Ils sont spécifiques aussi bien sur le plan épidémiologique que sur le plan étiologique. Il s’avère important de les dissocier des AVC des adultes et de les reconnaitre afin d’éviter toute errance diagnostique. 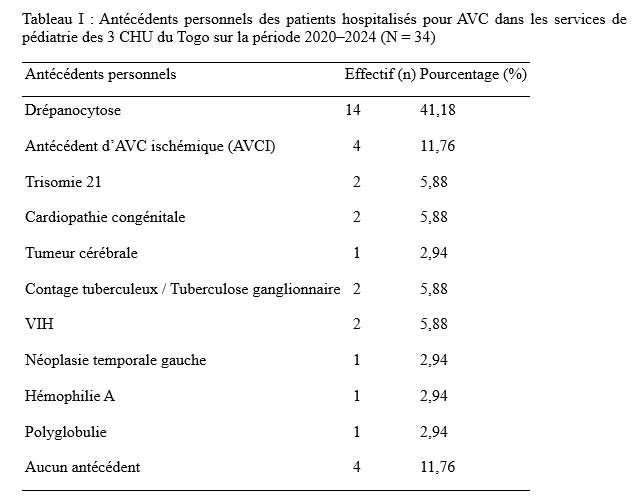 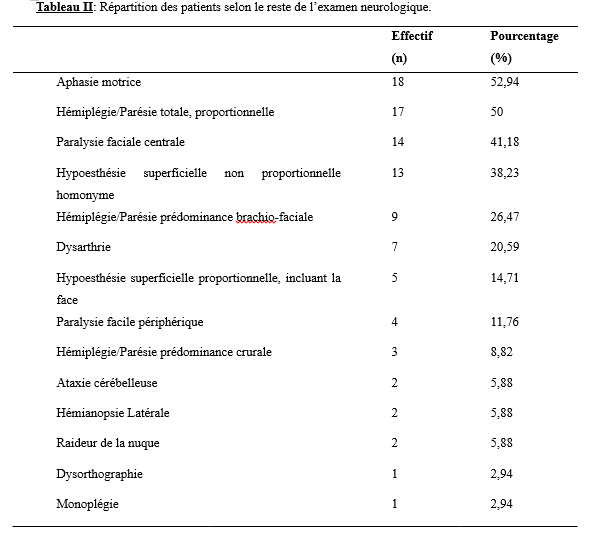 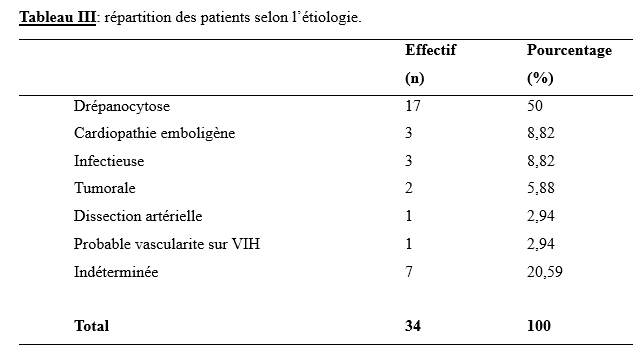 INTRODUCTION Selon l’Organisation Mondiale de la Santé, sur 100 patients hospitalisés, 7 dans les pays à revenu élevé et 15 dans les pays à revenu faible ou intermédiaire contractent au moins une infection associée aux soins, et un patient sur dix en décède en moyenne (12). En Afrique, la prévalence des infections nosocomiales varie de 10 à 60 % (13), avec 16 % en Côte d’Ivoire (7), 34,5 % en République Démocratique du Congo (8), 54,9 % au Sénégal (2) et 9,6 % au Maroc (9). Dans les établissements psychiatriques, bien que moins fréquentes (prévalence de 0,9 %) (4), les infections associées aux soins restent sous-estimées. Elles surviennent pourtant dans un contexte où les patients présentent plusieurs facteurs de vulnérabilité : durées d’hospitalisation prolongées, comorbidités somatiques peu explorées, hygiène parfois difficile à maintenir et accès limité à des moyens diagnostiques et thérapeutiques adaptés (5,6). Au Centre National de Santé Mentale (CNSM) de Libreville, des états infectieux sont régulièrement observés durant l’hospitalisation. Toutefois, les capacités diagnostiques demeurent limitées en raison du plateau technique réduit, ne permettant la réalisation que d’un nombre restreint d’analyses biologiques ni la prise en charge de cas complexes. Cette situation complique la détection précoce, la prévention efficace et la gestion appropriée des infections. Dans ce contexte, la présente étude, dont l’objectif était de déterminer les étiologies et les facteurs associés aux états infectieux chez les patients hospitalisés au CNSM, vise à contribuer à l’amélioration durable des conditions d’hospitalisation et de la qualité des soins chez les patients souffrant de troubles mentaux.
METHODES Il s’agissait d’une étude descriptive transversale réalisée du 1er novembre 2024 au 31 mai 2025 au centre national de santé mentale situé dans le 6e arrondissement de Libreville. Ont été inclus dans notre étude :
N’ont pas été inclus, les patients dont les dossiers présentaient des informations incomplètes. Définitions opérationnelles :
Les données étaient issues des registres d’hospitalisations, des dossiers des patients ainsi que des rapports mensuels du Centre National de Santé Mentale de Libreville. Elles ont été collectées manuellement à l’aide d’une fiche de collecte de données avec comme variables à étudier : âge, sexe, traitement psychiatrique reçu, délai de survenue de la fièvre en fonction de la date d’hospitalisation, réalisation d’analyses biologiques, diagnostics retenus, traitements administrés, évolution, durée d’hospitalisation, pavillon d’hospitalisation. Les données ainsi collectées ont été retranscrites et encodées sur le logiciel Excel 2019 puis exportées et analysées avec le logiciel Epi Info 7.2.6.0. Le logiciel Word 2019 a été utilisé pour la rédaction. Considérations éthiques Cette étude a été conduite conformément à la Déclaration d’Helsinki. Aucune donnée nominative de patient n’a été utilisée. Le consentement éclairé a été obtenu auprès de tous les participants ou de leurs représentants légaux. RESULTATS Sur les 203 patients hospitalisés durant la période d’étude, 18 ont présenté un état infectieux, soit une prévalence hospitalière de 8,9 %. La tranche d’âge la plus représentée était celle de 24 à 34 ans (55,6 %), suivie des 15–24 ans (22,2 %). Les hommes constituaient la majorité des cas (77,8 %), et 66,7 % des patients infectés provenaient des pavillons masculins (Tableau I). Concernant la durée d’hospitalisation, 77,8 % des patients ayant présenté un état infectieux avaient un séjour prolongé (≥ 21 jours). Les antipsychotiques étaient les traitements psychiatriques les plus fréquemment administrés (94,4 %). La survenue de l’état infectieux en cours d’hospitalisation représentait 88,9 % des cas, et le délai médian d’apparition était de 18 jours (extrêmes : 2 à 52 jours). Le paludisme constituait l’étiologie la plus fréquente (83,3 %). Deux patients présentaient une diarrhée aiguë fébrile (11,1 %) et un patient une dermohypodermite bactérienne (5,6 %). Les prises en charge thérapeutiques incluaient un traitement antipaludique à base d’artéméther-luméfantrine dans 83,3 % des cas, ainsi que des antibiothérapies adaptées selon les diagnostics (Tableau II). L’évolution clinique a été favorable pour l’ensemble des patients (100 %), sans cas défavorable enregistré. DISCUSSION La présente étude a permis d’évaluer la fréquence, les caractéristiques et les facteurs associés aux états infectieux chez les patients hospitalisés au Centre National de Santé Mentale (CNSM) de Libreville. Sur 203 patients, 18 ont présenté un état infectieux, soit une fréquence hospitalière de 8,9 %. Ce taux, inférieur aux prévalences rapportées dans les hôpitaux généraux (10 à 60 % selon l’OMS) (13) ainsi qu’à celles observées en Côte d’Ivoire (7), en République Démocratique du Congo (8) et au Sénégal (2), reste néanmoins notable pour une structure psychiatrique où les taux rapportés sont généralement plus faibles. Cependant, comme l’ont souligné Eveillard et al. (4), les difficultés diagnostiques dans ces milieux peuvent conduire à une sous-estimation des infections. Au CNSM, plusieurs facteurs pourraient expliquer cette fréquence. D’une part, l’absence de mise à jour régulière des dossiers en cours d’hospitalisation peut entraîner un recensement incomplet. D’autre part, les limites du plateau technique, notamment l’insuffisance de matériel de surveillance clinique et les difficultés rencontrées par le laboratoire (manque de réactifs, délestages, délais prolongés des résultats), réduisent la capacité de diagnostic rapide et fiable. S’ajoutent à cela un personnel en sous-effectif et vieillissant, ce qui complique la surveillance continue des patients. La survenue majoritaire des états infectieux en cours d’hospitalisation pourrait être liée à la durée prolongée des séjours, aux conditions d’hygiène parfois précaires et à la promiscuité observée dans certains pavillons. Les pavillons masculins (E, F et G) concentraient 66,7 % des cas, ce qui pourrait s’expliquer par des conditions d’hébergement moins favorables et une hygiène plus difficile à maintenir que dans les pavillons féminins. De plus, leur caractère plus ouvert expose davantage les patients aux piqûres de moustiques. Un traitement antipaludique à base d’artéméther-luméfantrine a été administré pendant trois jours dans 83,33 % des cas, avec une évolution favorable dans la totalité des situations observées. Il en a été de même pour les antibiothérapies prescrites dans la dermohypodermite aiguë bactérienne et dans les deux cas de diarrhée aiguë fébrile, dont l’évolution a été satisfaisante respectivement sous amoxicilline–acide clavulanique, et sous ceftriaxone associée à la gentamicine, accompagnée d’une réhydratation pendant sept jours. Ces résultats montrent que, malgré les limites du plateau technique, la prise en charge des infections courantes, en particulier des accès palustres simples, peut être correctement assurée au CNSM. Par ailleurs, il convient de souligner la difficulté persistante de transférer les patients présentant des troubles mentaux vers les structures hospitalières générales. CONCLUSION : Les états infectieux demeurent fréquents en milieu hospitalier, et leur prévalence apparaît sous-estimée dans les structures psychiatriques en raison des capacités diagnostiques limitées. Au Centre National de Santé Mentale, les patients les plus touchés étaient majoritairement des hommes âgés de 24 à 34 ans, avec une prédominance d’hospitalisations prolongées. Le paludisme constituait la principale étiologie, reflétant l’endémicité régionale. Les conditions d’hospitalisation, la promiscuité et l’environnement immédiat semblent également contribuer à la survenue des infections. Le renforcement des mesures de prévention, l’assainissement de l’environnement, la démoustication périodique, la distribution de moustiquaires imprégnées ainsi que la sensibilisation du personnel soignant et d’entretien à l’hygiène hospitalière constituent des actions prioritaires. Par ailleurs, des études menées sur une période plus longue permettraient d’approfondir l’analyse des déterminants des états infectieux sévères et d’améliorer leurs modalités de prise en charge au CNSM. CONFLITS D’INTERET Les auteurs déclarent ne pas avoir reçu de financement pour cette étude. 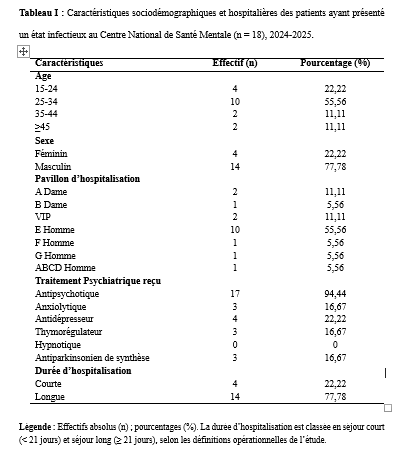 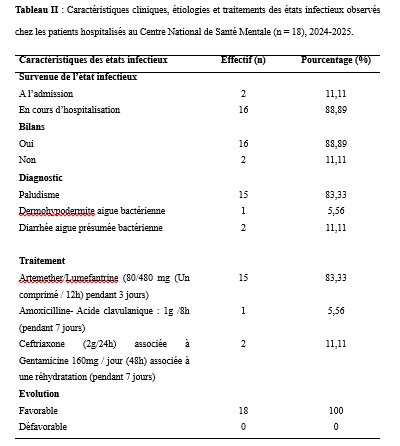 Légende : Le tableau décrit le moment de survenue des infections, les principaux diagnostics retenus, les traitements administrés (antipaludiques ou antibiotiques) ainsi que l’évolution clinique. Les effectifs (n) et pourcentages (%) sont fournis pour chaque modalité. Le délai médian de survenue est exprimé en jours. ÉVALUATION DE L’OUTIL NUMÉRIQUE DANS L’OBSERVANCE THÉRAPEUTIQUE DES PATIENTS PSYCHOTIQUES CHRONIQUES AU CENTRE NATIONAL DE SANTÉ MENTALE (CNSM) DE LIBREVILLE, 2023INTRODUCTION Les psychoses chroniques, telles que les schizophrénies et les psychoses paranoïaques, sont des affections mentales graves définies par des caractéristiques cliniques spécifiques et une installation durable. Les schizophrénies se manifestaient par des idées délirantes, une distorsion de la pensée, des hallucinations, une perte du sentiment d’être soi-même, une démotivation, une réduction de l’émotivité, des difficultés cognitives, un comportement anormal et une négligence de l’hygiène personnelle (13, 2). Ces troubles touchent environ 24 millions de personnes dans le monde, soit 0,33% de la population (13), tandis que les psychoses chroniques non schizophréniques concernent 1 à 1,5% de la population (13). Les rechutes fréquentes des psychoses chroniques entraînent une augmentation des hospitalisations, de la morbidité et de la mortalité ; et ces affections impactent négativement la qualité de vie des patients et de leur entourage, tout en augmentant les coûts pour la société. Ainsi, elles représentent un problème de santé publique majeur. La prise en charge thérapeutique de ces pathologies implique une approche médicale, psychologique et sociale, soulignant l’importance de la sensibilisation et de l’éducation des patients et de leurs familles. Le traitement repose principalement sur les antipsychotiques, visant à réduire les symptômes et améliorer le fonctionnement social et l’insertion professionnelle, bien que des symptômes chroniques peuvent persister (2, 6,8,9,11, 14). L’amélioration de l’observance en psychiatrie dépend de plusieurs facteurs : la rationalisation de l’ordonnance, la relation médecin-malade favorisant une meilleure alliance thérapeutique, et l’implication des proches du patient (2, 8,15). Le rôle du médecin est crucial dans l’observance du traitement, malgré une sous-estimation fréquente de cette influence. Les pathologies psychiatriques, contrairement à certaines maladies somatiques peu symptomatiques comme l’hypertension artérielle, présentent des symptômes que le patient souhaiterait voir disparaître, ce qui pourrait favoriser l’observance (2). Dans un contexte de santé confronté à l’épidémiologie croissante des maladies chroniques, l’outil numérique apparaissait comme un prolongement nécessaire offrant au patient un soutien social, motivationnel et technique. Des bénéfices modestes mais réels avaient été rapportés avec des systèmes basés sur l’envoi de SMS ou des applications pour smartphone [1]. Au Gabon, la téléphonie mobile est en pleine extension et compte deux grands opérateurs. L’exercice 2019 a été plutôt favorable au secteur numérique : le nombre d’abonnés en téléphonie mobile est en hausse de +2,1%, tandis que le nombre d’abonnements internet a augmenté de 6,7% [5]. Dans le domaine de la santé, le « projet e-Gabon », vise à accélérer le développement des services de santé électronique (ou « e-santé »). La numérisation des services de santé permettra d’améliorer les soins de base mais aussi l’efficacité du système sanitaire [1,5,17]. L’accès facilité et à moindre coût aux services de santé, ainsi que l’offre généralisée d’applications dédiées à la santé sur les téléphones mobiles (notamment les smartphones), auront un impact sur l’ensemble de la population [17]. Cet outil numérique, largement répandu et facilement accessible, pourrait contribuer à améliorer l’observance thérapeutique chez les patients présentant une psychose chronique suivis au Centre National de Santé Mentale. Cette étude, visait à évaluer l’impact de l’outil numérique dans l’observance thérapeutique chez les patients psychotiques chroniques suivis au CNSM en 2023. MATERIEL ET MÉTHODE Cadre de l’étude L’étude a été conduite au Centre National de Santé Mentale de Libreville (CNSM). C’est le centre de référence public dans la prise en charge des troubles mentaux au Gabon. Il est situé dans la banlieue Ouest au point kilométrique 11 de la ville de Libreville. Type d’étude Il s’est agi d’une étude prospective, interventionnelle, monocentrique, randomisée, contrôlée menée au Centre National de Santé Mentale du Gabon sur une période de trois mois allant du 15 octobre 2023 au 15 janvier 2024. Elle a impliqué deux groupes de patients atteints de psychoses chroniques : un groupe expérimental bénéficiant de soins et de rappels par téléphone mobile et un groupe témoin recevant les mêmes soins sans rappels téléphoniques. Population étudiée L’étude concernait les patients souffrant d’une psychose chronique (schizophrénie, psychose paranoïaque, Psychose hallucinatoire chronique) suivis au Centre National de Santé Mentale (CNSM).
Il a été inclus :
Il n’a pas été inclus :
Il a été exclu:
Déroulement de l’étude
L’outil numérique utilisé au cours de cette étude était l’application FieldSim®. Il s’agit d’une Plateforme web et mobile qui collecte, agrège, traite et stocke des données de diverses sources (satellite, saisies terrains, capteurs, drones, etc.), afin de produire et de diffuser des conseils opportuns, pertinents et individualisés. Il offre trois niveaux d’accès aux informations : (i) un accès web (Cloud) pour la gestion centralisée, (ii) un accès tablette pour les agents de terrain et (iii) un accès mobile pour les utilisateurs finaux.
Les données ont été collectées au moyen d’un questionnaire standardisé conçu par l’équipe du CNSM. Il comportait cinq parties : les données sociodémographiques; les données cliniques; les données thérapeutiques; les données sur les conditions sociales, les données socio-culturelles; les données évolutives.
Une fois le consentement du patient ou de l’accompagnant obtenu, les patients inclus dans l’étude ont été randomisés en deux groupes. La randomisation a été effectuée de manière alternative en orientant de manière chronologique chaque patient inclus à l’un ou l’autre des groupes de l’étude. Le premier groupe correspondait aux patients qui recevaient les messages et éventuellement pouvaient y répondre s’ils le désiraient par SMS. Chaque message envoyé au patient était également envoyé à son tuteur. Il y avait deux types de message :
Les messages étaient envoyés le matin, le midi et le soir car ces moments correspondaient à une forte probabilité de présence des tuteurs à leur domicile. Ces derniers pouvaient ainsi contrôler la prise effective du traitement. Le deuxième groupe ne recevait aucun message. Les patients ont été suivis à intervalle de 15 jours au cours desquels les données cliniques, thérapeutiques et évolutives ont été relevées. Gestions et analyse des données Les données collectées ont été saisies sur un tableur Excel et analysées à l’aide du logiciel statistiques Stata 14. Les variables qualitatives ont été décrites au moyen des effectifs et des proportions et les variables quantitatives décrites avec la moyenne et l’écart-type. Pour l’analyse univariée, la comparaison des proportions a été faite au moyen du test de Chi2 de Mantel Haenszel et les comparaisons des moyennes au moyen du test de Mann-Whitney. Il a été réalisé une régression logistique pas à pas descendante pour rechercher les variables explicatives de l’observance. Dans le modèle initial de cette analyse, les variables indépendantes étaient le sexe, la situation matrimoniale, l’obédience religieuse, la conscience des troubles, l’information sur le traitement, les effets indésirables, le traitement religieux et traditionnelle, le soutien familial et la réception des messages. Le seuil de significativité a été fixé à 0,05. ASPECTS ÉTHIQUES ET REGLEMENTAIRES Il avait été recueilli l’assentiment des participants lorsque leur état clinique le permettait et le consentement des accompagnants (tuteurs). Les données à caractères personnels n’ont pas été exploitées et ont été tenues confidentielles. L’étude avait obtenu l’autorisation du Ministère de la Santé et du directeur du CNSM. CONFLITS D’INTERETS Les auteurs déclarent n’avoir aucun conflit d’intérêts. RÉSULTATS Description des caractéristiques socio-démographiques des psychotiques enquêtés Au total, 63 sujets avaient donné leur consentement, 13 ne s’étaient pas présentés au rendez-vous de suivi. Ainsi 50 ont été retenus pour l’analyse finale (présence aux RDV). Parmi ces derniers, 21 (42%) ont été inclus au groupe qui bénéficiait de l’intervention et 29 (58%) ont été inclus dans le groupe n’en bénéficiait pas. L’âge moyen des participants était de 40,8 (±13,2) ans Les sujets de sexe masculin représentaient (58%) des participants. Le sex-ratio était de 1,38. Le nombre moyen d’enfants à charge était de de 1,4 (±2,7) enfant (Tableau I). 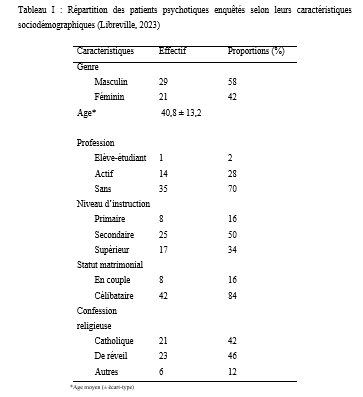 Description des patients psychotiques enquêtés selon leurs caractéristiques cliniques, thérapeutiques et évolutives (Libreville, 2023) Concernant l’observance thérapeutique, 28 (56,0%) des participants ont été catégorisés comme observants. Parmi eux, 16 (57,1%) ont respecté au moins deux rendez-vous sur les quatre prévus. Treize (46,0%) des observants ont maintenu une régularité dans la prise de leur traitement lors de deux rendez-vous consécutifs (Tableau II). 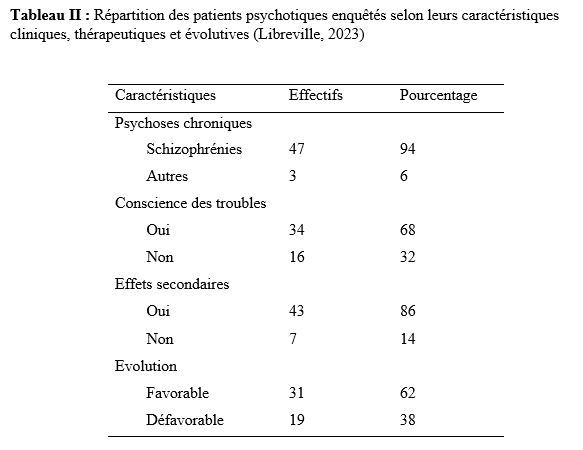 Recherche de lien statistiquement significatif avec l’observance en analyse bivariée. A l’analyse bivariée, la réception de message n’était pas statistiquement associée à l’observance thérapeutique. Il a été retrouvé une association statistiquement significative entre d’une part le soutien familial, la conscience des troubles et d’autre part l’observance thérapeutique (Tableau III). 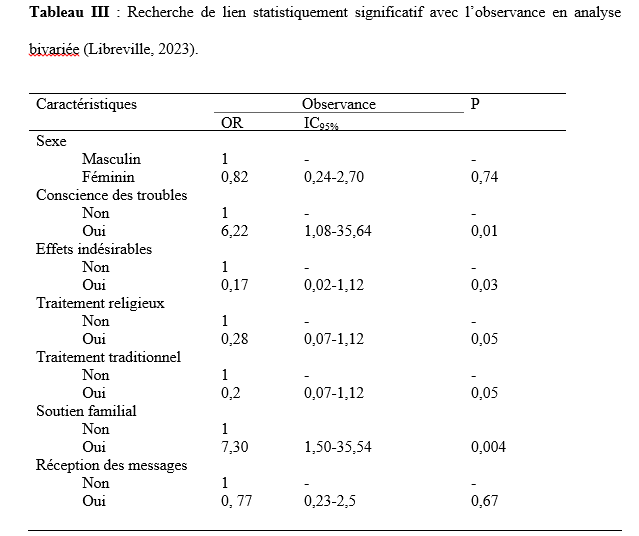 Recherche de lien statistiquement significatif avec l’observance en analyse multivariée (Libreville, 2023). Au modèle final de l’analyse multivariée, le soutien familial était un facteur favorisant l’observance thérapeutique (OR=9,25 ; IC95% : 1,87-45,70) (Tableau IV). 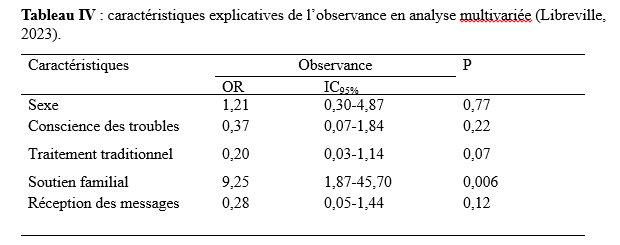 DISCUSSION : Les limites de cette étude incluent la taille restreinte de l’échantillon, qui s’expliquerait d’une part par la perte de vue de 13 patients et d’autres parts par les difficultés d’adhésion des patients psychotiques chroniques à l’étude. La proposition de réponse aux SMS semblait complexe pour les malades, qui préféraient communiquer directement avec le médecin. Le canal (SMS) utilisé, ne permettait pas d’être proche de leur praticien. Une intervention plus directe, comme des appels téléphoniques, aurait pu être plus efficace. Toutefois en pratique courante, le suivi des patients psychotiques chroniques stabilisés est souvent trimestriel. Cette étude a donc eu pour avantage, une surveillance plus rapprochée (15 jours) et d’expérimenter un outil quotidiennement utilisé qu’est la téléphonie mobile. La population de l’étude était relativement jeune (âge moyen : 40,8 ans). Ces résultats étaient proches de ceux observés dans une étude gabonaise en 2023 (12) et dans une étude nigériane en 2015 (7) qui avait inclus tout type de pathologies psychiatriques. Cette similitude avec l’étude gabonaise pourrait s’expliquer par le fait d’avoir réalisée l’étude dans le même centre de prise en charge. Dans cette étude une prédominance masculine a été observée (sex-ratio :1,3). Ce résultat rejoignait l’observation du recensement de la Direction Générale de la Statistique, le Recensement Général de la Population et des Logements de 2013 du Gabon (RGPL) (4). Au Niger, Maïga avait aussi retrouvé une prédominance masculine dans une étude chez les patients présentant une psychose aigue (10). Cette prédominance masculine dans les psychoses aigues et chroniques pourrait s’expliquer par l’exposition et le surinvestissement dès l’enfance aux charges familiales engendrant des difficultés existentielles (difficultés socio-économiques, augmentation du chômage, consommation de substances psychoactives). Près des ¾ des sujets de l’étude n’avaient pas d’activité professionnelle. En comparaison, Fadare et al. (2015) au Nigeria ont signalé un taux de chômage, de l’ordre de 45% (7). La morbidité de la pathologie psychotique pourrait également expliquer la difficulté à maintenir ou à trouver un emploi. Plus des ¾ des sujets de notre étude n’étaient pas en couple. Des résultats similaires ont été observés dans d’autres pays d’Afrique (10). Le célibat constituerait un facteur de vulnérabilité à la maladie mentale, il exposerait à affronter seul les difficultés quotidiennes. (12). A l’analyse bivariée, la réception de message n’était pas statistiquement associée à l’observance thérapeutique. Ceci pourrait s’expliquer par la courte durée de l’étude qui n’aurait pas permis aux participants d’intégrer l’usage de l’application. Aussi il est de plus en plus observé que les populations délaissent les SMS au profit d’autres applications des réseaux sociaux (Whatts ap) (1, 5, 11). Ce résultat était différent de celui rapporté par Maïga au Niger (10) qui avait montré que l’outil numérique favorisait le respect des rendez-vous. Cette différence pourrait s’expliquer par l’âge des populations des deux études ; celle du Niger étant plus jeune (30,1 ans), donc faisant plus attention aux messages téléphoniques reçus. De plus l’étude nigérienne concernant les psychoses aigues décrites comme temporaires. Aussi Pitrat en France (16) avait relevé que la technologie mobile occupait de plus en plus une place dans le suivi du patient en psychiatrie, améliorant le parcours de soins des malades (16, 17]). La conscience des troubles était statistiquement associée à l’observance thérapeutique. Ceci s’expliquerait par le fait que la conscience des troubles ou insight permettait une meilleure compréhension et acceptation du traitement. Les auteurs expliquaient que lorsque le patient n’a pas ou peu de conscience de sa maladie, l’observance était fortement compromise (3). Correl dans la méta-analyse a observé un manque d’insight fréquent chez les patients présentant une schizophrénie compliquant l’évaluation et le traitement, réduisant ainsi l’observance thérapeutique (2). A l’analyse bivariée et multivariée, le soutien familial était apparu comme le facteur favorisant l’observance thérapeutique. La dispersion de l’intervalle de confiance rendrait cette association relative. Toutefois, dans une méta-analyse portant sur des études réalisées chez des patients présentant une schizophrénie, l’implication familiale était cruciale devant le handicap à long terme et les difficultés fonctionnelles rencontrées par les patients atteints (2). Cette relation avait été aussi retrouvée dans une revue de la littérature réalisée par Corruble et Fusar en France (3, 8)), El Ammouri au Maroc (6). CONCLUSION L’étude réalisée au Centre National de Santé Mentale de Libreville en 2023 n’a pas mis en évidence une association significative entre l’utilisation de l’outil numérique téléphonique et l’observance thérapeutique des patients psychotiques chroniques. En revanche, le soutien familial est apparu comme facteur déterminant l’observance au traitement. L’intégration de stratégies centrées sur l’éducation du patient, et le renforcement de l’implication familiale apparaît essentielle pour optimiser la prise en charge. Des recherches ultérieures seraient nécessaires pour réévaluer l’apport des interventions numériques dans le suivi des psychoses chroniques au Gabon. EFFET DE L’ÉLECTROSTIMLATION MUSCULAIRE SUR LA RECUPERATION POST ACCIDENT VASCULAIRE CEREBRAL CHEZ LES PATIENTS AU CHU CAMPUS DE LOMEINTRODUCTION L’accident vasculaire cérébral (AVC)est défini comme un déficit neurologique d’installation rapide durant plus de 24h, lié à une dysfonction cérébrale focale ou globale, pouvant être mortelle, dont la cause apparente est vasculaire [14]. Les conséquences induites par les AVC sont diverses et multiples. Ils sont l’une des causes les plus fréquentes de décès et d’incapacité des adultes dans le monde [9,20]. Ainsi, environ 80 % des patients victimes d’un AVC souffrent de troubles moteurs qui entraînent généralement une réduction de la force musculaire, de la coordination motrice [7, 6, 2,12]. Sur le plan neurologique, les séquelles invalidantes conduisent à une perte de l’autonomie fonctionnelle et physique [15], dont la cause est la dénervation et l’altération de l’alimentation des tissus musculaires [3]. Sur le plan moteur, les AVC sont à l’origine de la perte des propriétés des muscles, conduisant à la perte des capacités physiques des patients ce qui réduit leur mobilité [18]. La conséquence majeure est la perturbation de l’équilibre et surtout l’incapacité à marcher sans assistance ce qui détermine une vie de dépendance, source de charge socio-économique [13]. La situation se complique avec la situation des pays en développement, marquée par l’insuffisance des structures de soins, doublée par la paupérisation des populations ; Cette situation réduit la possibilité et la facilité d’accès aux soins dans les délais raisonables. C’est dans ce contexte que cette étude se propose à travers une intervention au plus tôt de l’AVC, avec l’utilisation de l’électrostimulation pour évaluer son effet sur la récupération post AVC afin de contribuer à limiter au mieux les conséquences induites par cette pathologie. Cette intervention pourrait aider à maintenir au mieux la vie cellulaire et accélérer le processus de régénération des capacités de fonctionnement du muscle. De plus, en considérant le jeune âge des patients victimes d’AVC en Afrique en général et au Togo en particulier [4], il s’avère important de répondre à la question suivante: Quel est l’effet d’un programme d’électrostimulation musculaire sur les paramètres de la récupération post AVC en phase aiguë et subaiguë chez des patients au CHU campus de Lomé? Pour répondre à cette question, nous affirmons que l’électrostimulation musculaire améliore les paramètres de la récupération post AVC chez les patients AVC en phase aiguë et subaiguë au CHU Campus de Lomé.
Il s’est agi d’une étude transversale, expérimentale à visée analytique, réalisée du 16 décembre 2023 au 30 mars 2024. L’étude a eu pour cadre le service de neurologie du Centre Hospitalier Universitaire (CHU) campus de Lomé.
1.2.1- Population d’étude Notre population d’étude était constituée des patients victimes d’un AVC et hospitalisé au CHU Campus de Lomé durant la période du 16 décembre 2023 au 30 mars 2024. 1.2.2- Echantillonnage Les sujets de cette étude ont été obtenus par inclusion progressive jusqu’à l’obtention d’un effectif de vingt (20) patients qui ont suivi toutes les phases de l’expérimentation et suivant les critères ci- dessous. 1.2.2.1- Critères d’inclusion Pour faire partie de l’échantillon, les patients devaient être hospitalisés dans le service de neurologie du CHU Campus de Lomé pour un AVC confirmé par un scanner/IRM, donner leur consentement pour prendre part à cette étude, avoir un AVC ne dépassant pas soixante – douze (72) heures, être conscient, des deux sexes et âgés de 18 ans et plus. 1.2.2.2- Critères d’exclusion Dans la mise en œuvre de cette étude, ont été exclus, les patients qui, volontairement ont décidé de ne plus continuer l’étude et ceux qui ont présenté des récidives d’AVC ou présenter de contre-indication à l’application de l’électrostimulation. 1.3- Réalisation de l’expérimentation Il faut préciser avant tout que pour la mise en œuvre de cette étude, nous avons reçu l’autorisation du comité éthique du ministère de la santé, de l’hygiène public et de l’accès aux soins universels, de la direction du CHU Campus ainsi que l’accord du chef du service de neurologie. La présente étude a été réalisée suivant le plan ci-dessous (Figure 1). Dès l’inclusion (j0), la première évaluation a été faite. La mise en œuvre de l’électrostimulation a commencé juste après cette première évaluation et ce à intervalle de trois jours durant la période d’hospitalisation. Après hospitalisation, nous avons continué le suivi à domicile où ils ont continué par bénéficier du programme d’électrostimulation à raison d’une séance hebdomadaire de vingt-cinq minutes durant douze semaines. 1.3.1- Réalisation de l’électrostimulation Pour la mise en œuvre de l’électrostimulation, les figures 2 (a et b) ci-dessous, illustrent sa réalisation. Nous avons utilisé l’électrostimulateur Globus Primium 400 pour cette phase. Les électrodes de taille 40mm/20mm ont été placées sur les points moteurs des muscles vaste latéral, vaste médial, droit fémoral et du tibial antérieur pour les muscles de la face antérieure de la jambe pariétique ; du semi membraneux, du semi tendineux et du gastrocnémien pour la face postérieure. Nous avons utilisé le programme de renforcement musculaire dans la gamme des courants médicaux. Il s’agit d’un programme préconçu de vingt-cinq minutes comportant trois phases : une première phase d’échauffement de cinq minutes, la deuxième de quinze minutes pour le renforcement et enfin une troisième de cinq minutes pour le retour au calme. Nous avons réalisé trois séances à intervalle de 72 heures. 1.3.2- Évaluation des paramètres de la récupération L’évaluation des paramètres fonctionnels et cliniques a été faite au début, trois jours, cinq jours et douze semaines après le début à l’aide de l’application Medicalcul par les médecins soignants avec qui nous avons travaillé durant le séjour au service de neurologie. Au total, quatre tests ont été réalisés à l’aide de deux outils : l’index de Barthel et le score de Ranking modifié qui sont indiqués pour évaluer l’indépendance fonctionnelle des patients. 1.4- Analyse statique Les données recueillies ont été enregistrés dans le logiciel Excel. L’analyse statistique a été réalisée avec le logiciel GRAPH-PAD. Les statistiques descriptives ont permis de calculer les moyennes plus ou moins erreur standard. Les tests statistiques Anova mesures répétées ont permis de faire la comparaison des différentes variables. Le seuil de significativité a été fixé à p<0,05. RESULTATS Caractéristiques de la population d’étude Le présent travail de recherche a concerné vingt patients qui ont suivi toutes les étapes de l’étude dont dix-sept (17) hommes soit 85% et trois (03) femmes soit 15% pour les femmes (Figure3). L’âge en moyenne est de 49 ± 6 ans avec des extrêmes de 43 à 71 ans, de taille 171± 6 cm. Pour cette étude nous avons enregistré 13 AVC Ischémiques (AVCI) soit 65% contre 7 AVCH soit 35% avec un ratio de 4 femmes versus 9 hommes pour les AVCI ce qui représente un pourcentage de 30.77% pour les femmes contre 69.23% pour les hommes. Pour les AVCH, nous avons 3 femmes contre 4 Hommes pour un pourcentage de 42.85% pour les femmes contre 57.15% pour les hommes. Evolution des paramètres cliniques des patients de l’étude Les figures 5, 6 et 7, révèlent l’évolution de la pression diastolique, systolique ainsi que la cinétique de la variation de la pression sanguine chez les patients entre le cinquième jour (J5) et le premier jour (J0). Les données ainsi obtenus indiquent que les valeurs systoliques et diastoliques au début étaient supérieures aux valeurs de référence Valeurs de référence de la pression Systolique et diastolique qui sont 120/80mmHg (figures 5, 6). Ces valeurs ont connu une baisse significative à J5, comparées aux Pressions de départ à J0. En effet, la valeur moyenne de la pression systolique qui était de 200mmHg à J0 est passée à 120mmHg à J5. Il en est de même que la valeur diastolique qui est passée de 130mmHg à 90mmHg sur la même période. La cinétique de la variation des pressions sanguines, illustrée par la figure 7, montre qu’à J2, les pressions étaient encore suffisamment proches des valeurs de départ à J0 (p > 0,05). C’est donc durant les trois derniers jours, entre J2 et J5, que les pressions sanguines ont significativement baissées (p<0,01 ; p<0,001), passant de 130mmhg à 90mmhg qui est proche de la valeur de référence comme l’indique la Figure 7. Évaluation des paramètres de la récupération Pour ce qui concerne l’évaluation des paramètres de la récupération, les figures 8 et 9 illustrent l’évolution des paramètres fonctionnels étudiés. Les résultats indiquent que tous les patients à l’admission ont des difficultés de mobilité. L’index de Barthel, avec les valeurs moyennes faibles autour de 20 ont connu une légère augmentation à J2 (P<0,05), cette évolution est passée à significative à J5 (p<0,01), et très significative à J82 avec un score de 75 (P<0,001) comparées à J0. En effet, l’index de Barthel permet de vérifier l’état de santé des patients à l’entrée. Ainsi, plus la valeur est élevée, mieux le patient se porte. Nous pouvons dire avec assurance que cette évolution du score de l’index de Barthel traduit une diminution du handicap et par conséquent augmente le niveau d’indépendance des patients. L’utilisation du score de Rankin modifié confirme les résultats obtenus par la mesure de l’index de Barthel. Ici, les variations significatives sont obtenues à J5 et J82 (P<0,001) comparées à J0 alors que pour le Rankin modifié. En effet les valeurs sont passé de 4,8 à 2,5 traduisant le passage d’un handicap sévère à un handicap modéré. Ceci nous permet de conclure que moins la valeur est élevée, mieux le sujet se porte. DISCUSSION Les résultats de la présente étude confrontés aux données de la littérature nous permettent de faire des rapprochements sur plusieurs aspects de l’étude. Concernant le sexe, les résultats sont conformes à ceux obtenus par Balogou et al. [5]. Le faible taux des femmes s’explique par deux raisons : elles ont le bénéfice de l’effet inhibiteur de l’œstrogène [19]. Cette hormone aurait en effet un rôle de protection des fonctions cardiovasculaires chez la femme. La deuxième raison est liée à leur statut de mère; de ce fait elles n’ont pas la possibilité à prendre la décision d’accepter de participer à cette étude sans l’accord du mari ou d’un autre membre de la famille. Cette situation ne permettait plus de respecter le délai d’inclusion qui est la phase aiguë ou subaiguë. L’analyse des résultats obtenus avec l’index de Barthel et le Rankin modifié illustrent l’acquisition progressive de l’autonomie des patients. Cet état s’explique à travers la réalisation de quelques gestes de la vie sans être capable de marcher dès le troisième au cinquième jour. Toutefois à la fin des douze semaines plus de 75 % des patients ont commencé par marcher avec des niveaux variés d’autonomie. Les résultats ainsi obtenus sont conformes aux conclusions de plusieurs études réalisées pour évaluer l’effet de la stimulation neuromusculaire sur les paramètres de la récupération post AVC. Ces résultats s’expliquent par l’amélioration de l’excitabilité et de la sensibilité nerveuse. D’une manière générale, la restauration de la fonctionnalité des membres par la prise en charge à travers les méthodes physiques passe par la restauration de la masse et de la force musculaire [22,16]. Ces résultats s’expliquent par l’apparition des adaptations neuromusculaires suivantes : une augmentation de l’activité des unités motrices, une meilleure synchronisation des unités motrices, conduisant à une potentialisation de l’activité réflexe. La restauration de la motricité passe par la récupération fonctionnelle qui détermine progressivement le retour à l’autonomie Au regard des conclusions des études de Ryan et al [16], Zou et al [22], il est possible d’envisager une récupération rapide lorsque la prise en charge intervient au plus tôt de la maladie. Telle a été la projection faite par Aze et al [3] suite à leur étude sur « Performance de marche de patients hémiplégiques après AVC : Déterminants, Réentrainement et Neuromodulation » afin d’aider les patients à vite récupérer de leur handicap. Dans cette même perspective, Martin et al. [11], ont démontré que de pareils programmes se révèlent bénéfiques car ils favorisent l’augmentation de la force musculaire grâce aux adaptations neuromusculaires qui s’y produisent. L’efficacité de la stimulation électrique musculaire sur les membres inférieurs des patients hémiplégiques après un accident vasculaire cérébral en phase chronique a été prouvée par Zhongqiu et al. [21]. Cette efficacité est la conséquence des changements cérébraux, fonctionnels et structurels induits par l’activité ou les stimulations répétées qui induisent des modifications au niveau synaptique et cortical connu sous le nom de neuroplasticité. Les résultats obtenus dans la présente étude sont conformes à ceux obtenus par Zhongqiu, et al. [21]. qui ont évalué l’effet de la neurostimulation sur la fonction motrice pour un programme de 6 à 12 semaines chez des patients AVC en phase chronique. Parallèlement, Andrea et al. [1], ont prouvé que la stimulation neuromusculaire restaure les fonctions sensori-motrices chez les survivants d’un accident vasculaire cérébral en phase chronique. Dans les mêmes perspectives de restauration des fonctions motrices, Lamine et al. [10], ont dans une étude sur l’évaluation du pronostic fonctionnel après un accident vasculaire cérébral au service de neurologie de l’hôpital national « Ignace Deen » de Conakry, sur 102 patients, ont obtenu une récupération fonctionnelle significativement meilleure dans les cas d’AVC hémorragique par rapport aux AVC ischémiques. Ainsi l’utilisation de la neurostimulation dans la prise en charge des patients post AVC, vient soutenir le patient en stimulant les mouvements qu’il a des difficultés à effectuer de façon autonome. Dans cette perspective, une étude a exploré cet avantage à travers la stimulation de l’abducteur de l’hallux dans une étude expérimentale contrôlée. En conclusion, Le groupe expérimental a amélioré la force musculaire significativement (p=0.002) à la suite de l’expérimentation comparativement au groupe contrôle [18]. Nous comprenons à travers ces résultats l’amélioration de l’état global de santé de ces patients qui le cas de notre étude ont été pris en phase aigüe et subaigüe contrairement à ceux des études antérieures qui ont été pris en phase chronique. D’une manière global nous pouvons conclure que l’utilisation de l’électrostimulation favorise l’activité des muscles à travers l’activation des circuits neuromoteurs ce qui facilite l’activité des synapses au niveau effecteur. CONCLUSION Les conséquences induites par les AVC sont à redouter sur tous les plans. Le présent travail de recherche nous prouve que l’utilisation de la stimulation neuromusculaire permet aux patients de récupérer assez vite ses fonctions sensori-motrices, ceci améliore son autonomie dans les gestes quotidiens. En somme, si la plupart des résultats des travaux sont réalisés sur des patients en phase chronique, nos résultats sont obtenus en phase subaiguë. Ainsi, avec de tels résultats, on peut espérer des valeurs plus significatives si la prise en charge est faite au plus tôt de l’AVC et sur une longue période de manière rationnelle. Nous envisageons à la suite de cette étude, proceder à l’évaluation des paramètres biologiques et biochimiques afín de conforter les résultats de l’évaluation fonctionnelle. REMERCIEMENTS Nous tennons à exprimer nos remerciements à tous les patients qui ont consentís à participer à la presente étude, au chef du service de neurologie du CHU Campus ainsi que son personnel pour les facilités qu’ils nous ont apporté. Nous n’oublions pas le laboratoire de biologie animale le la faculté des sciences de l’Université de Lomé pour son appui et accompagnement. CONFLIT D’INTÉRÊT Les auteurs déclarent n’avoir aucun conflit d’intérêt associé à cette publication. 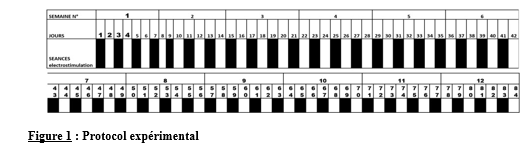 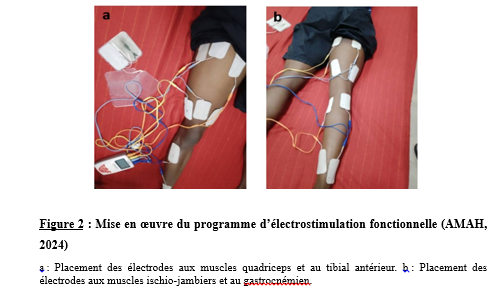  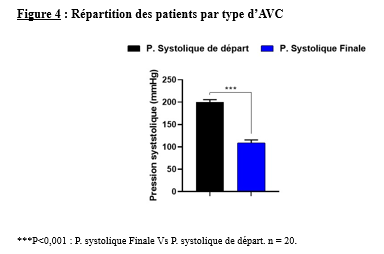 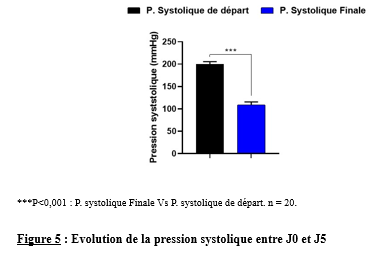 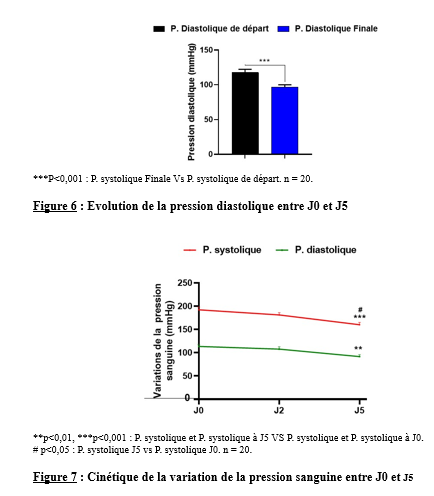 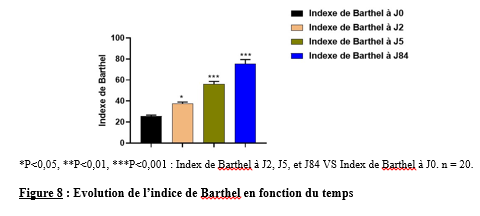 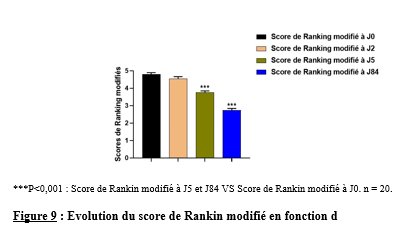 Articles récents
Commentaires récents
Archives
CatégoriesMéta |
© 2002-2018 African Journal of Neurological Sciences.
All rights reserved. Terms of use.
Tous droits réservés. Termes d'Utilisation.
ISSN: 1992-2647