
|
|
|
INTRODUCTION L’épilepsie est une des causes de troubles neurologiques ayant un fort impact sur la qualité de vie des personnes affectées (11). Sa prévalence dans les pays développés est estimée à 5‰. En Afrique, elle est supérieure à 10‰ et en Côte d’Ivoire, elle est estimée à 7‰ (9, 13). Les contraintes telles que les effets secondaires des médicaments sur le long terme, la pharmaco-résistance et les considérations socioculturelles pesant sur le patient vivant avec une épilepsie, pourraient expliquer un recours à d’autres approches dites parallèles à la médecine conventionnelle. En effet, les médecines alternatives et complémentaires, ou complementary and alternative medicine (CAM), répondraient parfois à certains besoins spécifiques des maladies chroniques, car perçues par certains patients comme une réponse plus adaptée que la médecine conventionnelle (2, 23). En Chine, une méta-analyse menée de 2013 à 2022 indiquait qu’une approche médicinale traditionnelle chinoise aurait quelques avantages dans le traitement des épilepsies (6). Par ailleurs, des études ont montré que la musique de Mozart (K448) pourrait améliorer les crises d’épilepsie, en lien avec les caractéristiques acoustiques de la musique (22, 25). Dans les pays en développement, l’épilepsie demeure un problème de santé publique avec de nombreux préjugés, car depuis l’aube des temps, la médecine traditionnelle a constitué l’offre de premiers recours en matière de soins en Afrique. De nos jours, environ 80% de la population vivant dans la région africaine dépendent de la médecine traditionnelle pour leurs besoins en matière de soins de santé. L’ensemble des facteurs socioculturels dont les causes supposées de l’épilepsie peuvent expliquer le recours aux thérapeutes traditionnels et aux guérisseurs.D’une manière générale, il s’agit du premier recours, et ce n’est que le constat de plusieurs échecs qui motive une consultation à l’hôpital (8, 19, 21). Si dans les pays développés, une forte sensibilisation a permis une meilleure connaissance et acceptation de l’épilepsie, en Afrique en revanche, l’épileptique est encore trop souvent stigmatisé, du fait de la méconnaissance de la maladie et des croyances surnaturelles ou mystiques(10). La Côte d’Ivoire n’étant pas en reste dans cette globalisation, nous nous proposons d’évaluer dans le contexte ivoirien l’approche thérapeutique alternative et complémentaire des patients et de leur famille face à l’épilepsie. PATIENTS ET METHODES Nous avons mené une étude prospective, monocentrique réalisée au sein du service de neurologie du CHU de Cocody en consultation d’épileptologie. Les consultations d’épileptologie se déroulent tous les lundis de 8h à 12h et reçoivent en moyenne 10 nouveaux patients chaque lundi. Le suivi ultérieur des patients est intégré aux consultations ordinaires. Il s’agissait d’une étude transversale prospective, qui s’est déroulée sur six mois, soit une période allant de novembre 2023 à avril 2024. Notre étude a porté sur 205 sujets de tout sexe, de tout âge, venus en consultation d’épileptologie et dont le patient avait présenté au moins une crise épileptique non provoquée. Les critères d’inclusion étaient : tout patient et/ou aidant (tiers informant) venant et/ou référés pour crise épileptique au CHU de Cocody, tout patient ou aidant (tiers informant) ayant accepté de participer à l’étude et qui ont signé un consentement éclairé, tout patient et/ou aidant (tiers informant) ayant honoré au minimum un rendez-vous de contrôle pour le suivi ultérieur. La collecte des données s’est faite à partir d´un questionnaire renseigné par les patients et/ou de leurs aidants. On a eu recours directement aux aidants pour les enfants et mineurs, pour les patients ayant des difficultés d’expression et de compréhension. L’analyse des données recueillies a été faite à l’aide du logiciel SPSS version 20. L’analyse statistique a été faite à l’aide du logiciel EPI Info 7.2.5. Le recueil des données a été effectué dans le respect de l’anonymat des patients et de la confidentialité de leurs informations. L’analyse a porté sur les caractéristiques sociodémographiques (âge, sexe), les caractéristiques cliniques et thérapeutiques (ancienneté des crises épileptiques, type de recours aux CAM, motivations, attitude face au traitement conventionnel, perception de l’efficacité). Les aidants familiaux ou tiers informant ont également été sollicités à répondre sur leur niveau de connaissance sur l’épilepsie. RESULTATS
Nous avons dénombré 84 cas d’exclusion (14 refus d’aidants et 70 patients n’ayant pas honoré au moins un rendez-vous de suivi ultérieur). Au total nous avons enregistré 121 enquêtés dont 106 patients répondants et 15 aidants. Des 106 patients nous avons observé que ceux âgés de 0 à 15 ans et 16 à 25 étaient les plus nombreux avec un effectif de 35 et 31 soit 33% et 30% respectivement. On notait une prédominance féminine (54%) (Tableau 1). 
Une majorité de 67% des patientsont eu recours à une CAM pour l’épilepsie ; dont 58% ont utiliséuniquement les médicaments traditionnels(bain, décoction buvable, application d’argile, inhalation, purge…) (Tableau 2). 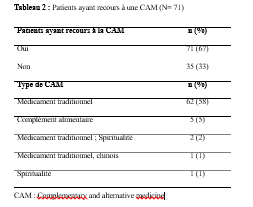 Parmi les raisons évoquées pour recourir à une CAM, il était cité principalement : la quête d’une guérison complète et rapide et/ou l’ignorance de la possibilité d’un traitement médical (Tableau 3).  Quarante-deux (42) patients, soit 40% des patients ayant recours à une CAM n’avaient pas encore débutés un traitement médical, 19% ont utilisé concomitamment la CAM et le traitement médical et 8% ont interrompu le traitement médical. Sous la CAM, 40% des patients n’ont observé aucun changement quant à la fréquence des crises ; seul 1 patient a reconnu un arrêt des crises et 15% une aggravation des crises.
L’analyse du niveau de connaissance des aidants familiaux de patients épileptiques a montré que 60% d’entre eux estimaient que l’épilepsie affectait indifféremment les 2 sexes, 33% déclaraient qu’il s’agissait d’une maladie d’enfants, 20% lui reconnaissaient une contagiosité. Quatre-vingt pourcent (80%) des aidants ont rapporté que l’épilepsie était une maladie curable ; dont 47% précisait que le traitement le plus adapté était le traitement traditionnel associé le traitement médical. DISCUSSION Dans notre série 71 des patients soit 67% de nos patients ont eu recours à la médecine alternative et complémentaire pour traiter l’épilepsie, et majoritairement ont opté pour un traitement traditionnel. Dans une étude similaire, réalisée en Guinée par Arnand et al, 104 participants (79%) ont déclaré avoir consulté un guérisseur traditionnel pour leur épilepsie (4). Au Nigéria, Lagunju a montré que 40% des 175 enfants de son étude avaient déjà reçu une CAM avant de recourir à la médecine occidentale pour le traitement de l’épilepsie (14). Les raisons évoquées au recours à la CAM par nos patients étaient diverses telles que : la quête d’une guérison complète et rapide, l’ignorance de la possibilité d’un traitement médical, la méconnaissance de la pathologie, la mauvaise tolérance du traitement médical, le coût financier du traitement médical, le manque de confiance au traitement médical …. Ces mêmes raisons étaient évoquées par d’autres auteurs (2, 4).Alkabay et al, toujours au Mali, évoquaient d’autres raisons plus spécifiques telles que l’absence de couverture sociale, la distance et la répartition inégale des structures de santé, ainsi que le manque de personnel qualifié ; pour eux tous ces facteurs contribuaient à rendre difficile la situation des personnes atteintes d’épilepsie pouvaient expliquer le recours aux thérapeutes traditionnels et aux guérisseurs (1). Même si 33% des patients de notre série ont opté pour le traitement médical en premier lieu, 19% ont utilisés conjointement la CAM et le traitement médical, 40% ont retardé la mise en route du traitement médical au détriment de la CAM ; justifiant que la majorité de nos patients ne croyaient pas à 100% à l’approche médicale moderne seule. Arnand en Guinée avait fait le même constat (4). Au Nigéria Lagunju montrait que les formes de la CAM utilisées étaient : les préparations à base de plantes (39,4 %), la guérison spirituelle/prière (34,3 %), les scarifications (17,1 %) et les vitamines spéciales (6,1 %) (14). Notre population d’étude était majoritairement jeune avec 73% de moins de 35 ans ; avec une classe modale élevée chez les [0-15] et [16-25] ans. Dans la plupart des études africaines sur la population globale comme dans la nôtre, on retrouvait des pics de fréquence au niveau de la première et de la deuxième décennie de vie comme relevée par cette méta-analyse de Preux et al. (20). La moitié des patients de notre série avaient eu leurs premières crises avant l’âge de 10 ans, 27,37% avant 20 ans et 1,89% après 50 ans. Selon les données de la littérature, plus de 60% des cas d’épilepsie se manifestent avant l’âge de 20 ans (7, 18).Les patients du niveau secondaire et primaire étaient les plus nombreux à avoir recours à la CAM respectivement 36% et 27% dans notre étude ; cette autre étude révélait que 40% chez les patients ayant recours à la CAM avait un niveau d’éducation primaire (12). 20,75% de nos patients (adultes) étaient au chômage ; 6,6% en arrêt scolaire (enfants). En raison des crises non contrôlées ou des informations divulguées sur leur état de santé, les patients, qu’ils soient enfants ou adultes, subissent la discrimination de leur entourage, à l’école ou au travail (3, 15, 16). Les croyances de contagiosité et de non-curabilité de l’épilepsie étaient fréquemment rapportées par ces études africaines comme constaté par l’analyse des aidants familiaux de nos patients (4, 5, 24). Des efforts concertés impliquant décideurs politiques, professionnels de la santé, acteurs sociaux, religieux, aidants familiaux, patients et population en général, pour une approche éducationnelle et de sensibilisation holistique seraient plus efficience pour déconstruire les préjugés et améliorer la prise en charge globale des patients épileptiques dans nos pays à ressources limitées (17). CONCLUSION Au terme de notre étude, nous observons que l’épilepsie reste encore entourée de nombreux préjugés renforçant encore plus sa méconnaissance. La conséquence de cette méconnaissance était le recours à d’autres alternatives thérapeutiques, qui certainement devraient faire leur preuve, par rapport à la médecine conventionnelle. Nous suggérons la mise en place et la réalisation d’études multicentriques afin de mieux cerner les contours de ce pour mieux de médecine alternative et complémentaire dans notre contexte africain. CONFLIT D’INTERET Les auteurs ne déclarent aucun conflit d’intérêt en rapport avec cette étude. Aucune subvention n’a été allouée à l’achèvement de cette étude. TROUBLES ANXIO-DÉPRESSIFS CHEZ LES PATIENTS EPILEPTIQUES ADULTES SUIVIS AU SERVICE DE NEUROLOGIE DU C.H.U ET A L’HOPITAL PSYCHIATRIQUE DE BOUAKE (OCTOBRE 2022-MARS 2023)Introduction L’épilepsie est l’une des affections neurologiques les plus fréquentes. Elle touche environ 50 millions de personnes dans le monde dont 80 % dans les pays en développement (18). On estime que la prévalence de l’épilepsie dans la plupart des pays industrialisés varie entre 4 et 10 % (18). En Afrique subsaharienne, la prévalence de l’épilepsie est élevée, elle varie entre 7 et 14 ‰ (18). En Côte d’Ivoire, elle est estimée à 8 ‰ (6). L’épilepsie est associée à des croyances erronées et stigmatisantes en Afrique. Les conséquences sociales et culturelles de ces croyances et de cette méconnaissance de la maladie sont préjudiciables pour les patients. Elles peuvent être globalement résumées en un mot le rejet (stigmatisation). Ainsi de nombreux patients épileptiques vivent cachés dans l’ombre. Malgré les campagnes mondiales visant à accroitre la sensibilisation du public, la compréhension et l’acceptabilité de l’épilepsie, la stigmatisation persiste(3). Comme pour toute pathologie chronique, les patients peuvent présenter des complications qui sont organiques et/ou psychiatriques. Dans le cas de l’épilepsie, nous pouvons avoir des comorbidités psychiatriques, qui sont sous-diagnostiquées dans nos régions. En effet, bon nombre de patients épileptiques présentent des symptômes psychiatriques sévères et invalidants mais atypiques(12).Ainsi un épileptique sur trois développera au cours de sa vie une pathologie psychiatrique(12).Les comorbidités psychiatriques sont surreprésentées chez les personnes épileptiques comparées à la population générale, les plus fréquentes étant les troubles anxieux et les troubles dépressifs(12). Bien que de nombreuses études réalisées dans les pays occidentaux aient rapporté une prévalence élevée des troubles anxiodépressifs chez les patients atteints d’épilepsie, ainsi que leurs conséquences négatives, la question demeure peu explorée dans les pays en développement. Les études menées en Afrique, bien que limitées, ont confirmé une occurrence généralisée de la dépression chez les patients épileptiques. Par ailleurs, les données disponibles dans les pays occidentaux et certaines régions africaines mettent en évidence une prévalence significative et les impacts défavorables de la dépression. En Côte d’Ivoire, il existe une insuffisance notable de données spécifiques sur les troubles anxiodépressifs chez les patients épileptiques, justifiant ainsi un besoin de recherches approfondies dans ce domaine. Notre travail visait le dépistage des troubles anxiodépressifs chez les patients épileptiques suivi à Bouaké afin d’améliorer leur prise en charge. Méthode Il s’agissait d’une étude transversale et observationnelle à visée descriptive sur une période de 5 mois allant du 4 octobre 2022 au 7 mars 2023. Cette étude a inclus des patients épileptiques âgés de 18 ans et plus, pris en charge en consultation d’épileptologie dans deux structures médicales : le service de neurologie du C.H.U. de Bouaké et l’hôpital psychiatrique de Bouaké. Les patients inclus répondaient à des critères diagnostiques établis pour l’épilepsie, conformément aux définitions de la Ligue Internationale Contre l’Épilepsie (LICE). Ces critères comprenaient : au moins deux crises non provoquées survenues à plus de 24 heures d’intervalle, une seule crise non provoquée associée à une probabilité de récidive supérieure à 60 %, basée sur des anomalies détectées à l’EEG ou des lésions cérébrales visibles à l’imagerie ; ou un diagnostic précis de syndrome épileptique. Les critères de non-inclusion comprenaient les patients atteints d’une déficience cognitive sévère empêchant la complétion des questionnaires, ceux ayant refusé les évaluations psychiatriques, ainsi que les patients ayant un antécédent de suivi psychiatrique pour une pathologie préexistante. Les données ont été recueillies à l’aide d’un questionnaire comprenant :
Deux échelles de dépistage des troubles anxio-dépressifs ont été utilisées :
La qualité de vie des participants a également été évaluée à l’aide de l’échelle WHOQOL-BREF (World Health Organization Quality of Life). Plusieurs questionnaires d’auto-évaluation qualitative ont permis d’examiner divers aspects, notamment :
Ces échelles présentent néanmoins certaines limites :
La collecte des données s’est déroulée les jours dédiés à la consultation d’épileptologie, à savoir les mardis au service de neurologie du C.H.U de Bouaké et les jeudis à l’hôpital psychiatrique de Bouaké, de 8h à 12h. L’étude a été conduite par un investigateur principal, étudiant en année de thèse au sein du service de neurologie. Chaque séance de consultation s’est déroulée sous la supervision d’un médecin senior (neurologue ou psychiatre). Le consentement éclairé des participants a été obtenu préalablement, en conformité avec les standards éthiques. Ce processus incluait la remise d’une carte récapitulative des items de l’interrogatoire et de l’enquête, accompagnée d’une explication détaillée garantissant la confidentialité des données collectées. Les participants ont donné leur accord explicite avant le début de l’enquête. L’interrogatoire a été réalisé à l’aide d’une fiche d’enquête standardisée. Pour les participants ne maîtrisant pas le français, un interprète a été mobilisé afin de faciliter la communication. Les données ont été enregistrées via les logiciels Word 2016 et Excel 2016, puis analysées à l’aide d’un masque de saisie sur Epi Info 2007. Les variables qualitatives ont été exprimées en proportions, tandis que les variables quantitatives ont été décrites sous forme de moyennes avec écarts-types et valeurs extrêmes. Les tests statistiques utilisés, étaient le test de Chi2 de Pearson et le test exact de Fischer pour d’éventuels facteurs associés avec un seuil de significativité p ≤ 0,005. Cette étude a été conduite avec l’autorisation de la direction médicale et scientifique, incluant le chef du service de neurologie du C.H.U de Bouaké et le chef du service de l’hôpital psychiatrique de Bouaké. Le consentement éclairé des patients a été obtenu après avis du comité d’éthique. Les données collectées étaient anonymes conformément aux principes éthiques en vigueur. Résultats Au cours de la période d’étude, 400 patients ont été consultés, dont 200 en consultation d’épileptologie. Parmi ces derniers, 114 patients ont été inclus dans l’étude,dont 70,2 % (80 sur 114) pris en charge au service de neurologie du C.H.U de Bouaké (Figure 1). L’âge moyen des patients était de 34 ans (± 12 ans) avec des extrêmes de 18 et 73 ans. Le sexe-ratio était de 1,6. Vingt-neuf pour cent (29 %) de la population étudiée appartenait à la tranche d’âge de 18 à 25 ans. Parmi nos enquêtés, 64 % étaient des célibataires, 31,6 % avaient le niveau secondaire et 27,2 % le niveau supérieur. La majorité des patients (80 %) résidaient en milieu familial, entourés de leurs parents, frères et sœurs. Cependant, ils demeuraient autonomes (81,6 %) dans la réalisation des activités de la vie quotidienne (autonomie évaluée par questionnaire d’auto-évaluation). Les principaux antécédents rapportés étaient l’état de mal épileptique et l’épilepsie familiale dans respectivement 42,1 % et 22,8 % (Tableau 1). Les patients avaient pour principale addiction l’alcool (21,9 %). Les crises épileptiques étaient survenues dans l’enfance chez 37,7% des enquêtés. Les crises épileptiques généralisées (36,8%), les crises épileptiques focales (18,3 %) et la perte de connaissance (16,6 %) étaient les principaux motifs de consultation. L’évaluation des troubles anxio-dépressifs a révélé une prévalence de la dépression de 3,5 % (4 cas sur 114) avec un score NDDI-E ≤ 15 dans 96,5 % des cas. Par ailleurs, 93 % des participants (106 sur 114) avaient un score GAD-7 ≤ 5, indiquant une absence d’anxiété, tandis que 7 % (8 sur 114) présentaient des troubles anxieux. Parmi les huit patients présentant des troubles anxieux, l’évaluation de l’intensité des symptômes selon l’échelle GAD-7 a révélé que quatre d’entre eux présentaient une anxiété légère (score de 5 à 9), trois une anxiété modérée (score de 10 à 14), et un une anxiété sévère (score de 15 à 21). Concernant les patients atteints de troubles anxio-dépressifs (10 %, soit 12 cas sur 114), une prédominance de l’anxiété a été observée avec une fréquence de 66 %, aucun patient ne présentant simultanément les deux types de troubles. En outre, 58,33 % des patients souffrant de troubles anxio-dépressifs (7 cas sur 12) ont été pris en charge au sein de l’hôpital psychiatrique. L’évaluation de la qualité de vie, selon l’échelle WHOQOL-BREF, était bonne dans 65,9% des cas. Néanmoins, les répondants rapportaient être “insatisfaits’’ de leur vie sexuelle, de leur vie quotidienne, de leurs relations avec les autres, de leur sommeil, de leur santé dans respectivement 57,89 %, 54,4 %, 50 %, 43,8 % et 33,3 % des cas. Soixante-six virgule sept pourcents (66,7%) des enquêtés avaient besoin d’un traitement au quotidien. Les patients signalaient des difficultés de concentration dans 66,7% des cas et 50% avaient une appréciation altérée de leur physique. Cinquante-huit virgule huit pourcents (58,8 %) estimaient ne pas avoir assez d’argent pour satisfaire leurs besoins. Les enquêtés étaient insatisfaits de leur capacité à effectuer leur activité professionnelle dans 60,5 % des cas et 55,5 % étaient insatisfaits d’eux-mêmes. (Questionnaire d’évaluation qualitative) Les crises épileptiques survenaient de manière semestrielle chez 21,1 % des patients et mensuelle chez 20,2 %. Sur le plan thérapeutique, le traitement en monothérapie le plus fréquemment utilisé était le phénobarbital (44 %), suivi de l’acide valproïque (14 %). Parmi les combinaisons antiépileptiques, les associations lévétiracétam-valproate (3,5 %) et phénobarbital-lévétiracétam (2,6 %) étaient les plus fréquentes. Une inobservance thérapeutique a été constatée chez 45 % des patients. Sur le plan évolutif, une rémission précoce des crises a été observée chez 5 patients, représentant 4,4 % des cas. À l’inverse, une pharmacorésistannce a été identifiée chez 4 patients, soit 9,1 % de la population étudiée. Parmi les facteurs épidémiologiques, cliniques et évolutifs étudiés en lien avec les troubles anxiodépressifs, les principaux déterminants identifiés dans notre étude étaient la survenue de crises généralisées (p = 0,0007), la perception de stigmatisation (p < 0,0001) et l’insatisfaction sexuelle (p = 0,0008). L’analyse statistique a été réalisée à l’aide du test exact de Fisher, dont les résultats sont synthétisés dans le tableau 2. Discussion L’étude visait le dépistage des troubles anxiodépressifs chez les patients épileptiques. La majorité de nos enquêtés étaient des jeunes âgés de 18 à 25 ans (29,8 %). Ces résultats étaient similaires à ceux d’Amel Ibtissem et al. (13) en 2012 (37 % âgés de moins de 15 ans). La moyenne d’âge dans notre étude était de 34 ans (± 12). Plusieurs études ont également rapporté de jeunes patients épileptiques en Afrique, notamment au Bénin avec Debrock et al. en 2000 (29 ± 12 ans) (8), Avodé et al. (1) en 2013 (26,1 ± 17,8 ans), et Bony et al. (6) en 2020 à Bouaké (Côte d’Ivoire), qui ont rapporté une moyenne d’âge de 20 ± 16 ans. Cela pourrait s’expliquer par le fait que les populations africaines sont plus jeunes. Cette constatation est différente de celle qui est faite dans les pays industrialisés où il existe, une distribution bimodale de l’épilepsie, d’où la forte prévalence de l’épilepsie chez l’enfant et les personnes âgées. Par ailleurs, 22,8 % de nos enquêtés avaient des antécédents familiaux d’épilepsie. Nos résultats étaient proches de ceux rapportés par Bernstein et al. (5) notant 35% de patients avec des antécédents familiaux d’épilepsie et de troubles psychiatriques. Le rejet du patient épileptique par la société, comme c’est souvent le cas en Afrique, pourrait l’inciter à se marier avec une personne affectée par la même maladie, ce qui augmente le risque d’épilepsie dans la descendance (15). L’évaluation des patients a été réalisée à l’aide des échelles NDDI-E (avec un seuil fixé à 15) et GAD-7 (avec un seuil fixé à 5). Les résultats ont révélé que 10 % des patients présentaient des troubles anxiodépressifs. Ces résultats concordaient avec ceux de certaines études africaines, qui avaient également rapporté une faible prévalence des troubles anxieux et dépressifs chez les patients épileptiques, sur la base d’évaluations réalisées avec des outils différents (Les symptômes dépressifs ont été recherchés en se référant aux critères diagnostiques de la dixième révision de la Classification Internationale des Maladies (CIM 10) (2). Les résultats de cette étude diffèrent de ceux rapportés dans plusieurs séries réalisées hors d’Afrique, malgré l’utilisation d’échelles similaires, notamment le NDDI-E et le GAD-7, employées dans certaines de ces études (4,10, 16). Cette divergence pourrait s’expliquer par l’adaptation des outils d’évaluation des troubles psychiatriques au contexte africain. Le poids des préjugés sociaux associés à l’épilepsie, particulièrement marqué en Afrique, pourrait conduire les patients à développer une introversion, accompagnée de difficultés à exprimer leurs sentiments. Dans notre étude, les principaux facteurs de risque identifiés pour les troubles anxiodépressifs étaient les crises généralisées, la stigmatisation sociale et l’insatisfaction sexuelle. Ces résultats concordaient avec les observations rapportées dans d’autres études africaines, notamment celles menées au Bénin, qui ont également mis en évidence des facteurs de risque similaires (17). Ces crises généralisées, par leur caractère impressionnant et parfois traumatisant, peuvent renforcer l’anxiété et la dépression en raison de leur imprévisibilité et des impacts sur l’autonomie du patient. De plus, elles sont souvent associées à une perception de vulnérabilité accrue et à un sentiment d’impuissance, aggravant ainsi les troubles anxiodépressifs. Egalement, La stigmatisation liée à l’épilepsie reste un problème majeur, particulièrement en Afrique, où des croyances culturelles et religieuses entourant la maladie peuvent exacerber l’isolement social des patients. Par ailleurs, la littérature rapporte d’autres facteurs de risque, notamment les crises réfractaires, la présence d’idéations suicidaires, le manque de moyens financiers, les troubles du sommeil, la mauvaise observance des traitements antiépileptiques, la polythérapie et la stigmatisation (9). Les différences observées entre notre étude et celles issues de contextes non africains pourraient s’expliquer par des facteurs contextuels tels que les spécificités culturelles, le soutien social, ou encore les ressources limitées pour la gestion des troubles psychiatriques et de l’épilepsie dans les pays en développement. Cela souligne l’importance d’adopter une approche contextuelle et multidimensionnelle dans l’évaluation et la prise en charge des patients épileptiques. La perception positive de la qualité de vie observée chez nos répondants pourrait s’expliquer par leur résidence majoritaire en milieu familial (avec leurs parents, conjoints et enfants), leur permettant de bénéficier d’un environnement de proximité, de chaleur humaine et de soutien moral. De plus, leur jeune âge pourrait également constituer un facteur contribuant à cette perception favorable. Conclusion Cette étude, visant à dépister les troubles anxio-dépressifs chez les patients épileptiques en traitement à Bouaké, a révélé que la majorité des patients inclus, âgés de 18 ans et plus, étaient des hommes, célibataires et scolarisés. La prévalence des troubles anxio-dépressifs était faible, comme indiqué par les scores de dépistage NDDI-E et GAD-7. L’évaluation de la qualité de vie, réalisée à l’aide de l’échelle WHOQOL-BREF, a montré des résultats satisfaisants pour la majorité des participants, bien qu’un certain nombre d’insatisfactions aient été relevées sur plusieurs aspects. Ces résultats soulèvent la problématique de l’adaptation des outils d’évaluation au contexte africain et mettent en évidence la nécessité d’une évaluation psychiatrique complète des patients épileptiques africains.  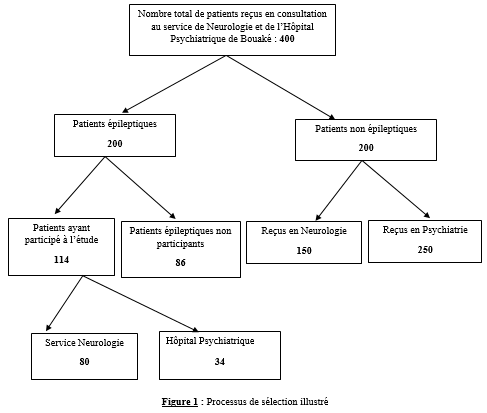 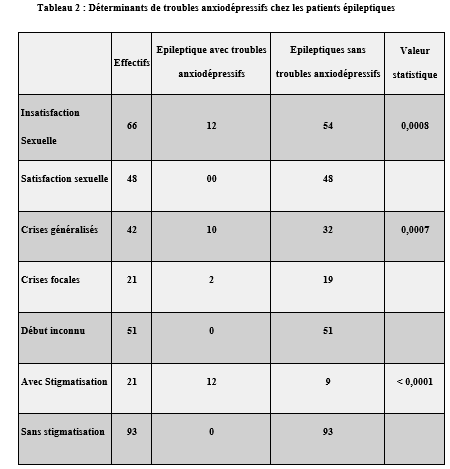 Introduction : L’anévrisme cérébral est une ectasie de la paroi artérielle cérébrale. Il est le plus souvent révélé après un accident vasculaire cérébral (AVC). Son incidence varie selon les pays entre 2,5 et 28/100 000 [8]. L’anévrisme cérébral touche le sexe féminin dans plus de 60%avec une clinique polymorphe [8]. L’artériographie cérébrale précise son siège. [8,16]. Le traitement de l’anévrisme rompu est une urgence. Il se fait par voie chirurgicale (clip) ou endovasculaire (embolisation). La cure chirurgicale est hémorragique [8,16]. Le taux de morbidité-mortalité est élevé malgré les progrès diagnostiques et thérapeutiques [8]. L’évolution peut être émaillée de complications : le resaignement, le vasospasme, l’hydrocéphalie, épilepsie [8]. En Afrique, la pratique de l’anesthésie réanimation est caractérisée par un manque de moyens matériels, une pénurie en personnels qualifiés et une morbidité-mortalité élevée. Le Mali n’échappe pas à ce constat [8]. Au Mali, la radiographie interventionnelle n’est pas envisageable. Il nous est apparu intéressant de décrire l’évolution des patients opérés pour clippage d’anévrisme cérébral en milieu de réanimation. Nous rapportons notre expérience d’un pays à revenu faible. Le but de notre étude était de : décrire l’évolution des patients après clippage d’anévrisme cérébral en réanimation de l’admission jusqu’à la sortie. Type d’étude : Il s’agissait d’une étude de cohorte à collecte historique de huit (8) ans de Novembre 2012 à Octobre 2020. Elle a eu comme cadre le service d’anesthésie-réanimation (SAR) de l’hôpital du Mali. L’hôpital du Mali est le seul centre hospitalier universitaire (CHU) situé sur la rive droite du fleuve Niger à Bamako. Elle a concerné tous les patients de tout âge, des deux (2) sexes, qui ont été opérés pour clippage d’anévrisme cérébral, et admis secondairement en réanimation. Nous n’avons pas inclus à l’étude, les patients opérés pour clippage d’anévrisme cérébral et admis en réanimation pendant la période d’étude avec un dossier médical incomplet ou non exploitable. Les données ont été recueillies à travers le registre de consultation, le registre de réanimation, la fiche d’anesthésie, le dossier du malade en réanimation et une fiche d’enquête préétablie. Les variables étudiées étaient : l’âge, le sexe, la résidence, les données cliniques, les données des examens biologiques, radiologiques, de l’anesthésie, les complications survenues et leur évolution. Les échelles d’évaluation cliniqueà valeur pronostique ont été appliquées : 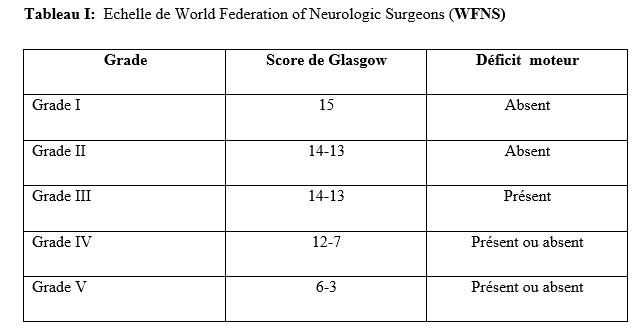 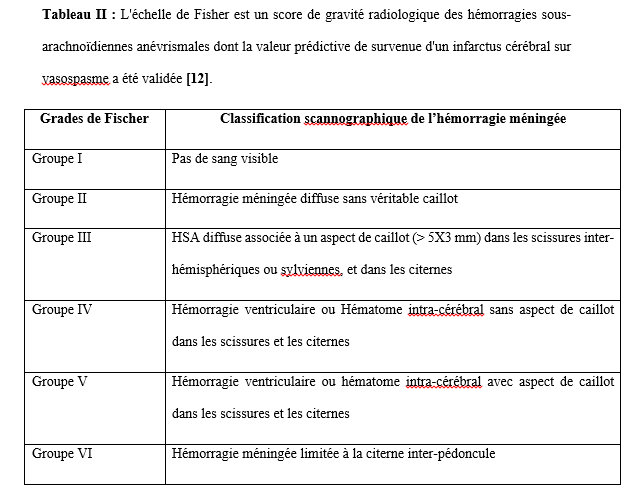 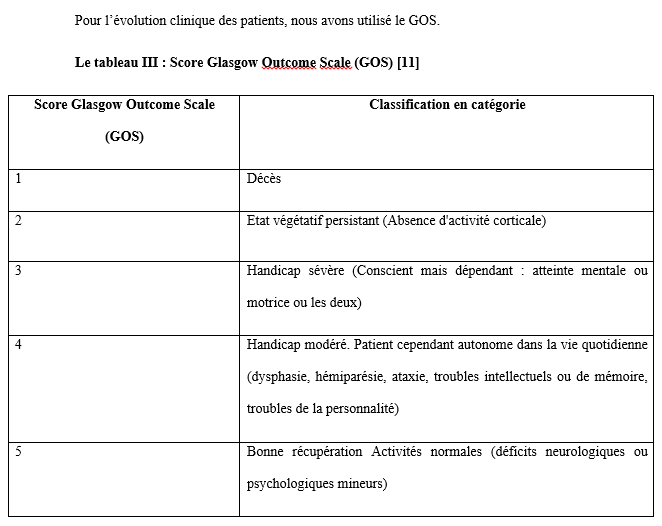 La saisie et l’analyse des données ont été faites à partir du logiciel SSPS version 25, Microsoft Word 2010. Les variables qualitatives ont été exprimées en effectif et en pourcentage. Les variables quantitatives ont été exprimées en moyenne et en écart-type. Résultats : Durant la période d’étude, nous avons colligé 32 patients sur 50 interventions pour clip page d’anévrisme cérébral soit une prévalence de 64%. L’âge moyen était de 45,2 ± 12,5 ans avec un rapport femme-homme de 2,55. Les patients résidaient à Bamako dans 75 %. Les données sociodémographiques sont illustrées dans le tableau IV. 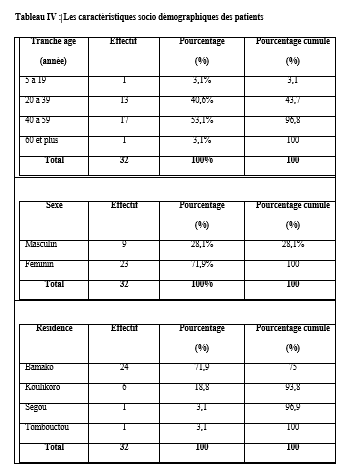 L’hypertension artérielle (HTA) était l’antécédent médical le plus fréquent avec 59,4%. Les patients étaient de grade I de WFNS dans 87,5%. Le tableau V montre l’évolution des patients en réanimation en fonction du grade WFNS. La tomodensitométrie cérébrale était réalisée chez tous les patients avec une localisation de l’anévrisme au niveau du polygone de Willis dans 100%. L’échelle de Fischer était II ou IV dans 68,8%. L’anévrisme était rompu dans 87,5 %. Le tableau V illustre l’évolution des patients en réanimation en fonction de l’échelle de Fisher. Les anomalies à l’électrocardiogramme (ECG) ont été observées chez 68,7%. Il s’agissait d’une hypertrophie du ventricule gauche (72,7%), un trouble de rythme (18,2%) et un bloc de branche incomplet (9,1%). La classe ASA II représentait 84,4%. La chirurgie était programmée chez tous les patients. Une antibioprophylaxie à base de β lactamine a été faite chez tous les patients. Il s’agissait de la céfazoline (90,6%) et de l’amoxicilline-acide clavulanique (9,4%). La perte sanguine moyenne était de 737,3 ± 460,5 ml. Une transfusion de concentré de globule rouge (CGR) per-opératoire a été faite dans 46,8% avec une moyenne de 2 ± 1,3 unités/ transfusion. L’incident per opératoire était : une HTA (34,4%), une hypotension (31,2%), une tachycardie (28,2%), une bradycardie (3,1%) et une allergie (3,1%). La durée moyenne de la chirurgie était de 267,1±77,1 minutes, celle de l’anesthésie de 427,9 minutes. En réanimation, le traitement a consisté à une analgésie multimodale (100%), un apport hydroélectrolytique (100%), la nimodipine (87,5%), un anticonvulsivant (53,1%), un corticoïde (50%), une transfusion de CGR (43,8%), la neurosédation (28,1%). Une complication a été observée dans 34,4%. Il s’agissait d’une complication neurologique (63,6%), cardiovasculaire (18,2%), métabolique et infectieuse dans 9,1% chacune. 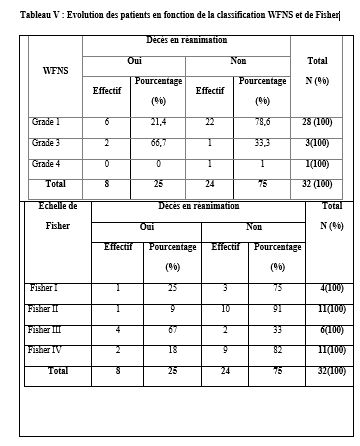 Les différentes complications survenues en réanimation sont répertoriées sur le tableau VI. 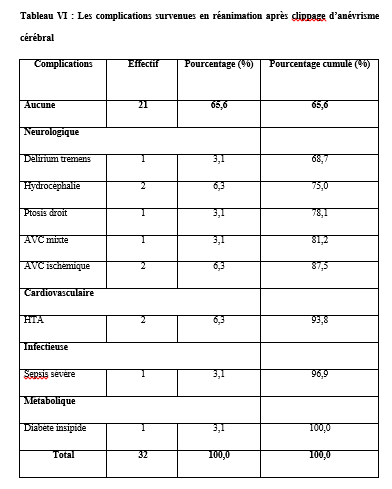 Le GOS était de 3,9±1,7. Le tableau VII montre l’échelle de devenir de Glasgow (GOS). La mortalité était de 25% avec une durée moyenne de séjour de 6,3 jours. 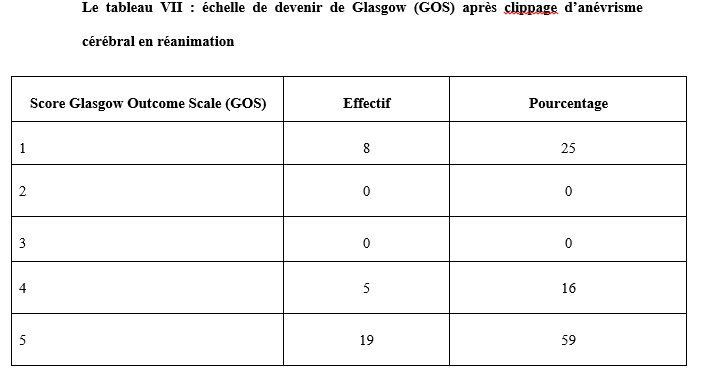 Discussion : A travers cette étude monocentrique de cohorte à recueil historique de 8 ans (Novembre 2012 à Octobre 2020), nous décrivons l’évolution en réanimation des patients opérés pour clippage d’anévrisme cérébral. Nous rapportons notre expérience dans un pays à ressources limitées. Dans la littérature, l’incidence de la rupture de l’anévrisme cérébral variait de 2,5 à 28/100 000 habitants par an. Ce taux était plus élevé en Finlande [6,8]. L’anévrysme touchait la tranche d’âge 30-70 ans avec un pic dans les 50 et 60 ans [6,8,15]. Dans notre étude, l’âge moyen était de 45,2 ± 12,5 ans avec les extrêmes de 15 ans et de 70 ans. Dans la littérature, comme dans notre étude, l’anévrisme cérébral touchait plus les femmes que les hommes [6,8]. Les facteurs de risque clairement identifiés sont l’hypertension artérielle, le tabagisme et la prise d’alcool. L’association hypertension artérielle et tabagisme est synergique [8]. Dans notre étude, l’HTA a été l’antécédent médical le plus fréquent. La présence de pathologies systémiques et graves telles que : l’hypertension, diabète, artériosclérose sévère, maladie chronique pulmonaire, vasospasme était prédictive de mauvais pronostic [6, 8, 15]. Dans notre étude, un facteur de comorbidité associé a été retrouvé dans 71,8 %. Il s’agissait d’une HTA (59,4%), une obésité modérée (3,1%), une bronchopneumopathie chronique obstructive (3,1%), un tabagique chronique (3,1%) et un cas de prise d’alcool (3,1%). L’échelle de WFNS est une échelle clinique et, à valeur pronostic. L’échelle de WFNS est classée de grade I à grade V [12]. Dans notre étude, il n’y avait pas de grade II ou V. Le vasospasme après hémorragie méningée par rupture anévrismale est de survenue typique et fréquente [8]. Les facteurs de risque les plus importants étaient : le grade clinique et l’importance de l’hémorragie méningée sur le scanner [6,15]. Dans notre étude, l’anévrisme était rompu dans 87,5 %. La nimodipine a été administrée. Dans la littérature, le siège le plus fréquent de l’anévrisme cérébral était le polygone de Willis [15] comme ce fut le cas dans notre étude. Dans la littérature, l’incidence des anomalies de l’électrocardiogramme (ECG) variait entre 49 et 100% [1,10]. Dans notre étude, elles étaient de 68,7%.Le score ASA Physical Status est une estimation essentiellement subjective des risques opératoires, indépendante de l’âge du patient et du type de chirurgie. Le score ASA repose sur la recherche de deux éléments : l’absence ou la présence d’une maladie systémique et l’évaluation de son degré de sévérité [7]. Dans notre étude, la classe ASA était II dans 84,4% et, III dans 15,6%. La chirurgie était programmée dans 100 %. L’antibioprophylaxie a été faite par β lactamine dans 100% comme dans la littérature [7]. Dans la littérature, les événements per opératoires étaient : l’hypotension, ischémie cérébrale, la tachycardie, l’hypertension artérielle [14, 5, 9]. La perte sanguine, la durée de la chirurgie et la durée de l’anesthésie variaient selon la morphologie, le siège et l’étendue de l’anévrisme [3, 14, 15]. Dans la littérature, la perte sanguine variait de 250 à 4000 ml [14]. La durée de la chirurgie variait de 180 minutes à 480 minutes [7]. Elle était de 90 minutes à 390 minutes dans notre étude. Dans notre étude la durée de l’anesthésie était de 120 minutes et 460 minutes. Dans la littérature, pour le maintien de la normo volémie et du volume sanguin, les cristalloïdes, colloïdes et produits sanguins sont proposés en per opératoire [7,4]. Dans notre étude, une transfusion per-opératoire a été faite dans 46,8% avec une moyenne de 2 ± 1,3 unités/ transfusion. Le réveil des patients grade I-II, doit être programmé avec une extubation en salle d’intervention. Pour les patients opérés grades IV et V, l’extubation est différée en unité de soins intensifs. [1, 14]. Dans notre étude, tous les patients ont été réveillés en réanimation. Dans notre étude, la sédation a été faite par une association fentanyl-midazolam dans 28,1%. Les auteurs ont montré que chez les cérébrolésés en particulier des traumatisés crâniens, une élévation modérée de la PIC avec diminution de la pression artérielle et de la PPC survient lors de l’injection en six minutes de sufentanil (1 µg/kg), alfentanil (100 µg/kg), fentanyl (10 µg/kg) avec relais en perfusion ; après une augmentation moyenne de 5–9 mm Hg, la PIC retournait à sa valeur préalable en 15 minutes [9,13,2]. La plupart des équipes préconisaient un traitement prophylactique des convulsions. Cependant, la poursuite de ce traitement après les premiers jours post opératoires ne semblait pas justifiée chez les patients qui n’ont pas fait de crise de convulsions [1,9]. Dans notre étude, un traitement prophylactique des convulsions a été fait dans 53,1%. Le GOS est une échelle incontournable pour les rééducateurs prenant en charge des traumatisés crâniens. Il s’agit d’une échelle de devenir global internationalement reconnue dans tous les travaux ayant trait aux traumatisés crâniens et recommandée comme mesure essentielle dans les essais cliniques. Sa création en 1975 répondait à un besoin d’évaluation objective et facile du devenir des cérébrolésés [11]. Dans notre étude, le GOS était de 3,9±1,7.Dans la littérature, les complications neurologiques variaient de 5 à 50% [5,9] etl’hydrocéphalie entre 15 à 25% [7]. Dans notre étude, une complication neurologique a été observée dans 21,9 % et une hydrocéphalie (6,3 %). Dans la littérature, le taux d’infection variait de 10 à 29 % [15]. Dans notre étude, il était de 3,1%. Dans la littérature, la morbidité-mortalité augmente au fur et à mesure qu’on monte en grade WFNS [12]. Dans notre étude, la mortalité était plus élevée dans le grade I WFNS. Au Mali, l’anévrisme cérébral est une situation clinique grave quel que soit le grade. La durée de séjour en réanimation variait de : 1 à 7 jours [7]. Dans notre étude, elle était de :1 à 56 jours. Conclusion : Au Mali, le clippage chirurgical de l’anévrisme cérébral est un progrès technologique. Cependant, il s’adresse à une population féminine, hypertendue avec un haut risque hémorragique. Le risque de survenue de complications au cours de la chirurgie et en réanimation demeure élevé tout comme la mortalité en réanimation. L’amélioration du pronostic passe par : le renforcement des moyens notamment de surveillance et le renforcement de la multidisciplinarité. DE LA RECHERCHE SUR L’ACCIDENT VASCULAIRE CEREBRAL…Deux mille Vingt-cinq, une nouvelle année, un nouveau numéro… Notre revue renaît progressivement d’une transition ardue pour le plus grand bien de la recherche africaine en neurologie. La rédaction a été modifiée et modernisée avec un début de professionnalisation qui devrait permettre – c’est notre souhait – un délai raccourci d’évaluation des manuscrits soumis et des parutions régulières dans les délais prescrits. Dans ce contexte, encore une fois, l’Accident Vasculaire Cérébral (AVC) est le sujet de prédilection des neurologues africains. Avec plus de 11 millions de nouveaux cas chaque année dont la majorité dans les pays à revenu faible incluant la plupart des pays d’Afrique subsaharienne (GBD 2021) (1), cette affection occupe la première place des hospitalisations dans tous les services de neurologie générale du continent. Après standardisation à l’âge, l’incidence varie ainsi globalement de 140 à plus de 218 nouveaux cas/100 000 habitants/an (1). Cette grande fréquence est illustrée encore une fois au Bénin et au Gabon par des données hospitalières probantes avec des chiffres de 51 à 64% des hospitalisations en neurologie. En plus d’être particulièrement fréquente, elle est aussi parmi les plus sévères en termes de mortalité, de handicap, et d’altération de la qualité de vie, même si les études récentes semblent montrer une baisse de la létalité hospitalière des AVC. Peut-être faut-il le rapporter à la meilleure connaissance des facteurs de mauvais pronostiques locaux qui sont largement et de plus en plus identifiés : le caractère hémorragique, la sévérité initiale jugée sur le score du NIH ou sur le degré d’altération de la conscience, mais aussi les mauvaises conditions de transfert à l’hôpital. La baisse de la mortalité pourrait aussi être en rapport avec l’amélioration de la qualité de la prise en charge qui se traduit en Afrique subsaharienne par l’avènement, bien qu’encore modeste d’unités neurovasculaires, dont celle de Libreville est la dernière en date, et par la pratique croissante de la thrombolyse intraveineuse à la phase aigue des AVC ischémiques. Quelques cas couronnés de succès sont ainsi rapportés à Nouackchott, comme cela l’a été par le passé à Brazzaville, à Mombassa, à N’Djamena ou à Abidjan. Au-delà de ces données publiées qui sont similaires à de nombreuses autres publiées précédemment sur les mêmes thématiques, il importe sans doute d’approfondir les recherches sur l’AVC en Afrique subsaharienne en s’intéressant à ses spécificités de sorte à fournir des données « africaines » sur les causes probablement plus fréquentes qu’ailleurs – on peut citer dans ce cadre le web carotidien ou l’athérome intracrânien par exemple – ou sur les conditions particulières de prise en charge et leurs résultats, ou encore sur des facteurs de risque particuliers et leurs impacts, et pourquoi pas, des essais thérapeutiques. Des études en population sur les facteurs de risque, sur les croyances limitant leur dépistage et leur prise en charge efficace, sur les mesures thérapeutiques particulières mises en œuvre dans ce cadre (sensibilisation, action des agents de santé communautaires, usage des applications sur smartphones…) seront les bienvenues pour l’actualisation des données sur cette pathologie dévastatrice sous nos tropiques. African Journal of Neurological Sciences se fera fort de relayer de telles données nouvelles ! Bonne lecture et excellent année scientifique 2025 ! Two thousand Twenty-five, a new year, a new issue… Our journal is gradually reborn from an arduous transition for the greater good of African research in neurology. The editorial staff has been modified and modernized with the beginning of professionalization which should allow – this is our hope – a shortened time for the evaluation of submitted manuscripts and regular publications within the prescribed deadlines. In this context, once again, Cerebrovascular Accident (CVA) is the favorite subject of African neurologists. With more than 11 million new cases each year, the majority of which are in low-income countries including most countries in sub-Saharan Africa (GBD 2021) (1), this condition ranks first in hospitalizations in all general neurology departments on the continent. After age-standardization, the incidence thus varies globally from 140 to more than 218 new cases/100,000 inhabitants/year (1). This high frequency is illustrated once again in Benin and Gabon by conclusive hospital data with figures of 51 to 64% of hospitalizations in neurology. In addition to being particularly common, it is also among the most severe in terms of mortality, disability, and alteration of quality of life, even if recent studies seem to show a decrease in hospital case fatality of strokes. Perhaps it should be related to the better knowledge of the factors of poor local prognosis that are widely and increasingly identified: the hemorrhagic character, the initial severity judged on the NIH score or on the degree of alteration of consciousness, but also the poor conditions of transfer to hospital. The decline in mortality could also be linked to the improvement in the quality of care, which is reflected in sub-Saharan Africa by the advent, although still modest, of neurovascular units, of which the one in Libreville is the latest, and by the increasing practice of intravenous thrombolysis in the acute phase of ischemic strokes. A few successful cases have been reported in Nouackchott, as has been done in the past in Brazzaville, Mombassa, N’Djamena and Abidjan. Beyond these published data, which are similar to many others previously published on the same themes, it is undoubtedly important to deepen research on stroke in sub-Saharan Africa by focusing on its specificities in order to provide « African » data on the causes that are probably more frequent than elsewhere – we can mention in this context the carotid web or intracranial atheroma for example – or on the particular conditions of care and their results, or on particular risk factors and their impacts, and why not, on therapeutic trials. Population-based studies of risk factors, beliefs that limit their detection and effective management, and specific therapeutic measures implemented in this context (awareness-raising, action by community health workers, use of smartphone applications, etc.) will be welcome to update data on this devastating disease in our tropics. The African Journal of Neurological Sciences will be happy to relay any new data! Happy reading and happy scientific year 2025! ASPECTS EPIDEMIOLOGIQUES ET EVOLUTIFS DES ACCIDENTS VASCULAIRES CEREBRAUX AU CENTRE HOSPITALIER UNIVERSITAIRE DE LIBREVILLE EN 2022Introduction A l’échelle mondiale, en moyenne un adulte sur quatre sera victime d’un accident vasculaire cérébral (AVC) au cours de sa vie. Chaque année, c’est 12 millions de personnes qui sont victimes d’AVC [13]. L’organisation mondiale de la santé (OMS) parle de pandémie et projette une augmentation de l’incidence des AVC passant de 16 millions en 2005 à 23 millions en 2030 [33]. En Afrique subsaharienne (ASS), les maladies non transmissibles tels que les AVC étaient considérées pendant longtemps comme rares. Aujourd’hui, l’Afrique pourrait avoir des taux d’incidence et de prévalence d’AVC jusqu’à 2 à 3 fois plus élevés que ceux de l’Europe occidentale et des États-Unis du fait de l’allongement de l’espérance de vie et de l’exposition aux nombreux facteurs de risque vasculaires [7,36]. L’OMS projette que 80% des AVC se produiront dans les pays en voies de développement en 2030 [6]. Des études hospitalières réalisées au Sénégal et au Bénin retrouvaient des fréquences hospitalières respectivement de 30% et 46% [37,8]. Cependant, ces données sont probablement sous-estimées car la majorité des patients en ASS s’oriente vers une médecine traditionnelle [30]. Les études réalisées en population générale seraient donc plus représentatives. Les prévalences retrouvées en population générale varient de 58 à 460 pour 100.000 habitants [39,25,5]. Aussi, l’Afrique subsaharienne affiche les taux de mortalité liés à l’AVC les plus élevés pouvant aller jusqu’à 60% à 3 ans. En effet, la situation sanitaire actuelle est caractérisée par un manque de ressources humaines, de plateaux techniques et surtout de programmes spécifiques de prévention des affections cardiovasculaires [4]. Au Gabon, en 2005 Kouna Ndouongo et al. retrouvaient une prévalence des AVC au service de neurologie de 42,9% représentant donc le premier motif d’hospitalisation [10]. Dix-sept ans après, avec la transition épidémiologique et l’amélioration du système de santé au Gabon, nous sommes amenés à nous interroger sur les aspects épidémiologiques et évolutifs des AVC à Libreville en 2022. Méthodologie L’étude a été menée dans le service de neurologie du Centre Hospitalier Universitaire de Libreville (CHUL). Le service de neurologie compte 11 neurologues. Il comprend 3 unités : l’unité neurovasculaire (UNV), la neurologie conventionnelle et l’unité de consultation et d’explorations fonctionnelles. Il s’agissait une étude observationnelle de type transversale à visée descriptive et analytique. L’étude a été menée sur la période allant du 01er janvier 2018 au 31 Décembre 2022. Elle était constituée de patients de tous âges victimes d’AVC et hospitalisés dans le service de neurologie du CHUL durant la période d’étude. L’AVC était défini par un deficit neurologique de survenue brutale d’origine vasculaire présumée confirmé à l’imagerie cérébrale. Les patients ont été recrutés de manière systématique et exhaustive. Les données ont été collectées par revue documentaire à l’aide d’une fiche d’enquête. Le questionnaire standardisé comportait les données sociodémographiques (âge, sexe, profession, niveau d’instruction, statut matrimonial), les données liées aux facteurs de risque cardiovasculaires, aux antécédents, les données cliniques à l’admission, le type d’AVC, les étiologies des AVC et les données évolutivesdes patients (statut vivant ou décédé) en cours d’hospitalisation. L’analyse des données a été faite avec le logiciel Stata version 18. Les variables descriptives quantitatives ont été exprimées en moyenne avec l’écart-type lorsque la distribution était normale. Lorsque la distribution de la variable était asymétrique, nous avons utilisé la médiane et les quartiles. Les variables qualitatives ont été décrites par les proportions. L’étude exploratoire des facteurs associés à la mortalité intra hospitalière a été structurée en analyse bivariée et multivariée. La différence dans les comparaisons était jugée significative pour les valeurs de p< 0,05. Ce travail a également été soumis aux autorités du CHU de Libreville et a obtenu l’approbation de la direction et du chef de service de neurologie. La confidentialité et l’anonymat de ces données ont été de rigueur. Résultats Le nombre de patients hospitalisés dans le service de neurologie du CHUL durant la période d’étude était de 2100. Parmi eux, 1353 présentaient un AVC soit une fréquence de 64,4%. Le nombre moyen de cas d’AVC reçus par an entre 2018 et 2022 était de 271 cas. La figure 1 montre l’évolution du nombre de cas admis au CHUL entre 2018 et 2022. La fréquence hospitalière des AVC était de 41,7% en 2018, 51,2% en 2019, elle a baissé en 2020 soit 40,3% avec une évolution croissante les deux dernières années. Comme décrit sur la figure 2. Nous avons inclus dans notre étude 733 hommes soit un sex-ratio de 1,18. L’âge des patients variait de 12 à 99 ans avec une moyenne d’âge de 58,5±14,1 ans. Les tranches d’âges les plus touchées étaient celles de 50-59 ans (27,7%) et de 60-69 ans (24,8%). Les retraités étaient majoritaires (40,9%). La répartition des patients selon le niveau d’étude montrait que quatre cas d’AVC sur sept avaient un niveau d’étude secondaire et 71,0% vivaient en couple comme présentés dans le tableau I. Les facteurs de risque cardiovasculaires étaient l’hypertension artérielle (75,1%), la consommation d’alcool (26,0%), le diabète (11,7%), l’antécédent d’AVC (9,8%) et la consommation de tabac (7,5%), comme décrits sur le tableau II. Le score de Glasgow moyen était de 14,5 ±1,4. Le NIHSS moyen était de 8,6 ± 4,5. La pression artérielle systolique (PAS) variait de 110 à 220 mm Hg avec une moyenne de 152,7 ± 26,8 mm Hg. La pression artérielle diastolique (PAD) variait de 50 à 120 mm Hg avec une moyenne de 89,3±17,2 mm Hg. Le reste des données sont décrites dans le tableau III. Concernant le type d’AVC, 1049 (77,5%) AVC ischémiques ont été inclus et 303 (22,4%) AVCH. Sur le plan étiologique, l’athérosclérose représentait 34,8% des causes d’AVCI et l’HTA, 66,0% des causes d’AVCH, comme le montre le tableau IV Durant la période d’étude sur les 1353 patients, nous avons enregistré 50 décès donnant une mortalité intra hospitalière de 3,9%. En analyse bivariée, la mortalité était significativement associée au score de NIHSS (p=0,025), un score de Glasgow inférieur à 10 (p=0,00). Le tableau V résume les facteurs associés à la mortalité intrahospitalière en analyse bivariée. Après ajustement, la mortalité intra hospitalière était significativement associée à l’âge (p=0,011), à l’état de conscience (p=0,005) et au type AVC hémorragique (p=0,018). Les patients âgés de 60 ans ou plus étaient 2,2 fois plus à risque de décéder que les patients moins âgés. Et les patients qui étaient en altération de l’état de conscience à l’admission avaient près de 7 fois plus de risque de décéder comparés aux autres patients. Aussi, les patients qui avaient un AVC hémorragique avaient 2,1 fois plus de risque de décès. Comme décrit sur le tableau VI. Discussion La fréquence hospitalière des AVC était de 64,4%. Elle variait considérablement durant la période d’étude. Elle est passée de 41,7% en 2018 à 51,2% en 2019 avant de baisser à 40,3% en 2020. Toutefois, elle était en hausse de 56,8% en 2022. Kouna Ndouongo et al. au Gabon en 2005 [10] dans le même service de neurologie avaient retrouvé une prévalence des AVC de 42,9%. Cette différence pourrait s’expliquer par une période d’étude plus courte (1 an) et un nombre de patients inclus plus faible soit 105 cas d’AVC. Cependant nos résultats montrent que le nombre moyen d’admission depuis 2018 a augmenté, soit 271 patients victimes d’AVC par rapport aux données de 2005. Cette augmentation peut être le reflet de la transition épidémiologique, marquée par une augmentation de l’espérance de vie, une occidentalisation du mode alimentaire et une exposition plus importante aux facteurs de risque vasculaires traditionnels [21,29]. Aussi, on assiste à une amélioration du système de santé avec l’arrivée de la caisse nationale d’assurance maladie et de garantie sociale (CNAMGS) qui rend plus accessible la prise en charge et la réalisation des examens diagnostiques [22]. En outre, le service de neurologie du CHUL est le seul du pays. La grande majorité des patients victimes d’AVC s’orientent donc dans ledit service. Cette réalité est davantage vérifiée depuis la création de l’UNV où on assiste à un afflux de patients. En Afrique subsaharienne, peu d’études ont été réalisées sur la prévalence des AVC et encore moins sur une période de 5 ans. N’goran et al. en 2011 en Côte d’ivoire [19] et Sonfo B et al. au Mali en 2016 [34] retrouvaient des prévalences d’AVC respectives de 6,5 % et 28,6% dans les services de cardiologie et de médecine interne. Cette disparité avec notre étude peut découler d’une part du fait que ces services ne soient pas spécialisés dans les pathologies neurologiques et d’autre part d’une période d’étude plus courte soit 1 an. Basse et al. en 2017 au Sénégal [4] et Mapouré et al. en 2016 au Cameroun [15] ont réalisé leurs études dans des services de neurologie sur une période de 5 ans et retrouvaient des prévalences de 19,6% et de 15,2%. La limite d’âge dans leurs critères d’inclusion peut expliquer cette différence. En effet le travail effectué par Mapouré et al. portaient exclusivement sur les AVC du sujet jeune et celui de Basse et al. sur des patients âgés de 45 ans et plus. On constate une baisse d’environ 52% du nombre de cas d’AVC hospitalisés en 2020 soit 164 contre 338 en 2019. Cette diminution est la conséquence de la pandémie à covid 19, car durant cette période, le service de neurologie du CHUL était fermé pendant 6 mois. Michel et al. en 2021 en France montraient une diminution du taux d’hospitalisations pour AVC pendant les pics de la pandémie. Le nombre d’hospitalisation pour AVC est passé de 9000 à 2700 [16]. Lange et al. en 2020 aux Etats-Unis [12] et Moreli et al. en Italie en 2020 [18] ont observé une diminution du taux d’hospitalisation pour AVC respectivement de 10% et de 80%. Les mesures barrières, la peur et l’isolement social dans le monde ont réduit l’accès des patients aux structures sanitaires à la phase aigüe des AVC, encore plus s’il s’agissait d’AVC mineur. Cela a ainsi réduit les chances de survie et d’autonomie à de nombreuses victimes d’AVC. La mortalité hospitalière était estimée à 3,9%. Dans le même service, Kouna et al. en 2005 et Nyangui et al. en 2015 retrouvaient respectivement 9,5% et 7,6% [10,23]. La mortalité intrahospitalière dans le service de neurologie est faible et a progressivement diminué au cours de ces dernières années. La mortalité intrahospitalière est un bon indicateur pour évaluer l’efficacité de la prise en charge de l’AVC. La diminution de la mortalité pourrait être liée à la création de l’UNV. En effet, l’UNV permet d’éviter 1 décès ou handicap pour 20 patients traités [35]. Cette diminution est aussi associée à l’augmentation du nombre de neurologues qui est passé de 4 à 11 et l’amélioration du système de santé avec l’arrivée de la CNAMGS. Adoukonou et al. en 2020 avaient observé une mortalité faible de 6,2% car le service de neurologie de Parakou avait un spécialiste en pathologies neurovasculaires et les complications telles que les pneumopathies étaient détectées systématiquement [2]. En revanche, certains pays d’Afrique subsaharienne affichent des taux de mortalité 3 à 4 fois plus élevés. En effet, Kuate-Tegueu et al. au Cameroun en 2016 [11] et Ouédraogo et al. en 2019 au Burkina Faso [26] ont retrouvé respectivement 29,0% et 28,2%. La mortalité intra hospitalière élevée des AVC dans ces études étaient probablement due à l’insuffisance de plateaux techniques et l’absence d’unité neuro-vasculaire. Toutefois, les taux de mortalités élevés s’observent dans les premières semaines. Dans notre étude, la mortalité intra hospitalière était significativement associée à l’âge (p=0,011), à l’état de conscience (p=0,005) et à l’AVCH (p=0,018). L’âge de plus de 60 ans était un facteur prédictif de mortalité (p=0,011) dans notre étude. En 2020, Mbenza et al. en Centre Afrique (p=0,001) [14] et Kamabu et al. au Congo [9] avaient signalé que l’âge avancé était significativement associé à la mortalité. L’âge est un prédicteur important de mortalité des AVC dans les deux sexes. Les personnes âgées présentent davantage de facteurs de risque vasculaires et de nombreuses comorbidités [24]. Aussi, les études montrent des différences dans les soins offerts aux patients victimes d’AVC selon les différentes tranches d’âges. En effet, les patients plus âgés généralement à partir de 65 ans semblent recevoir moins de soins et moins d’examens diagnostiques que les patients plus jeunes [28] Cela pourrait dans une certaine mesure influencer la survenue de complications. L’état de conscience était associé à la mortalité chez les sujets qui avaient un score de Glasgow à l’admission inférieur à 10 (p=0,005). L’altération de l’état de conscience a été signalée comme le déterminant pronostique le plus reconnu de décès et est directement liée à la gravité des dommages neurologiques [17]. Dans notre série, le type d’AVCH était un facteur prédicteur de décès (p=0,018). Owolabi et al. au Nigeria en 2016 [27], Ranasinghe et al. en 2023 en Inde (p=0,002) [31] observaient également une association significative entre l’AVCH et la létalité. L’AVCH est responsable de la majeure partie de décès précoces des AVC. Le taux de mortalité peut atteindre 50% à 30 jours soit le double de celui de l’AVC ischémique. Il dépend de la localisation et du volume de l’hématome, de l’état de conscience et de l’âge avancé. D’autres facteurs prédictifs à la mortalité ont été décrits comme l’antécédent d’AVC, l’étiologie de l’AVC, les complications de décubitus ou la durée d’hospitalisation. En effet, Sarfo et al. en 2018 au Ghana, observaient que sur 23 AVC récurrents, plus de la moitié était décédée [32]. Dans nos regions, des stratégies de prévention secondaire devraient être mise en œuvre pour un meilleur contrôle des facteurs de risque. La fibrillation atriale est une cause importante de mortalité car elle est à l’origine d’AVC plus grave et associée à un risque de récidive plus important [1]. L’apparition d’une pneumonie après un AVC est associée à trois fois plus de risque de mortalité à 30 jours et une augmentation de la durée d’hospitalisation [38]. En effet, la durée d’hospitalisation est un paramètre pronostic important. Namale et al. en Ouganda en 2020 trouvaient que le séjour prolongé à l’hôpital supérieur ou égal à 14 jours était prédictif de mortalité. La durée de séjour longue est souvent le reflet des AVC plus graves et s’accompagne d’un risque de complications médicales [20]. Conclusion La fréquence hospitalière des AVC au service de neurologie du CHU de Libreville a augmenté en 2022. Ces données sont inquiétantes car l’AVC touche le groupe d’âge le plus productif. Toutefois, la mortalité a baissé de plus de 50% en 2022. Les facteurs associés à la mortalité dans notre étude étaient l’âge, l’état de conscience et le type d’AVC. Des efforts considérables restent encore à faire pour la mise en œuvre de meilleures stratégies de prévention contre les AVC. 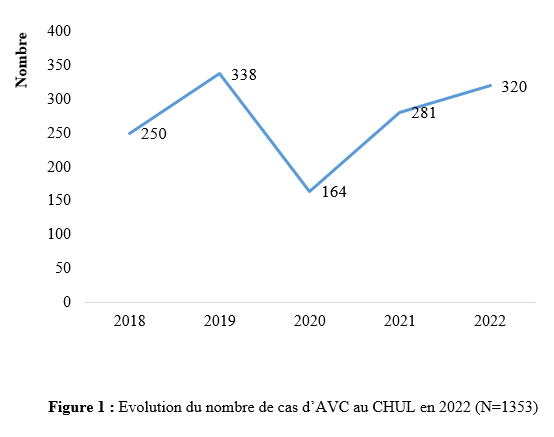 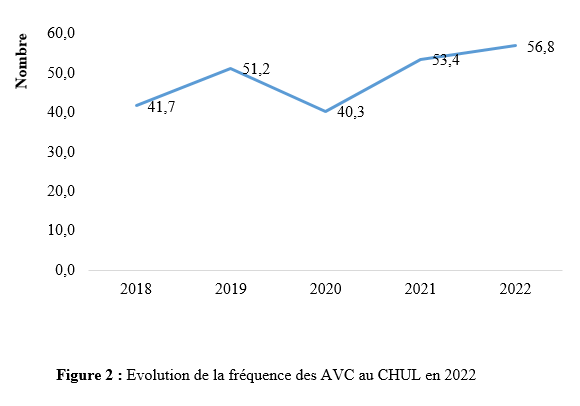  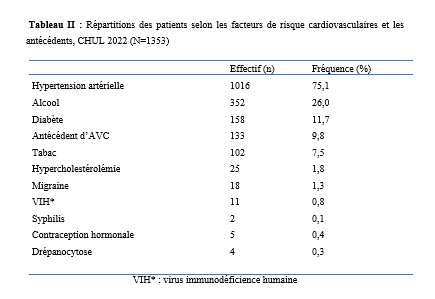 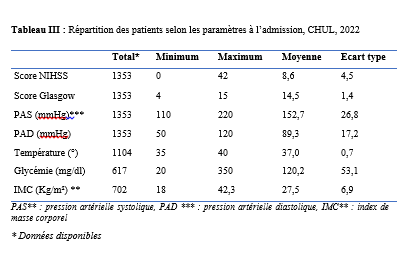 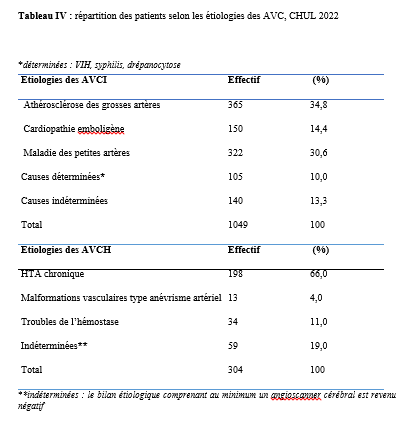 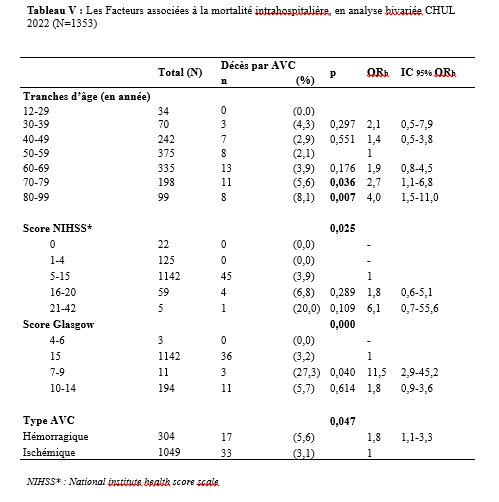 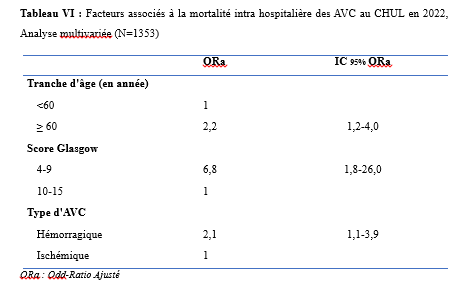 Articles récents
Commentaires récents
Archives
CatégoriesMéta |
© 2002-2018 African Journal of Neurological Sciences.
All rights reserved. Terms of use.
Tous droits réservés. Termes d'Utilisation.
ISSN: 1992-2647